Гсг проходимость труб
Содержание:
Одной из частых причин бесплодия женщины является частичная или полная непроходимость маточных труб. Для того чтобы выявить эту, а также некоторые другие патологии, проводится гистеросальпингография. Большим достоинством метода является то, что с его помощью можно получить полную информацию о состоянии маточных труб, не проникая непосредственно в полость матки. Однако у данного исследования есть и недостатки. Полезно заранее узнать о том, как оно проводится, какая нужна подготовка, какие осложнения возможны.
Содержание:
- Гистеросальпингография (ГСГ), ее особенности
- Виды ГСГ, их преимущества и недостатки
- Показания и противопоказания к назначению ГСГ
Гистеросальпингография (ГСГ), ее особенности
ГСГ – это метод исследования матки и маточных труб с использованием контрастного раствора, который вводится в полость органа. Исследование основано на разнице в физических свойствах контрастной жидкости и маточных тканей. В частности, они отличаются по своей способности поглощать рентгеновские или ультразвуковые лучи. Пропуская их сквозь заполненную матку, можно увидеть на снимке или экранном изображении четкие контуры этого органа, а также заметить новообразования, расположенные внутри полости и в маточных трубах. С помощью ГСГ удается установить причину непроходимости труб, обнаружить в матке такие патологии, как полипы, спайки, дефекты эндометрия, которые нередко приводят к бесплодию.
Виды ГСГ, их преимущества и недостатки
В зависимости от того, какое излучение используется, различают 2 вида гистеросальпингографии:
- Простая ГСГ (или РГСГ). Полость и маточные трубы заполняются контрастным веществом, а затем делаются рентгеновские снимки. В качестве контрастного вещества используется препараты радиоактивного йода (Кардиотраст, Уротраст, Верографин, Триомбраст), способного поглощать рентгеновское излучение.
- Ультразвуковая ГСГ (ЭХО-гистеросальпингография, или по-другому гистеросальпингоскопия). Контрастным веществом служит физиологический раствор. Его нагнетают в матку и маточные трубы, а затем пропускают ультразвуковые волны, получая изображение на экране монитора. Проводится трансвагинальное УЗИ.
Точность рентгеновского ГСГ изображения выше. Однако преимуществом ультразвуковой ГСГ является использование безвредного излучения, а также отсутствие необходимости использовать препараты йода, способные вызывать аллергию.
При назначении РГСГ маточных труб женщине необходимо предохраняться на протяжении всего цикла, избегая зачатия до проведения исследования и после него. В противном случае действие радиоактивных лучей и контрастных препаратов вредно повлияет на развитие плода. При использовании УЗ методики уже непосредственно после проведения ГСГ маточных труб в том же цикле наступление беременности совершенно безопасно, так как угрозы для здоровья будущего ребенка нет никакой.
Недостатком рентгеновской методики исследования маточных труб является необходимость проведения более сложной подготовки к процедуре. У обоих методов проведения ГСГ имеются противопоказания, а также не исключается вероятность осложнений.
Существуют и другие методы исследования состояния матки, такие как диагностическая лапароскопия и фертилоскопия. При этом осмотр полости органа производится с помощью специальной видеокамеры. Для того чтобы ее поместить в матку, необходимо проведение малоинвазивных хирургических операций. Оптические приспособления вводятся через проколы на животе (при обычной лапароскопии) или через надрез в задней стенке влагалища (при фертилоскопии). В отличие от них ГСГ проводится без разрезов и проколов.
Показания и противопоказания к назначению ГСГ
Наиболее часто ГСГ назначают для определения причин бесплодия или повторяющихся выкидышей. С помощью такого исследования выявляют степень непроходимости маточных труб, патологии их структуры. Выявляются нарушения анатомического строения матки и другие причины невынашивания беременности. Гистеросальпингография применяется также в качестве метода контроля состояния матки после проведенного медикаментозного или хирургического лечения.
- Беременность. Внутриматочное вмешательство любого рода ведет к ее прерыванию. При внематочной беременности во время нагнетания жидкости в матку может произойти разрыв маточной трубы.
- Наличие влагалищных кровотечений между менструациями.
- Острые и хронические воспалительные заболевания матки, яичников и других органов малого таза.
- Существование опухолей и кисты яичников, доброкачественных и злокачественных опухолей матки, обнаруженных другими методами.
- Наличие заболеваний органов кроветворения, а также кровеносных сосудов.
Исследование не проводится во время протекания в организме общих воспалительных и инфекционных заболеваний, наличии бронхиальной астмы, склонности к аллергии.
Видео: В каких случаях назначается исследование ГСГ
Подготовка к проведению ГСГ
В первую очередь, необходимо убедиться в отсутствии противопоказаний к подобному исследованию маточных труб. Пациентку осматривает гинеколог, проводится обычное УЗИ при подозрениях на внематочную беременность.
Необходимые анализы
Проводится общий анализ крови (на лейкоциты, гемоглобин и свертываемость), а также анализ крови на сифилис, ВИЧ и гепатиты. Сдается анализ мочи, чтобы убедиться в отсутствии воспалительных и инфекционных заболеваний органов мочеиспускания.
Берется мазок из влагалища для определения состава микрофлоры, обнаружения в нем возбудителей инфекций.
Общая подготовка
Необходимо прекратить использование вагинальных мазей, таблеток, спреев или свечей за 7 дней до проведения процедуры исследования маточных труб.
За 2 дня до назначенного срока прекращают употребление продуктов, способных вызывать газообразование в кишечнике, таких как бобовые, капуста, дрожжевые и молочные изделия, газированные напитки. Для предотвращения вздутия кишечника за 2 дня до процедуры принимают Эспумизан.
Исследование проводится на пустой желудок. Последний прием пищи должен состояться за 8-10 часов, можно лишь пить чистую воду. Перед началом процедуры делается очистительная клизма. Возможно очищение кишечника с помощью слабительных препаратов.
Перед процедурой опорожняют мочевой пузырь. За полчаса до начала манипуляций предлагается принять спазмолитический препарат или обезболивающее средство для снижения неприятных ощущений.
Проведение ГСГ
Исследование маточных труб методом ГСГ назначают обычно на 5-8 день цикла. Процедура проводится на гинекологическом кресле. Через зеркала в шейку матки вводят катетер для поступления в матку контрастного вещества. Затем зеркала убирают, а после заполнения матки исследуют прохождение жидкости через маточные трубы. При этом используется рентгеновская или ультразвуковая аппаратура. Четкость рентген-снимков больше, чем снимков УЗИ.
Контрастное вещество вводится порциями по 2-4 мл. В ходе процедуры делается 3 снимка. Если маточные трубы проходимы, жидкость выходит через них в брюшную полость.
В процессе нагнетания жидкости в матку могут возникать болевые ощущения (подобные тем, что бывают при болезненных месячных). После процедуры в течение 2 дней возможно появление примесей крови в выделениях (они имеют розовую окраску). Ощущается слабая тянущая боль внизу живота, которая через 2-3 дня исчезает.
Процедура длится около 40 минут. В течение 1-2 часов женщина остается под наблюдением врача, так как существует риск развития кровотечения или обморока.
Возможные осложнения
В редких случаях у пациенток после проведения процедуры появляются следующие осложнения:
- воспаление слизистой оболочки матки в результате занесения инфекции;
- аллергическая реакция на препараты йода;
- попадание контрастного вещества в кровеносные и лимфатические сосуды матки, что приводит к болезненным отекам в органе;
- повреждение маточных труб из-за подачи слишком большого количества контрастной жидкости;
- повреждение шейки матки при введении катетера.
Примечание: При проведении РСГС используется очень слабое рентгеновское излучение, поэтому негативных последствий такого исследования уже в следующем менструальном цикле не бывает. Можно смело планировать зачатие, однако врачи советуют отложить наступление беременности еще на 3 месяца, чтобы состояние матки полностью восстановилось.
Рекомендации после процедуры
После проведения ГСГ маточных труб женщина должна в течение 3-4 дней избегать посещения бассейна, сауны, мытья в ванне, использования горячей воды при купании под душем. Нежелательно находиться в слишком жарком помещении или загорать на пляже.
В качестве гигиенических средств лучше использовать прокладки, а не тампоны, чтобы не раздражать слизистую влагалища. Если боли усиливаются, кровянистые выделения не прекращаются, появляется неприятный запах, они переходят в кровотечение, необходимо срочно обратиться к врачу. Поводом для визита к гинекологу является также повышение температуры, не спадающее через 2-3 дня.
Расшифровка результатов
Изучив полученные снимки, врач выдает на руки пациентке описание возможных патологий.
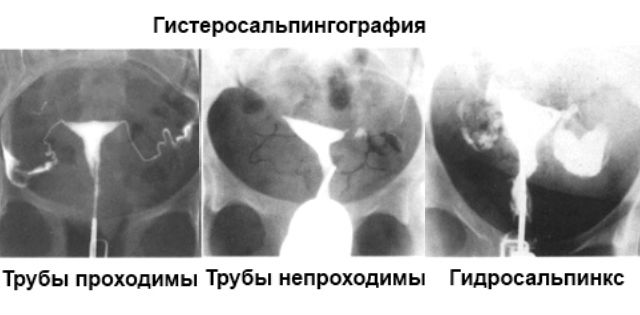
Может быть замечено несоответствие нормам размер и форма маточных труб, их асимметричное расположение. Они бывают извилистыми, слишком короткими или длинными. При этом ставится диагноз «врожденная непроходимость».
Расширение отдельного участка трубы говорит о скоплении в нем жидкости, образовании мешочка (сактосальпинкса) в результате появления перегородок (спаек). Характерная форма труб наблюдается при туберкулезе матки. Они напоминают по виду колбу. При этом уменьшается и объем самой матки. При возникновении полипов в области входа в трубы или на других участках эндометрия на снимке появляются выпячивания по контуру изображения.
Достоинством методики является то, что после нагнетания контрастного раствора в маточные трубы их проходимость нередко улучшается за счет механического воздействия на образовавшиеся препятствия.
Видео: Симптомы непроходимости маточных труб
Врачи с сожалением отмечают рост числа бесплодных пар в последние несколько десятилетий. Если еще в 1970-е годы ¬количество семей, в которых не было детей, составляло около 5%, то сегодня этот показатель вырос примерно до 15%. Сознательный выбор родителей, так называемых «чайлд-фри», занимает здесь достаточно скромное место: в основном люди сталкиваются с проблемой невозможности зачать ребенка. Одной из самых распространенных причин женского бесплодия является патология маточных (фаллопиевых) труб, которую можно выявить с помощью специального обследования – гистеросальпингографии (ГСГ). О том, как, зачем и когда его нужно делать, мы и расскажем в этой статье.
ГСГ – метод исследования проходимости маточных труб
Но для начала – несколько слов о том, что же такое маточные трубы и какую роль они играют в зачатии. Это отдел репродуктивной системы, который фактически соединяет яичник и матку. Яйцеклетка, созревающая в яичнике и выходящая из фолликула, попадает сначала в своеобразный «коридор» – фаллопиеву трубу. Если яйцеклетка встречается со сперматозоидом, то именно в маточной трубе происходит оплодотворение, и зародыш движется по ней в полость матки, где прикрепляется к стенке (имплантируется) и затем развивается в течение 9 месяцев. Таким образом, маточная труба должна быть проходима, без этого наступление нормальной беременности просто невозможно.
По разным причинам проходимость маточных труб может нарушаться: из-за воспалительных процессов, спаек, инфекционных заболеваний и т.д. В этом случае яйцеклетка не может пройти тот «путь», по которому она должна попасть в полость матки, и поэтому беременность не наступает. Бывают ситуации, когда зародыш имплантируется не в полости матки, а непосредственно в маточной трубе: это называется внематочной, или трубной, беременностью. Такое развитие событий опасно для женщины, так как обычно приводит к разрыву трубы примерно на 4-6 неделе беременности.
Надеемся, теперь вам стало понятно, почему гинекологи направляют женщин с диагнозом «бесплодие» на проверку проходимости маточных труб: неправильное функционирование этих органов является серьезным препятствием к зачатию.
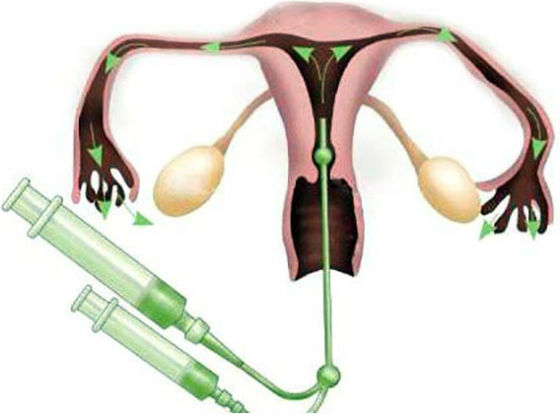
Метод обследования состояния маточных труб и полости матки называется гистеросальпингографией (от hystera – матка (греч.) и salpinx – маточная труба (греч.)). Суть обследования состоит в том, что полость матки и маточных труб заполняется контрастным веществом, которое вводится с помощью катетера через влагалище. Затем, используя методы рентгена или УЗИ, врач изучает состояние органов (контрастное вещество позволяет выявить различные образования, спайки, воспаления и т.д.), а также фиксирует, выходит ли контраст через маточные трубы в брюшную полость. Если это происходит, состояние маточных труб в норме, их проходимость не нарушена.
Существует два вида ГСГ – рентгеновская и эхогистеросальпингоскопия (эхо-ГСГ маточных труб). При использовании рентгена контраст вводится не сразу, а порциями, и врач последовательно выполняет несколько снимков. При УЗИ в матку вводится физиологический раствор, который оказывает дополнительное терапевтическое действие, например, разрывая небольшие спайки. Именно поэтому после ультразвуковой ГСГ нередко наступает долгожданная беременность, если проблема состояла лишь в наличии небольших патологий.
Показания и противопоказания
Общим показанием к проведению ГСГ является диагностика для выявления причин бесплодия. Также обследование назначается женщинам, у которых было несколько выкидышей, для установления причин невынашивания ребенка.
Другими показаниями к гистеросальпингографии являются:
- уже диагностированные патологии матки: для контроля ее состояния;
- аномалии развития матки и маточных труб;
- подозрение на туберкулез половых органов;
- подозрение на истмико-цервикальную недостаточность.
Противопоказаниями для проведения процедуры являются, например, почечная или сердечная недостаточность, гипотиреоз, острые воспаления половых органов, маточные кровотечения, наличие изменений в анализах крови и мочи, а также аллергия на йод. Кроме того, ГСГ нельзя проводить даже при небольших шансах на наличие беременности. Дело в том, что при рентгеновской ГСГ воздействие рентгеновских лучей на плод имеет крайне негативные последствия. При ультразвуковой ГСГ зародыш может быть буквально «вымыт» из полости матки или маточной трубы током контрастного вещества.
Подготовка к ГСГ
Гистеросальпингографию назначают на первую половину цикла, желательно в первые несколько дней после окончания менструации. В этот период эндометрий матки тонкий, шейка матки более мягкая, поэтому врач имеет лучший обзор и введение катетера не требует усилий. При этом менструальные выделения должны закончиться, иначе сгустки крови могут исказить картину, которую видит врач.
Перед исследованием нужно сдать анализы крови и мочи, а также мазок на флору. При наличии патогенной флоры проведение ГСГ рискованно, так как инфекция может «подняться» в полость матки.
Как делают ГСГ маточных труб
Во время ГСГ женщина лежит на кушетке. Если обследование проводится с помощью рентгена, то аппарат находится над ней. Если выполняется УЗИ, то врач использует вагинальный датчик. Перед введением катетера врач обрабатывает половые органы, влагалище и шейку матки антисептиком.
Как правило, ГСГ проходит безболезненно, но некоторый дискомфорт пациентки все-таки испытывают: пока катетер вводится во влагалище и нагнетается жидкость. Ощущения можно сравнить с тянущими болями в первые дни менструации. Тяжелее процедуру переносят нерожавшие женщины, так как шейка матки у них плотная, продвижение катетера может быть затруднено. Если пациентка знает, что в первые дни менструации боли доставляют ей серьезный дискомфорт, и волнуется перед обследованием, не в состоянии расслабиться, она может попросить врача сделать ей местное обезболивание.
Также можно принять препарат, снимающий спазмы (например, «Но-шпу»): спазмированные маточные трубы могут исказить результаты проверки.
Продолжительность процедуры составляет около 40 минут, большая часть времени требуется на выход контрастного вещества из труб в брюшную полость. После процедуры женщине необходимо некоторое время оставаться в палате, чтобы исключить возникновение кровотечения. После ГСГ возможны мажущие выделения из влагалища.
Интерпретация результатов исследования
Гистеросальпингография позволяет увидеть патологии как маточных труб, так и матки. В первую очередь врач оценивает размеры органов (в результате ГСГ, например, может быть диагностирована инфантильная матка, то есть имеющая меньшие размеры, чем в норме). Также хорошо видно взаимное расположение матки и труб, – когда контрастное вещество доходит до них.
Благодаря наличию контраста врач также видит особенности внутренней стенки матки: неровный рельеф иногда свидетельствует о воспалении, спайках, наличии полипов и миом. Также доктор может предположить рак матки, однако «картина» этой патологии бывает разной, поэтому обязательно назначаются дополнительные обследования, в том числе биопсия тканей.
Отслеживая прохождение контрастного вещества по полости матки в динамике, врач поэтапно осматривает орган, отмечая особенности эндометрия на всем протяжении органа.
Когда контрастное вещество доходит до выхода из трубы, доктор следит за его перемещением в брюшную полость. Если яйцеводы полностью закрыты, контрастное вещество будет растягивать трубу. При частичной проходимости излитие будет незначительным. Если в трубе есть спайки, то врач увидит на экране чередование темных и светлых участков. После процедуры снимки, на которых наиболее отчетливо видно состояние матки и труб, выдаются пациентке на руки.
Как и сказано в статье, после проведения ГСГ шансы на наступление беременности повышаются: ток контрастного вещества может разрывать небольшие спайки, повышая проходимость труб. Однако из-за воздействия рентгена беременность именно в этом цикле обычно нежелательна: пациенткам рекомендуется тщательно предохраняться, а также воздерживаться от сексуальных контактов, которые могут привести к беременности.

Маточные трубы соединяют яичник с маткой, и созревшая яйцеклетка, двигаясь от яичника, оплодотворяется сперматозоидом именно в трубе. После этого труба проталкивает яйцеклетку в матку. Непроходимость маточных труб — одна из причин женского бесплодия.
Непроходимость может быть следствием:
- операции на органах малого таза (в том числе и удаления аппендицита);
- перенесенного воспаления (чаще всего — хламидиоза).
Непроходимость может возникать не только в самой трубе, но и между яичником и трубой как спайка (слипание стенок маточных труб и яичников).

Спайка маточной трубы
Требуется ли удаление маточных труб в случае их непроходимости?
- Консервативное лечение (без операций)используется в случаях, когда непроходимость вызвана воспалительными процессами. При этом назначают противовоспалительные препараты, физиолечение, но в случае образования спаек такое лечение малоэффективно.
- Оперативное лечение — хирургическое вмешательство. Обычно оперативное лечение проводится методом лапароскопии — она практически не дает осложнений. Но 100% вероятности излечения бесплодия, связанного с нарушением проходимости маточных труб, дать не может никто. Удаление маточных труб — крайняя мера, и применяется в исключительных случаях.
Как проверить проходимость маточных труб?
- диагностическая лапароскопия (проверку проходимости маточных труб проводят, как правило, во время операции по удалению спаек — лапароскопию обычно не назначают только для того, чтобы проверить трубы);
- ГСГ (гистеросальпингография, МСГ, метросальпингография — другие названия);
- гидросонография (УЗИ);
- фертилоскопия (метод, похожий на лапароскопию; часто комбинируется с ней). Отличие фертилоскопии от лапароскопии в том, что инструменты вводятся не через брюшную стенку, а через влагалище.
С учетом того, что и лапароскопия, и фертилоскопия — травматичные методы, а УЗИ не дает четкой «картины происходящего», ГСГ во большинстве случаев является оптимальным методом.
ГСГ, или гистеросальпингография
Гистеросальпингография (ГСГ) — рентгенографическая проверка маточных труб на проходимость. Гистеросальпингография — важный этап в обследовании женщины с диагнозом «бесплодие». Точность исследования — не менее 80%.
Гистеросальпингография позволяет диагностировать:
- проходимость маточных труб;
- состояние маточной полости и наличие патологии эндометрия — полипа эндометрия;
- наличие деформаций развития внутренних органов и матки, например седловидной матки, внутриматочной перегородки, двурогой матки и т. д.
Как проводится проверка проходимости маточных труб с помощью ГСГ?
В шейку матки вводят контрастное вещество — раствор синьки. Она заполняет полость матки и поступает в трубы, из них вытекает в брюшную полость. При этом делается рентгеновский снимок, который показывает состояние полости матки и маточных труб.
В большинстве случаев процедура помогает не только оценить проходимость маточных труб, но еще и дает возможность увидеть наличие деформации трубы:
Гистеросальпингографию можно проводить только при отсутствии воспалений. Перед началом обследования сдают анализы на ВИЧ, гепатит В и С, сифилис, а также общий мазок на флору. ГСГ общего обезболивания не требует.
Как правило, у женщин, которые пытаются забеременеть, гистеросальпингография проводится на 5–9-й день менструального цикла, если его продолжительность составляет 28 дней. Если женщина предохраняется от беременности, проведение обследования возможно в любой день цикла, кроме менструации.
Недостатки гистеросальпингографии
- Процедура довольно неприятна.
- Облучаются органы малого таза.
- После ГСГ в течение одного менструального цикла необходимо предохраняться.
УЗИ проходимости маточных труб
Проверка на проходимость маточных труб УЗИ (гидросонография) — альтернатива гистеросальпингографии. УЗИ имеет ряд преимуществ перед ГСГ:
- менее неприятная процедура;
- в отличие от ГСГ, не используется облучение, которое может оказать негативное влияние на репродуктивное здоровье женщины;
- в то время как после ГСГ необходимо тщательно предохраняться, УЗИ проходимости маточных труб безопасно.
Основной недостаток процедуры — более низкая, по сравнению с ГСГ, точность результатов.
Когда проверяют проходимость труб УЗИ?
Проверку на проходимость труб УЗИ обычно проводят накануне овуляции: в это время вероятность спазма снижена и канал шейки матки расширен. В отличие от гистеросальпингографии, в данном случае не очень существенно, на какой день цикла проводится проверка труб на проходимость с использованием сканера УЗИ. Перед тем как проверить проходимость маточных труб, необходимо сдать анализы, чтобы исключить наличие воспалительных заболеваний.
Как осуществляется проверка проходимости маточных труб УЗИ?
Определение методом УЗИ проходимости маточных труб практически безболезненно. Через шейку матки в маточную полость вводят специальный катетер, в него под контролем УЗИ медленно вливают теплый физраствор. Если он протекает в маточные трубы, значит, трубы проходимы. Если нет — вероятна их непроходимость.
Недостатки проверки проходимости маточных труб УЗИ-методом:
- сравнительно большими количествами жидкости, а также спазмами матки и маточных труб могут быть вызваны неприятные ощущения;
- если УЗИ показало, что физраствор не проходит, это не всегда может означать непроходимость труб. Причиной этого может быть сильный спазм.
Лапароскопия. Как проверить проходимость маточных труб с ее помощью?
Лапароскопия — хирургический метод оценки проходимости маточных труб. Через проколы в брюшной стенке с помощью оптических приборов проводится осмотр внутренних органов. Если вам назначена лапароскопия, форум может помочь выбрать клинику или даже хирурга.
Лапароскопия в гинекологии — способ лечения и диагностики различных патологий органов малого таза. Операция лапароскопия — один из современных методов хирургии с минимальным вмешательством и повреждением кожи. Лапароскопии проводятся как с диагностической, так и с лечебной целью.
Лапароскопия может проводиться для уточнения различных диагнозов. Если вы чувствуете боли после лапароскопии, обратитесь в клинику, где вам проводили операцию.
Диагностическая лапароскопия — оперативная технология исследования, при которой врач осматривает органы брюшной полости, не делая при этом больших разрезов на брюшной стенке. Чаще всего производятся два маленьких разреза. Для увеличения поля зрения в брюшную полость вводится небольшое количество газа.
В один разрез вставляется прибор под названием лапароскоп — тонкая трубка на одном конце с объективом, а на другом — с окуляром (второй конец также может соединяться с блоком видеокамеры, который передает изображение на экран). В другой разрез вставляется манипулятор, с помощью которого врач смещает органы брюшной полости, тщательно осматривает их и ставит диагноз.
Диагностическая лапароскопия проводится для оценки состояния наружной поверхности маточных труб и органов малого таза, а также для выявления их патологий.
Наиболее распространенные операции:
- лапароскопия яичников;
- лапароскопия маточных труб;
- лапароскопия органов брюшной полости.
- На стационаре пациентка находится, как правило, не более суток: врачи следят за ее состоянием, проводят УЗИ. Через 2–3 дня можно возвращаться к работе.
- Не рекомендовано употребление алкоголя и тяжелой пищи в следующие 2–3 недели после операции. — Секс стоит отложить на 2–3 недели, чтобы избежать попадания инфекции.
- Физические нагрузки нужно повышать равномерно. Лучше начинать с пеших прогулок и постепенно увеличивать их длительность. Тяжелое после операции поднимать не следует.
Лапароскопия яичников
Эта процедура проводится не только для удаления кист. В то же время это самый эффективный метод лечения кисты яичников разного характера. Она также может быть эффективным способом лечения эндометриоза — заболевания, при котором клетки внутреннего слоя стенки матки разрастаются за пределами этого слоя. При этом может образоваться эндометриоидная киста.
Лапароскопия яичников позволяет удалить кисту и спайки, вернуть женщине возможность иметь детей. Буквально через пару дней после того, как была проведена лапароскопия кисты яичника, он возвращается в свои нормальные границы и полностью восстанавливает свои функции.
Боли после лапароскопии наблюдаются очень редко, швы обычно заживают быстро, не доставляя дискомфорта, — обезболивающие таблетки принимают в крайних случаях, по назначению врача.
Лапароскопия кисты яичника — непростая операция. Выберите хорошего врача, потому что часто именно от аккуратности выполнения операции зависит появление кист в дальнейшем, а также возможность беременности.
Лапароскопия матки
Лапароскопия матки — эффективный способ лечения миомы. Операция назначается также для лечения различных пороков развития матки.
Лапароскопия миомы матки
Определяющие факторы при выборе способа лечения миомы матки — намерение в дальнейшем иметь детей, размер матки, размеры миоматозных узлов, их расположение. Лапароскопия — хороший вариант для удаления миомы небольшого размера.
Лапароскопия миомы матки не проводится в таких случаях:
- размер матки больше, чем плод на 11–12-й неделе беременности;
- развились множественные миоматозные узлы;
- размер узлов большой;
- узлы миомы расположены низко.
В этих случаях лучше воспользоваться другими методами удаления, например лапаротомией.
Лечение маточных труб с помощью лапароскопии
Лапароскопия труб — метод, при котором используют наркоз, и возникновение спазма исключено. Поэтому проверка труб с помощью лапароскопии дает очень точные результаты. Лапароскопия маточных труб позволяет удалить спайки. Операция лапароскопия назначается, если необходимо лечение маточных труб и их патологий.
Лапароскопия труб может назначаться в случаях:
- образования спаек маточных труб;
- внематочной беременности;
- непроходимости маточных труб;
- диагностики женского бесплодия;
- эндометриоза;
- стерилизации.
Месячные после лапароскопии
Если менструации протекают болезненно, то первые месячные после лапароскопии обычно проходят с большей потерей крови, чем обычно, и большей длительностью. Это из-за того, что внутренние органы заживают дольше, чем разрезы на брюшной стенке. В связи с этим первая менструация обычно более болезненна. Но все же при сильной менструальной боли нужно проконсультироваться с врачом.
Беременность после лапароскопии
После того как сделана лапароскопия, забеременеть можно в течение нескольких месяцев, но сразу после операции на 2–3 недели нужно полностью отказаться от половых контактов. После этого можно планировать зачатие. Беременность после лапароскопии вполне возможна в скором времени.
Женщины, у которых беременность после лапароскопии наступила в течение нескольких месяцев, наблюдаются у гинеколога. Часто беременность сопровождается медикаментозным лечением, женщина принимает препараты для поддержки нормального гормонального фона беременности. Если беременность после лапароскопии не наступила, эту операцию можно повторить несколько раз.
Лапароскопия — отзывы
Если вам назначена лапароскопия, форум — не лучший источник информации. Он может пригодиться в одном случае: если вы хотите выбрать клинику или врача: пациенты, которым была проведена лапороскопия, отзывы оставляют весьма охотно.
Стоит ли восстанавливать проходимость труб?
Забеременеть можно примерно в течение года после восстановления проходимости труб — вероятность, что они скоро снова станут непроходимы, очень высока. К тому же, труба должна быть не просто проходимой: она должна переместить оплодотворенную яйцеклетку в матку. Если она не делает этого, формируется внематочная беременность.
Любая операция по восстановлению проходимости труб повышает риск внематочной беременности. Таким образом, восстановление проходимости — далеко не гарантия того, что вы сможете забеременеть. К тому же, любая операция может запустить процесс образования спаек.
Если вы молоды, и больше нет факторов, которые мешают забеременеть, имеет смысл прооперировать трубы. Если же вам больше 35 лет, и вы давно безрезультатно пытаетесь завести ребенка, подумайте об искусственном оплодотворении. С каждой овуляцией «качество» яйцеклеток ухудшается, и не стоит терять месяцы на восстановление труб — время играет против вас. Исходя из всего, что мы описали выше, посоветуйтесь со своим врачом, чтобы узнать — стоит ли вам вообще заниматься восстановлением проходимости труб.
