Как передается чума
Содержание:
Ужасная болезнь Средневековья — чума, которую называли «великим мором» или «черной смертью», уносила миллионы жизней. Спасения от нее не было, она опустошала Европу, сея ужас в сердцах живых.

В истории чумы известны три колоссальные пандемии
Первая — «чума Юстиниана», возникла в VI веке в эпоху расцвета культуры Восточно-Римской империи, во время царствования императора Юстиниана, самого погибшего от этой болезни. Чума пришла из Египта и опустошила почти все страны Средиземноморья. В разгар эпидемии в 542 г. только в Константинополе ежедневно умирали тысячи человек. За период с 532 по 580 годы погибло более половины населения Восточной Римской империи — почти 100 миллионов человек.
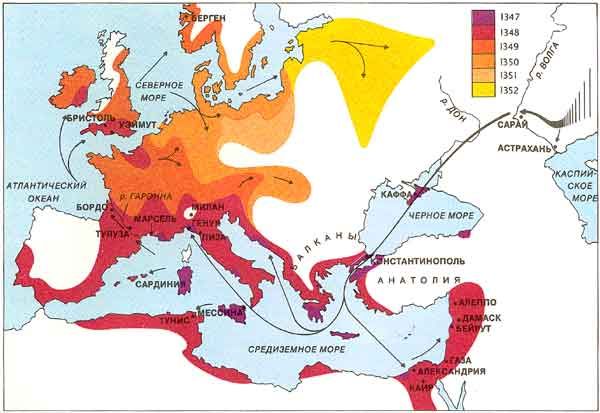
Фото 1а — карта распространения бубонной чумы в Средневековье
Вторая и самая зловещая в истории Западной Европ — «черная смерть» середины XIV в. Она открыла период эпидемий, не оставлявших Европу в покое на протяжении пяти столетий. Грязь, нищета, отсутствие элементарных гигиенических навыков и скученность населения создавали условия беспрепятственного распространения заболевания.
«Черная смерть» 1346—1348 гг. была завезена в Европу через Геную, Венецию и Неаполь. Начавшись в Азии, она опустошила Фракию, Македонию, Сирию, Египет, Сицилию, территорию современных государств: Италии, Греции, Франции, Англии, Испании, Германии, Польши, России.
Гибель заболевших наступала через несколько часов после заражения.

По данным историков, в Кессарии никто не остался в живых. В Неаполе умерло около 60 тыс. человек, в Генуе — 40 тыс. (50% населения), в Венеции — 100 тыс. (70%), в Лондоне — девять десятых населения. Живые не успевали хоронить мертвых. Всего в XIV в. погибло от этого заболевания более 50 млн человек.

Фото 3 – чума в средневековом городе
Трагическую картину эпидемии чумы в 1348 году в Италии нарисовал Джованни Боккаччо в первой новелле "Декамерона": «Славную Флоренцию, лучший город Италии посетила губительная чума…От этой болезни не помогали и не излечивали ни врачи, ни снадобья… Так как для великого множества мертвых тел, которые каждый час подносили к церквам, не хватало освященной земли, то на переполненных кладбищах при церквах рыли огромные ямы и туда опускали целыми сотнями трупы. Сколько сильных мужчин, красивых женщин, прелестных юношей, которых даже Гален, Гиппократ и Эскулап признали бы совершенно здоровыми, утром завтракало с родными, товарищами и друзьями, а вечером ужинало со своими предками на том свете».

Третья — пандемия чумы, начавшаяся в 1892 г. в Индии (где погибло более 6 млн человек) и отразившаяся эхом в XX в. на Азорских островах, в Южной Америке и других районах земного шара.
Симптомы черной смерти
Болезнь начиналась с невыносимой головной боли, которая сменялась лихорадочным жаром. Затем появлялись так называемые бубоны. Они вздувались чаще всего под мышками и в паху, увеличиваясь до размеров апельсина. Невыносимые страдания несчастного чаще всего заканчивались мучительной смертью.

Фото 4 — бубонная чума
В поисках спасения от смерти люди укрывались в церквях, где в неустанных молитвах и постах просили исцеления. Причины быстрого распространения чумы часто искали в грешной природе человека. В периоды обострения эпидемии улицы города наполнялись толпами кающихся грешников. Люди взывали к Богу и умерщвляли плоть, хлеща себя кнутами до полного телесного изнеможения.
Другая часть горожан не видела спасения в усердном служении Богу, а старалась провести возможные последние дни как можно пышнее и разгульнее.
Как лечили чуму?
Во время средневековых эпидемий чумы населению оказывали помощь специальные "чумные врачи".

Фото 6 – «чумная маска» средневекового врача
Появление их в городах означало приход «черной смерти». Они следили за соблюдением строгой изоляции районов, пораженных эпидемией. Одежда выглядела зловеще: длинный и широкий плащ и специальная маска, закрывавший лицо. Считалось, что маска с клювом, придававшая врачам вид древнеегипетского божества, предохраняет врача от вдыхания зараженного воздуха. «Клюв» маски наполнялся сильно пахнущими лекарственными травами, которые упрощали дыхание при постоянном чумном смраде. Врач помещал в ноздри и уши ладан на специальной губке и для профилактики постоянно жевал чеснок. Чтобы не задохнуться от всего этого букета запахов, в клюве имелись два небольших вентиляционных отверстия.

Фото 7 – средневековые карантинные лазареты на территории Балканского полуострова
Природа болезни оставалась неизвестной, но уже тогда медики понимали, что для прекращения распространения болезни необходимо разобщение больных и здоровых. Так был придуман карантин. Слово "карантин" происходит от итальянского "quaranta" — сорок. В Венеции в 1343 году для приезжающих были построены специальные дома, в которых они содержались сорок дней, ни при каких обстоятельствах не выходя на улицу. Морскому транспорту, прибывавшему из опасных мест, также предписывалось стоять на рейде сорок дней. Карантин стал одним из первых барьеров на пути инфекции.

Фото 8 портрет Нострадамуса
В период Позднего Средневековья с чумой боролся великий Нострадамус. Он предлагал больным употреблять родниковую воду, как можно больше находиться на свежем воздухе и использовать лекарства, которые он изготавливал сам на основе целебных трав, но собственную семью не смог спасти. Жена и двое его сыновей умерли.
Чума в России

Фото 9 – Чума в Астраханской губернии. Сожжение домов и вещей в селе Никольском
Не обошла "черная смерть" стороной и Россию. На протяжении XIII-XIV столетий она посещала Киев, Москву, Смоленск, Чернигов. В Смоленске из всех жителей города осталось в живых пять человек, которые выбрались из города, закрыли городские ворота и ушли. В XIV веке в Пскове и Новгороде чума уничтожила две трети населения, а в Глухове и Белозерске вымерли все жители.
Истоки возникновения чумы
Существует несколько версий возникновения и распространения заболевания.

Фото 10 – крепость Кафа во время осады ханом Джанибеком
По одной из них, чума пришла с Востока, и татары принесли ее в Крым. Во время осады генуэзской крепости Кафы (сейчас это Феодосия) ордынский хан Джанибек нес ужасные потери от болезни, косившей его воинов. Хан принял решение снять осаду, но напоследок с помощью катапульты через крепостную стену перебросили еще не остывший труп воина, умершего от чумы.
В городе началась эпидемия, и жители спешно покинули крепость и отправились домой. Потом болезнь дошла до Европы. Однако с этой теорией не позволяет согласиться только один факт — переносчиками чумы не являются ни трупы, ни исходящий от них запах! Но, так или иначе, хроники свидетельствуют, что в 1346 г. в Крыму погибло около 85 000 человек. 1 ноября 1347 г. первая вспышка чумы была отмечена в Марселе, а уже через три месяца смертоносная зараза распространилась по всему югу Франции. К началу 1348 г. эпидемия расползлась по Испании. Она стала причиной смерти королевы Арагона и короля Кастилии.

Фото 11 – «эпизод чумы во Флоренции», художник Франсуа Пико
Ученые полагают, что быстрое распространение чумы могло произойти из-за низкого уровня иммунитета людей, подорванного другими, не менее опасными болезнями — туберкулезом, оспой, холерой и т. д. Оставляло желать лучшего и питание большинства населения.
Еще одной причиной быстрого распространения заразы могла быть большая скученность населения, особенно в крупных городах.
К 1351 г. чума обошла весь континент. По утверждению средневекового историка Фруассара, погибло более 25 миллионов человек, что составляло треть населения Европы. Эту оценку подтверждают и новейшие исследования. Черная смерть миновала, но болезнь осталась. Чума возвращалась еще в 1361 году, 1369 году, и давала о себе знать все реже до конца XV столетия.
Кто же был основным распространителем заболевания?
Во время эпидемии Черной Смерти в 14 веке, считалось, что болезнь вызвалась и распространялась миазмами — нездоровыми запахами и парами или же дыханием инфицированных людей.
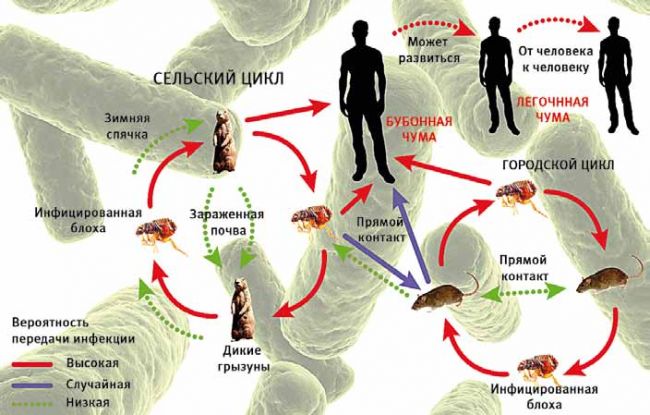
Фото 12 – переносчики и возбудители чумы
Реальный возбудитель чумы был обнаружен лишь в 1894, во время третьей пандемии, когда бактериолог Александр Йерсен выделил бактерию Yersinia Pestis, чумную палочку.
Переносчиками бактерий чумы стали блохи, живущие на черных крысах. Сами крысы обладают иммунитетом к возбудителю заболевания. В условиях антисанитарии средневековых городов, скученности населения и обилия крыс, люди заражались от укусов блох, и болезнь быстро разрасталась в эпидемию.
Ученые США выяснили истинного распространителя чумы
В официальном печатном органе Национальной академии наук США опубликовано исследование, согласно которому в распространении бубонной чумы в средневековой Европы виновны не крысы, а похожие на крыс песчанки (мелкие грызуны).
Ученые обратили внимание на то, что вспышки чумы в Европе по времени связаны с периодами теплой и влажной погоды в Центральной Азии, благоприятной для увеличения популяция этих зверьков и живущих на них блох.
По мнению ученых, песчанки и переносили чумную палочку на домашних животных и торговцев, путешествовавших по Великому шёлковому пути.
Лекарство от чумы и конец эпидемии.

Фото 13 – микробиолог Владимир Хавкин
Первую вакцину против чумы получил ученик Мечникова микробиолог Владимир Хавкин в 1897 году. Лекарство активно применялось по всему миру до 40-х годов ХХ века. Эта вакцина могла снизить заболеваемость в 2-5 раз, смертность — в 10. Более эффективная вакцина была создана в СССР при ликвидации чумы в Маньчжурии в 1945–1947 годах, когда впервые использовался антибиотик стрептомицин.
Сейчас в мире случаются отдельные вспышки чумы, при правильном лечении смертность не превышает 5 — 10%.
Современные версии возникновения чумы

Фото 14 – вулкан «Этна»
Лауреат Нобелевской премии по биохимии Дж. Ледерберг отметил, что чудовищная смертность во время эпидемии чумы Средневековья не характерна ни для одной эпидемии, которые были позднее. Свидетельства в летописях указывают, что начало эпидемии «черной смерти» проходило незаметно. Люди спохватывались лишь когда обнаруживали множество внезапно умерших больных. При этом тела заболевших быстро чернели и казались «обугленными».
Например, в Авиньоне в январе 1348 года, чуму обнаружили, только когда все монахи местного монастыря скончались в одну ночь. Есть упоминания о том, что в Багдаде смерть людей наступала через несколько часов после начала болезни.
Открытие источника заражения – чумной палочки в 19 веке, объясняет, что при бубонной чуме инкубационный период длится 3 — 6 суток, при легочной – 1 — 2 дня. Чумная палочка не способна убить человека с такой скоростью. Эти сравнения навели Ледерберга на интересную мысль, что «черная смерть» Средневековья — вовсе не чума.
Версия о извержении вулканов — виновников «черной смерти»
Средневековые летописцы практически всегда однозначно указывают на источник «морового поветрия». По их мнению, «черную смерть» приносили отравленные ветра. Не были редкостью такие записи: «на востоке, рядом с Большой Индией, огонь и вонючий дым спалили все города», «между Китаем и Персией пошел сильный дождь из огня, падавший хлопьями, подобно снегу, и сжигавший горы и долины со всеми жителями». Именно там родилось «черное облако», убивавшее всех «в течение половины дня», и именно оттуда приходила принесенная «нечистым порывом ветра с юга смерть».
Масштабное извержение вулкана Этны в 1333 году практически совпало с началом «черного поветрия» на юге Европы, которое потом распространилось дальше на север. Массовость и скорость наступления смерти от действия ядовитых облаков вулканической пыли и газов совпадают с хрониками летописцев. На мысль о том, что «черную смерть» принесли вулканические газы, наводят и многочисленные рисунки средневековых художников. На многих из них изображены погибшие люди, лошади, собаки и даже птицы.
Чума – заболевание древнее и известное, но оно остается актуальным и сегодня. Особенности распространения и путей передачи делают практически невозможным полное уничтожение природных очагов инфекции, поэтому основным методом до сих пор остается сдерживание и контроль, а также быстрое реагирование на появление локальных вспышек. И чтобы проводить эту работу максимально эффективно, важно понимать механизм развития и распространения этого заболевания.
 Из известных путей передачи возбудителя чумы действенными являются четыре: транмиссивный, контактный, пищевой и воздушно-капельный.
Из известных путей передачи возбудителя чумы действенными являются четыре: транмиссивный, контактный, пищевой и воздушно-капельный.
Основной путь передачи чумы
Это заболевание относят к зооантропонозным инфекциям – они способны заражать не только людей, но и грызунов, хищников и даже насекомых. Стандартный путь передачи выглядит таким образом: блохи питаются на инфицированных животных и передают бактерии здоровому животному или человеку.
Из животных заболеванию наиболее подвержены грызуны: дикие (суслики, сурки, полевки, пищухи, бурундуки и многие другие), домашние (кролики) и синантропные (черные и бурые крысы, мыши). Но также могут заражаться и другие виды: лисы, кошки и, как ни странно, верблюды. Большинство сельскохозяйственных животных и собаки нечувствительны к этому заболеванию, но могут служить переносчиками инфицированных насекомых.
Инфицированное животное через некоторое время погибает, но за это время успевает заразить множество кровососущих насекомых, паразитирующих на нем. Через кровососущих насекомых: блох, иногда – клещей и клопов, чума передается от животного к животному.
У зараженных блох формируется так называемый чумной блок – пробка из бактерий и продуктов их жизнедеятельности в пищеводе. Из-за этого она не может проглотить выпитую кровь и срыгивает ее вместе с большим количеством бактерий. Микроскопической ранки на коже от укуса блохи хватает, чтобы бактерии попали под кожу и начали размножаться.
 Блохи являются переносчиками многих страшных заболеваний, таких как тиф, чума, гепатит и энцефалит.
Блохи являются переносчиками многих страшных заболеваний, таких как тиф, чума, гепатит и энцефалит.
Скорость распространения заболевания выше в городах с большим количеством людей и низким уровнем гигиены, большим количеством крыс и паразитирующих на них блох. Это стало одной из причин опустошительных эпидемий в Средневековье.
Альтернативные пути передачи чумы
Помимо классической схемы «грызун – блоха – человек» могут быть и дополнительные пути распространения:
- Непосредственно от инфицированных животных. Контакт с зараженными шкурами, тушками, мясом опасен при наличии на коже микроскопических повреждений, которые есть почти у каждого. Высок риск заражения после укусов больных животных. Также опасно употребление в пищу мяса и молока, не прошедших термообработку.
- Контакт с зараженными тканями и жидкостями больного человека. В первую очередь, опасности подвергаются врачи, а также лабораторный персонал, который работает с культурами чумы и тканями больных людей.
- Воздушно-капельным путем. Одна из форм заболевания – чумная пневмония, при которой большое количество бактерий выбрасывается в окружающую среду с кашлем. Этот путь передачи от человека к человеку предположительно стал причиной одной из трех самых масштабных эпидемий.
В зависимости от пути передачи, развиваются различные формы заболевания. При попадании возбудителя непосредственно в кровь или под кожу – бубонная, в редких случаях – септическая, при воздушно-капельном – легочная. Последняя также может быть осложнением более распространенной бубонной.
Эпидемиология чумы
Сегодня, когда существуют эффективные методы лечения и контроля распространения заболевания, масштабные эпидемии чумы стали редкостью. Но в природе осталось множество эпидемиологических очагов.
Природные очаги чумы существуют во множестве стран, в том числе: Китае, Вьетнаме, Казахстане, Монголии, США, Перу, Танзании, Конго, Мадагаскаре, России. В этих странах почти каждый год фиксируют случаи заболевания. Всего в список стран с неблагоприятной эпидемиологической обстановкой входят около 20 государств.
Ситуация с чумой в России остается достаточно сложной. В некоторых регионах есть ее природные резервуары, но до последнего времени случаев заболевания не было. Исключение составило происшествие, случившееся в июле 2016 года, когда в больницу Алтайского края поступил ребенок с признаки бубонной чумы. Как позже выяснилось, он помогал деду свежевать тушку сурка, несмотря на строгий запрет охоты на этих животных из-за потенциальной угрозы заражения. Вспышку удалось локализовать быстро, и этот случай оказался единственным.
Помимо Алтайского края, в регионы повышенной угрозы входят Дагестан, Астраханская область, Карачаево-Черкесская и Кабардино-Балкарская, Ингушская и Чеченская республики. В последних двух регионах нет постоянного контроля очагов, что вызывает серьезную обеспокоенность эпидемиологов. Всего регионы с повышенной вероятностью заражения занимают около 250 тысяч квадратных километров, и в них проживают около 20 тысяч человек.
Группы риска
Даже в потенциально опасных регионах не все люди подвергаются одинаковому риску. Учитывая механизм распространения, можно выделить наиболее уязвимые группы:
- охотники;
- заготовители животного сырья;
- лица, проводящие дезинсекцию и дератизацию;
- работники сельского хозяйства;
- врачи, биологи, эпидемиологи, работники лабораторий.
Также массовые прививки неэффективны в качестве профилактики. Существующие сейчас вакцины против чумы дают защиту только в течение года, а устранить резервуары инфекции не представляется возможным. Повторять же вакцинацию каждый год при сравнительно низких шансах заразиться считается нецелесообразным. Поэтому вакцинация рекомендуется только для групп риска.
Противоэпидемиологические мероприятия
Зная причины и механизмы возникновения эпидемий, врачи могут достаточно успешно контролировать их.
Важнейшая задача – это изоляция всех лиц с подтвержденным диагнозом, а также всех, с кем они контактировали в последнее время. Это необходимо, поскольку носитель может долгое время даже не подозревать, что он заражен. Инкубационный период при различных методах инфицирования длится от 1 до 12 дней. За это время заболевание может распространиться достаточно широко, ведь человек-носитель теоретически может даже выехать в другую страну.
Бессимптомный носитель, как правило, не опасен для окружающих, но развитие заболевания может угрожать его жизни. Высок риск только для легочных форм чумы.
Так, в Индии при последней крупной вспышке заболевания пришлось закрывать границы и выставлять кордоны, чтобы предупредить распространение чумы. Но эти действия вызвали панику среди населения и привели к массовым беспорядкам.
В медицинских протоколах четко прописаны действия персонала при обнаружении больного чумой. Его необходимо изолировать в инфекционном боксе, весь персонал должен пройти дезинфекцию и профилактику. Все дальнейшее общение и работа с ним проводятся в противочумных костюмах и с соблюдением мер безопасности.
Мы постарались максимально подробно разобрать пути и причины передачи чумы, а также выяснить, кто может быть носителем, и чем они опасны. Надеемся, что эта информация будет для вас полезной.
Чума – высококонтагиозная бактериальная инфекция с множественными путями передачи и эпидемическим распространением, протекающая с лихорадочно-интоксикационным синдромом, поражением лимфоузлов, легких и кожи. Клиническому течению различных форм чумы свойственна высокая лихорадка, тяжелая интоксикация, возбуждение, мучительная жажда, рвота, регионарный лимфаденит, геморрагическая сыпь, ДВС-синдром, а также свои специфические симптомы (некротические язвы, чумные бубоны, ИТШ, кровохарканье). Диагностика чумы осуществляется лабораторными методами (бакпосев, ИФА, РНГА, ПЦР). Лечение проводится в условиях строгой изоляции: показаны тетрациклиновые антибиотики, дезинтоксикация, патогенетическая и симптоматическая терапия.
МКБ-10
Общие сведения
Чума представляет собой острое инфекционное заболевание, передающееся преимущественно по трансмиссивному механизму, проявляющееся воспалением лимфоузлов, легких, других органов, имеющим серозно-геморрагический характер, либо протекающее в септической форме. Чума относится к группе особо опасных инфекций.
Чума относится к группе особо опасных инфекций. В прошлом пандемии «черной смерти», как называли чуму, уносили миллионы человеческих жизней. В истории описаны три глобальных вспышки чумы: в VI в. в Восточной Римской империи («юстинианова чума»); в XIV в. в Крыму, Средиземноморье и Западной Европе; в к. XIX в. в Гонконге. В настоящее время благодаря разработке эффективных противоэпидемических мероприятий и противочумной вакцины регистрируются лишь спорадические случаи инфекции в природных очагах. В России к эндемичным по чуме районам относятся Прикаспийская низменность, Ставрополье, Восточный Урал, Алтай и Забайкалье.

Характеристика возбудителя
Yersinia pestis представляет собой неподвижную факультативно-анаэробную грамотрицательную палочковидную бактерию из рода энтеробактерий. Чумная палочка может длительно сохранять жизнеспособность в отделяемом больных людей, трупах (в бубонном гное иерсинии живут до 20-30 дней, в трупах людей и павших животных – до 60 дней), переносит замораживание. К факторам внешней среды (солнечные лучи, атмосферный кислород, нагревание, изменение кислотности среды, дезинфекция) эта бактерия довольно чувствительна.
Резервуар и источник чумы – дикие грызуны (сурки, полевки, песчанки, пищухи). В различных природных очагах резервуаром могут служить разные виды грызунов, в городских условиях – преимущественно крысы. Резистентные к человеческой чуме собаки могут служить источником возбудителя для блох. В редких случаях (при легочной форме чумы, либо при непосредственном соприкосновении с бубонным гноем) источником инфекции может стать человек, блохи также могут получать возбудителя от больных септической формой чумы. Нередко заражение происходит непосредственно от чумных трупов.
Чума передается при помощи разнообразных механизмов, ведущее место среди которых занимает трансмиссивный. Переносчиками возбудителя чумы являются блохи и клещи некоторых видов. Блохи заражают животных, которые переносят возбудителя с миграцией, распространяя также блох. Люди заражаются при втирании в кожу при расчесах экскрементов блох. Насекомые сохраняют заразность около 7 недель (имеются данные о контагиозности блох на протяжении года).
Заражение чумой также может происходить контактным путем (через поврежденные кожные покровы при взаимодействии с мертвым животными, разделке туш, заготовке шкур и др.), алиментарно (при употреблении мяса больных животных в пищу).
Люди обладают абсолютной естественной восприимчивостью к инфекции, заболевание развивается при заражении любым путем и в любом возрасте. Постинфекционный иммунитет относительный, от повторного заражения не защищает, однако повторные случаи чумы обычно протекают в более легкой форме.
Классификация чумы
Чума классифицируется по клиническим формам в зависимости от преимущественной симптоматики. Различают локальные, генерализованные и внешнедиссеминированные формы. Локальная чума подразделяется на кожную, бубонную и кожно-бубонную, генерализованная чума бывает первично- и вторично-септической, внешнедиссеминированная форма подразделяется на первично- и вторично- легочную, а также – кишечную.
Симптомы чумы
Инкубационный период чумы в среднем занимает около 3-6 суток (максимально до 9 дней). При массовых эпидемиях или в случае генерализованных форм инкубационный период может укорачиваться до одного – двух дней. Начало заболевания острое, характеризуется быстрым развитием лихорадки, сопровождающейся потрясающим ознобом, выраженным интоксикационным синдромом.
Больные могут жаловаться на боль в мышцах, суставах, крестцовой области. Появляется рвота (часто – с кровью), жажда (мучительная). С первых же часов больные пребывают в возбужденном состоянии, могут отмечаться расстройства восприятия (бред, галлюцинации). Нарушается координация, теряется внятность речи. Заметно реже возникают вялость и апатия, больные ослабевают вплоть до невозможности подняться с постели.
Лицо больных одутловато, гиперемировано, склеры инъецированы. При тяжелом течении отмечаются геморрагические высыпания. Характерным признаком чумы является «меловой язык» — сухой, утолщенный, густо покрытый ярким белым налетом. Физикальное обследование показывает выраженную тахикардию, прогрессирующую артериальную гипотензию, одышку и олигурию (вплоть до анурии). В начальный период чумы эта симптоматическая картина отмечается при всех клинических формах чумы.
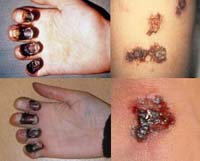
Кожная форма проявляется в виде карбункула в области внедрения возбудителя. Карбункул прогрессирует, проходя последовательно следующие стадии: сначала на гиперемированной, отечной коже образуется пустула (выражено болезненная, наполнена геморрагическим содержимым), которая после вскрытия оставляет язву с приподнятыми краями и желтоватым дном. Язва склонна увеличиваться. Вскоре в ее центра образуется некротический черный струп, быстро заполняющий все дно язвы. После отторжения струпа карбункул заживает, оставляя грубый рубец.
Бубонная форма является наиболее распространенной формой чумы. Бубонами называют специфически измененные лимфатические узлы. Таким образом, при этой форме инфекции преимущественным клиническим проявлением выступает регионарный в отношении области внедрения возбудителя гнойный лимфаденит. Бубоны, как правило, единичны, в некоторых случаях могут быть множественными. Первоначально в области лимфоузла отмечается болезненность, спустя 1-2 дня при пальпации обнаруживаются увеличенные болезненные лимфатические узлы, сначала плотные, при прогрессировании процесса размягчающиеся до тестообразной консистенции, сливаясь в единый спаянный с окружающими тканями конгломерат. Дальнейшее течение бубона может вести как к его самостоятельному рассасыванию, так и к формированию язвы, области склерозирования или некроза. Разгар заболевания продолжается с течение недели, затем наступает период реконвалесценции, и клиническая симптоматика постепенно стихает.
Кожно-бубонная форма характеризуется сочетанием кожных проявлений с лимфаденопатией. Локальные формы чумы могут прогрессировать во вторично-септическую и вторично-легочную форму. Клиническое течение этих форм не отличается от их первичных аналогов.
Первично-септическая форма развивается молниеносно, после укороченной инкубации (1-2 дня), характеризуется быстрым нарастанием тяжелой интоксикации, выраженным геморрагическим синдромом (многочисленными геморрагиями в кожных покровах, слизистых оболочках, конъюнктиве, кишечными и почечными кровотечениями), скорым развитием инфекционно-токсического шока. Септическая форма чумы без должной своевременной медицинской помощи заканчивается смертью.
Первично-лёгочная форма возникает в случае аэрогенного пути заражения, инкубационный период при этом также сокращается, может составлять несколько часов или продолжаться о двух дней. Начало острое, характерное для всех форм чумы – нарастающая интоксикация, лихорадка. Легочная симптоматика проявляется ко второму – третьему дню заболевания: отмечается сильный изнуряющий кашель, сначала с прозрачной стекловидной, позднее — с пенистой кровянистой мокротой, имеет место боль в груди, затруднение дыхания. Прогрессирующая интоксикация способствует развитию острой сердечно-сосудистой недостаточности. Исходом этого состояния может стать сопор и последующая кома.
Кишечная форма характеризуется интенсивными резкими болями в животе при тяжелой общей интоксикации и лихорадке, вскоре присоединяется частая рвота, диарея. Стул обильный, с примесями слизи и крови. Нередко – тенезмы (мучительные позывы к дефекации). Учитывая широкое распространение других кишечных инфекций, в настоящее время так и не решен вопрос: является ли кишечная чума самостоятельной формой заболевания, развившейся в результате попадания микроорганизмов в кишечник, или она связана с активизацией кишечной флоры.
Диагностика чумы
Ввиду особой опасности инфекции и крайне высокой восприимчивости к микроорганизму, выделение возбудителя производится в условиях специально оборудованных лабораторий. Забор материала производят из бубонов, карбункулов, язв, мокроты и слизи из ротоглотки. Возможно выделение возбудителя из крови. Специфическую бактериологическую диагностику производят для подтверждения клинического диагноза, либо, при продолжительной интенсивной лихорадке у больных, в эпидемиологическом очаге.
Серологическая диагностика чумы может производиться с помощью РНГА, ИФА, РНАТ, РНАГ и РТПГА. Возможно выделение ДНК чумной палочки с помощью ПЦР. Неспецифические методы диагностики — анализ крови, мочи (отмечается картина острого бактериального поражения), при легочной форме — рентгенография легких (отмечаются признаки пневмонии).
Лечение чумы
Лечение производится в специализированных инфекционных отделениях стационара, в условиях строгой изоляции. Этиотропная терапия проводится антибактериальными средствами в соответствии с клинической формой заболевания. Продолжительность курса занимает 7-10 дней.
При кожной форме назначают ко-тримоксазол, при бубонной – внутривенно хлорамфеникол со стрептомицином. Можно также применять антибиотики тетрациклинового ряда. Тетрациклином или доксициклином дополняется комплекс хлорамфеникола со стрептомицином при чумной пневмонии и сепсисе.
Неспецифическая терапия включает комплекс дезинтоксикационных мероприятий (внутривенная инфузия солевых р-ров, декстрана, альбумина, плазмы) в сочетании с форсированием диуреза, средства, способствующие улучшению микроциркуляции (пентоксифиллин). При необходимости назначаются сердечно-сосудистые, бронхолитические средства, жаропонижающие препараты.
Прогноз при чуме
В настоящее время в условиях современных стационаров при применении антибактериальных средств смертность от чумы довольно низка – не боле 5-10%. Ранняя медицинская помощь, предотвращение генерализации способствуют выздоровлению без выраженных последствий. В редких случаях развивается скоротечный чумной сепсис (молниеносная форма чумы), плохо поддающийся диагностированию и терапии, нередко заканчивающийся скорым летальным исходом.
Профилактика чумы
В настоящее время в развитых странах инфекция практически отсутствует, поэтому основные профилактические мероприятия направлены на исключение завоза возбудителя из эпидемиологически опасных регионов и санацию природных очагов. Специфическая профилактика заключается в вакцинации живой чумной вакциной, производится населению в районах с неблагоприятной эпидемиологической обстановкой (распространенность чумы среди грызунов, случаи заражения домашних животных) и лицам, отправляющимся в регионы с повышенной опасностью заражения.
Выявления больного чумой является показанием к принятию срочных мер по его изолированию. При вынужденных контактах с больными используют средства индивидуальной профилактики – противочумные костюмы. Контактные лица наблюдаются в течение 6 дней, в случае контакта с больным легочной формой чумы производится профилактическая антибиотикотерапия. Выписка больных из стационара производится не ранее 4 недель после клинического выздоровления и отрицательных тестов на бактериовыделительство (при легочной форме – после 6 недель).
