Как проверить анализ спермограммы
Содержание:

Многие мужчины часто задаются вопросом, как называется анализ спермы и для чего он нужен. Обычно люди сталкиваются с необходимость проведения такого исследования при бесплодии, однако он еще применяется для других исследований. Сегодня мы поговорим о том, кому и когда лучше делать такой анализ, и как правильно к нему подготовиться во избежание лишних проблем.
Как правильно подготовиться к анализу спермы
К этому анализу обычно готовятся в течение 3-5 дней до сдачи. По поводу алкогольных напитков стоит сразу сказать, что их вообще желательно не употреблять в течение недели. Курить запрещается около 4 дней до сдачи. Очень важно исключить посещение сауны, бани или других подобных заведений. Также стоит исключить половые контакты и мастурбацию. Даже случайное семяизвержение (например, поллюции во сне) значительно влияет на достоверность исследования.
Прием лекарств имеет свое значение в этом анализе. Если мужчина принимает в данный момент антибиотики, то сдавать сперму на исследование можно минимум через 2 недели после прекращения приема. Желательно вообще не принимать лекарств в это время.
Перед сдачей необходимо полностью успокоится и стараться не нервничать и хорошенько отдохнуть. Анализ называется спермограммой.
Для чего назначается спермограмма
Анализ обычно назначается при бесплодии. Данное исследование нужно обязательно проводить, если пара уже в течение года не наступает беременность. Не всегда именно мужчина является бесплодным, но врачи чаще всего рекомендуют сдавать анализ сначала именно мужчине.
Многие люди сами делают это исследование перед зачатием ребенка. Они проверяют материал на репродуктивность, то есть на наличие бесплодия.
Анализ на репродуктивность спермы часто назначают при различных заболеваниях половой системы мужчины.
Например, при простатите, варикоцеле, а также при нарушениях обмена веществ. Рекомендуется провести данный анализ при различных ощущениях боли в паховой области, а также при импотенции (отсутствии эрекции).
Спермограмму целесообразно проводить при изменении цвета эякулята, а также при обнаружении в ней крови.
Как правильно сдавать сперму на анализ
Эякулят сдается на исследование путем мастурбации. Существует целый ряд определенных правил для того, чтобы успешно провести сдачу анализа.
В первую очередь стоит отметить, что анализ на репродуктивность обязательно стоит проводить в медицинском учреждении, так как материал должен быть исследован в течение часа.
Конечно, можно принести эякулят в клинику в течение часа, но в медицинском учреждении это сделать будет более надежно и правильно, так как не всегда получается вовремя успеть дойти до больницы, часто при этом нарушается стерильность и так далее.
В медицинском учреждении эякулянт собирается в отдельной комнате и в специальную стерильную емкость. Эту емкость обычно выдает лаборант, который обязан провести консультацию. Важно соблюдать стерильность, и не открывать заранее этот контейнер. Также должны быть исключены различные прикосновения к внутренней поверхности этой емкости.
Перед сдачей анализа обязательно мужчина должен помыть тщательно руки с мылом, а также половой член и желательно всю паховую область. Естественно перед сдачей такого анализа нужно сходить в туалет и опорожнить мочевой пузырь.

Иногда люди считают, что безопаснее будет слить эякулят из презерватива, однако такой способ не стоит использовать, так как это может значительно исказить исследуемый материал.
К тому же в емкость должна поступать вся выделенная сперма. Запрещается сдавать материал путем прерванного полового акта. Стоит позаботиться о том, чтобы в сперму не попали различные частицы (например, капли пота).
Какие есть противопоказания к проведению спермограммы
Несмотря на то, что есть, как мы сказали, определенные правила подготовки к сдаче такого анализа, имеется также ряд противопоказаний, при которых нельзя выполнять данную процедуру:
- Различные виды интоксикаций при болезнях или при алкогольной интоксикации. Это приводит к снижению качества эякулята.
- Питание. При различных видах недостаточности в питании или различные авитаминозы (недостатки витаминов). Это приводит к нарушению процесса рождения половых клеток в организме.
- Температура. Повышенная температура тела так же снижает качество, так как образование сперматозоидов обычно происходит при температуре на 3 градуса ниже температуры тела. Поэтому мужчинам нужно вообще отказаться в жизни ездить в машинах с включенным подогревом сидений, так как это существенно нарушает процесс сперматогенеза и приводит к бесплодию.
- После массажа простаты также запрещается сдавать эякулят на анализ.
- Физическая усталость. Такое состояние снижает качество спермы, а также плохо влияет на эрекцию.
На что смотрят при спермограмме
При исследовании эякулята мужчины используется два основных метода исследования:
- Макроскопический. При таком методе исследуются более качественные характеристики, такие как вязкость, запах, цвет, кислотность, объем. В норме цвет должен быть молочно-серым. О цвете можно сказать многое. Например, если цвет розовый, то можно судить о появлении крови в материале. Желтый цвет говорит о возможном воспалении. Сперма должна быть вязкой первые 10 минут. Значение рН(кислотность) должна находится в диапазоне 7.2–8, то есть щелочной. Объем эякулята в норме должен составлять более 2 миллилитров. Запах в норме очень похож на запах каштанов. Это характерный запах эякулята в норме. Иногда может иметь место запах хлора, но это тоже нормально. Другие специфические запахи говорят о возможном заболевании.
- Микроскопический. Для такого метода используется специальный микроскоп, при помощи которого подсчитывают количество половых клеток, а также их лабильность и форму. Количество сперматозоидов в норме должно быть от 20 до 200 миллионов в 1 мл эякулята. В микроскопе можно также обнаружить агглютинацию (склеивание) сперматозоидов. Если они склеиваются между собой, то это говорит о патологии.
Какие продукты улучшают качество спермы
При отсутствии подозрений на патологии, обычно мужчинам рекомендуется употреблять определенные продукты, повышающие качество для зачатия ребенка.
В первую очередь стоит сказать, что желательно не принимать алкоголь в течение трех месяцев перед зачатием, потому что сперматозоиды в организме обновляются каждые 72 дня. Алкоголь негативно влияет на качество и на возможное оплодотворение. Это вызывает различные врожденные болезни у детей.
Алкоголь также часто приводит к бесплодию.
А теперь о продуктах. Неоднократно было доказано, что, пересмотрев рацион питания и изменив его, часто наблюдаются улучшения состояний человека. Это очень ярко проявляется на качестве эякулята и на зачатии.

Вот список продуктов, которые желательно употреблять в большем количестве в период зачатия:
- овощи и фрукты (бананы, чеснок, зелень, орехи, спаржа, яблоки, помидоры, семена тыквы, гранаты);
- рыба (устрицы, красная рыба и различные морепродукты);
- мясо (куриное мясо, телятина). Мясо лучше употреблять нежирное;
- молочные продукты (сыр, нежирное молоко, творог);
- куриные яйца;
- витаминные комплексы. Они являются наиболее эффективными. Желательно подбирать комплексы с витаминами С, Е, В9 (фолиевая кислота).
Анализ спермы (спермограмма) — очень точный диагностический метод, который позволяет выявить не только причины бесплодия, но и самые разные заболевания половой сферы. Когда он назначается и как проводится? Об этом — в нашей статье.
Зачем нужен анализ спермы
Обычно направление на анализ спермы дает врач-андролог. По определению ВОЗ, термин «анализ спермы» подразумевает самые различные исследования эякулята, в то время как «спермограмма» направлена на оценку количества и качества сперматозоидов. Однако в нашей стране оба определения используются как синонимы.
Чаще всего анализ спермы назначают при бесплодии пары. Однако врачи настоятельно рекомендуют сделать спермограмму еще во время подготовки к зачатию. Этот анализ является также обязательным при подготовке к ЭКО и для всех доноров спермы.
Нередко его назначают и для проверки фертильности при некоторых заболеваниях — например простатите, варикоцеле, при гормональных нарушениях, после травм и инфекционных заболеваний.
Что показывает спермограмма
По результатам лабораторного исследования спермы ставится один из следующих диагнозов:
- нормоспермия — отклонений от нормы нет;
- олигозооспермия — слишком малое количество сперматозоидов (меньше 20-ти млн/мл);
- астенозооспермия — малоподвижные сперматозоиды;
- тератозооспермия — более 50% сперматозоидов аномальны;
- азооспермия — сперматозоиды в эякуляте отсутствуют;
- аспермия — этим термином обозначается как полное отсутствие эякулята, так и отсутствие в эякуляте сперматозоидов;
- олигоспермия — слишком малый объем спермы (менее 2 мл);
- лейкоцитоспермия — повышенное содержание белых кровяных телец в эякуляте;
- акиноспермия — сперматозоиды живы, но полностью неподвижны;
- некроспермия — в эякуляте не обнаружено живых сперматозоидов;
- криптоспермия — недостаточное количество живых активных сперматозоидов;
- гемоспермия — присутствие крови в сперме.
Как сдавать биоматериал на анализ
К сдаче анализа спермы необходимо начать готовиться за 3–4 дня до визита к врачу. Перед анализом спермы нельзя курить и пить алкогольные напитки. Также нежелательно перегреваться, поэтому баню, сауну и горячую ванну придется исключить. Для того чтобы результат был максимально достоверным, перед спермограммой на протяжении 4-х дней нельзя вступать в половые контакты.
Если вы принимаете антибиотики, анализ придется отложить — его можно проводить только через 2 недели после окончания курса лечения.
Материал собирается при помощи мастурбации в специально оборудованной кабинке и немедленно передается в лабораторию.
Методы анализа эякулята
Для оценки эякулята используются различные методы.
- Макроскопическое исследование
В рамках этого подхода определяется объем, вязкость, кислотность, запах и цвет эякулята. Нормальный объем — от 2 до 6 мл. Избыточное количество эякулята вовсе не говорит о высокой плодовитости — скорее всего, оно означает низкую концентрацию сперматозоидов. Здоровый эякулят в первые 10 минут густой и вязкий, а затем он разжижается под воздействием ферментов. Цвет должен быть серо-белым, молочным, а кислотность — 7,2–8 pH.
- Микроскопическое исследование
Для исследования спермы используется люминесцентный микроскоп. Микроскопическое исследование позволяет оценить количество сперматозоидов в пробе, их форму и подвижность, а также их положение — так, склеивание сперматозоидов может говорить о воспалительных процессах.
Расшифровка анализа и показатели спермограммы
Результаты анализа спермы обычно бывают готовы либо в день сдачи биоматериала, либо на следующий день. Нормальные показатели для анализа спермы таковы:
- Объем — более 2 мл. Недостаточный объем эякулята зачастую обусловлен нехваткой андрогенов и гонадотропных гормонов, он также указывает на дисфункцию семенных пузырьков, предстательной железы или семявыводящих протоков. Избыточное количество эякулята — признак гиперфункции половых желез и возможного воспаления.
- Консистенция – вязкая.
- Разжижение — через 10–30 минут;
- Вязкость (длина нити между поверхностью пробы спермы и стеклянной палочкой) — до 0,5 см. Повышенная вязкость часто сопровождает воспаление простаты.
- Цвет — бело-сероватый. При малом количестве сперматозоидов цвет полупрозрачно-голубоватый, опалесцирующий. При отсутствии сперматозоидов — прозрачный. Розовый цвет говорит о наличии в эякуляте крови, желтоватый — о воспалениях.
- Запах — специфический, напоминающий запах цветов каштана.
- Кислотность — 7,2–8,0 рН. Повышенная кислотность характерна для воспалительных процессов.
- Количество сперматозоидов в 1 мл — 20 млн–200 млн.
- Общее количество сперматозоидов в эякуляте — более 40 млн. Среда влагалища враждебна для сперматозоидов, и большая их часть погибает задолго до приближения к яйцеклетке. Если сперматозоидов мало, погибнут все, и оплодотворение не произойдет.
- Количество подвижных сперматозоидов — более 25%. Повышенное количество малоподвижных сперматозоидов может говорить о гормональных нарушениях или патологиях семявыводящих протоков.
- Суммарное количество активноподвижных и малоподвижных сперматозоидов — более 50%. Высокий процент малоподвижных сперматозоидов характерен для долгого воздержания.
- Неподвижные сперматозоиды — менее 50%. Само по себе наличие неподвижных сперматозоидов — вовсе не отклонение. Как и у любой другой клетки, у сперматозоида есть свой жизненный цикл. Потому часть сперматозоидов — старые, которые либо уже погибли, либо близки к этому. Для выяснения причин неподвижности используют вещество под названием эозин. Если сперматозоид мертв, оно разрушит его оболочку и клетка окрасится в красный цвет. Если сперматозоид не меняет цвет под воздействием эозина и тем не менее не двигается, это говорит о нарушении его морфологии.
- Отсутствие слипшихся сперматозоидов (агглютинации). Агглютинация — признак либо воспаления, либо нарушений в работе иммунной системы.
- Количество лейкоцитов — до 1 млн. Если эта цифра больше, можно с полным на то основанием заподозрить воспаление простаты или семенных пузырьков.
- Эритроциты отсутствуют. Наличие эритроцитов, то есть крови, в сперме говорит об опухоли или травме предстательной железы, новообразованиях в уретре.
- Нормальные сперматозоиды — более 50%.
- Сперматозоиды с нормальной морфологией головки — более 30%. Именно в головке содержится вся генетическая информация. Спермии с аномальной головкой, как правило, неспособны оплодотворить яйцеклетку.
- АсАт отсутствуют. АсАт — это иммуноглобулины, антиспермальные антитела. Они нарушают подвижность сперматозоидов или их способность к оплодотворению.
Бланк результатов анализа спермы содержит множество параметров, и для того чтобы правильно его расшифровать, необходимо медицинское образование. Приведенные выше нормы указаны лишь для информации, их ни в коем случае не стоит использовать для самостоятельной постановки диагноза и уж тем более — для назначения лечения.

Стоит отметить, что анализ спермы — весьма субъективное исследование. Именно поэтому так важно, чтобы биоматериал попал к квалифицированному специалисту. Отметим также, что используемые в современных лабораториях спермоанализаторы не исключают возможность ошибки: например, прибор может спутать головки сперматозоидов с небольшими лейкоцитами. В идеале результаты роботизированного исследования должны быть подтверждены спермиологом.
Мужское бесплодие является причиной отсутствия потомства в 40% случаев бесплодного брака. Основной метод, помогающий в диагностике такого состояния — это спермограмма. Для чего нужна эта процедура? Исследование эякулята, или семенной жидкости, помогает врачу предположить роль мужского фактора в бесплодии пары.
p, blockquote 1,0,0,0,0 —>
p, blockquote 2,0,0,0,0 —>
Этот анализ показывает, насколько сперматозоиды жизнеспособны, могут ли они оплодотворить яйцеклетку. Спермограмма назначается в следующих ситуациях:
p, blockquote 3,0,0,0,0 —>
- Отсутствие детей у пары, при регулярной половой жизни в течение года, без предохранения от беременности.
- Болезни мужчин, ведущие к бесплодию (варикоцеле, воспаление яичек – орхит, простатит, травмы половых органов, гормональные расстройства).
- В рамках программы экстракорпорального оплодотворения или искусственной инсеминации, когда зачатие проходит не в естественных условиях.
- Рациональное планирование беременности.
- Желание мужчины убедиться, может ли он иметь детей.
О причинах и лечении мужского бесплодия можно прочесть в следующей статье.
p, blockquote 4,0,0,0,0 —>
p, blockquote 5,0,0,0,0 —>
Методика взятия анализа
p, blockquote 6,0,0,0,0 —>
Подготовка к спермограмме включает половое воздержание перед получением эякулята в течение 2-3 дней, но не больше недели. Сперму получают путем мастурбации. Этот способ более физиологичен, чем прерванный половой акт, который в редких случаях тоже применяется. Можно использовать специальный медицинский презерватив, не содержащий смазки и других химических веществ. Его выдают в лаборатории. Условия получения семенной жидкости: ее можно собрать как в лаборатории, так и дома, в более привычной обстановке.
p, blockquote 7,0,0,0,0 —>
Правила сдачи материала: не позднее чем через час после сбора, эякулят необходимо доставить в лабораторию на анализ. Температура среды, в которой он находится в это время, должна быть близкой к температуре тела. Разумно будет использовать специальный контейнер – термостат. Однако можно воспользоваться и естественным теплом организма, поместив емкость с полученным материалом в подмышечную впадину.
p, blockquote 8,0,0,0,0 —>
Как правильно сдавать спермограмму?
p, blockquote 9,0,0,0,0 —>
p, blockquote 10,0,0,0,0 —>
В течение четырех дней перед спермограммой запрещено употребление алкоголя, в том числе пива, а также прием тепловых процедур – посещение бани, сауны, горячие ванны, работа в неблагоприятных условиях. Нельзя принимать снотворные и успокаивающие препараты. В остальном мужчина должен вести обычный образ жизни. После антибиотиков (приема последней таблетки или инъекции) должно пройти не менее двух недель. Считается, что влияние флюорографии на показатели спермограммы отсутствует.
p, blockquote 11,0,1,0,0 —>
Анализ стоит относительно дешево, результаты его готовы уже через несколько суток.
p, blockquote 12,0,0,0,0 —>
p, blockquote 13,0,0,0,0 —>
Нормальные показатели спермы
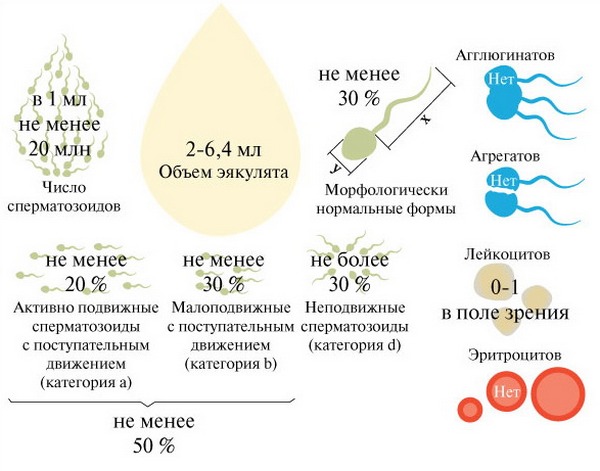
Спермограмма здорового мужчины (нормы ВОЗ)
В зависимости от объема исследования выделяют следующие виды спермограммы:
p, blockquote 15,0,0,0,0 —>
- базовая, проводимая согласно стандартам Всемирной организации здравоохранения, включающая все основные показатели;
- MAR-тест, определяющий наличие антиспермальных антител разных классов, разрушающих сперматозоиды;
- морфологический анализ, или спермограмма по Крюгеру.
Все эти три вида вместе – это расширенная спермограмма. Она обычно назначается в случае, если при базовой, были обнаружены какие-либо изменения.
p, blockquote 16,0,0,0,0 —>
В некоторых случаях врач может назначить и биохимическое исследование эякулята – определение в его составе фруктозы, L-карнитина, цинка, альфа-глюкозидазы.
p, blockquote 17,0,0,0,0 —>
Для оценки структуры и функции сперматозоидов используют фазово-контрастную микроскопию и специальные красители – гематоксилин, реже окраску по Папаниколау, Романовскому-Гимзе, Шорру.
p, blockquote 18,0,0,0,0 —>
Макроскопические показатели нормы
p, blockquote 19,0,0,0,0 —>
Показатели нормы спермограммы определены Всемирной организацией здравоохранения (ВОЗ) в 1999 году. Они включают следующие пункты:
p, blockquote 20,0,0,0,0 —>
- объем полученной спермы более 2 мл;
- сразу после получения состояние спермы вязкое;
- разжижение происходит спустя максимум 30 минут;
- вязкость не более 2 см, то есть сперму с помощью стеклянной палочки можно растянуть вверх на это расстояние;
- бело-сероватый цвет;
- своеобразный запах;
- показатель рН 7,2 – 8,0, что показывает щелочную реакцию спермы;
- эякулят мутный, однако слизь в нем не определяется.
Микроскопические показатели нормы
p, blockquote 21,0,0,0,0 —>
Это макроскопические показатели, определяемые при внешнем осмотре материала. С помощью микроскопических методов исследования определяют следующие показатели нормальной спермограммы:
p, blockquote 22,1,0,0,0 —>
- в одном миллилитре эякулята должно содержаться от 20 миллионов сперматозоидов, всего же в полученном материале должно быть не меньше 40 миллионов мужских половых клеток;
- активноподвижными должны быть не менее четверти (25%) из них;
- неподвижных сперматозоидов должно быть меньше половины (50% и меньше);
- агглютинация и агрегация (склеивание и образование больших скоплений) не должны определяться;
- норма лейкоцитов – не больше 1 миллиона;
- нормальные сперматозоиды должны составлять более половины (50%) всех клеток;
- сперматозоиды с нормальным строением (морфологией) головки в норме составляют более 30%;
- в эякуляте может быть не больше 2-4% клеток сперматогенеза (незрелых предшественников половых клеток).
p, blockquote 23,0,0,0,0 —>
Результаты спермограммы
p, blockquote 24,0,0,0,0 —>
Они могут включать термины, показывающие качество и число сперматозоидов:
p, blockquote 25,0,0,0,0 —>
- аспермия: эякулят отсутствует (то есть, сдана пустая посуда);
- олигозооспермия: снижение числа клеток, в 1 мл эякулята менее 20 миллионов;
- азооспермия: сперматозоиды в эякуляте не найдены;
- криптозооспермия: обнаружены единичные сперматозоиды после углубленного поиска с помощью центрифугирования;
- астенозооспермия: сперматозоиды малоподвижны;
- тератозооспермия: патологические формы сперматозоидов.
Если обнаружена плохая спермограмма, необходимо через две недели после соответствующей подготовки и соблюдения всех условий сдачи повторить анализ. В случае сомнений исследование повторяют трижды, причем за достоверный принимается самый хороший результат. Обычно рекомендуют делать повторные анализы в разных лабораториях, чтобы исключить субъективную оценку одним и тем же врачом-лаборантом.
p, blockquote 26,0,0,0,0 —>
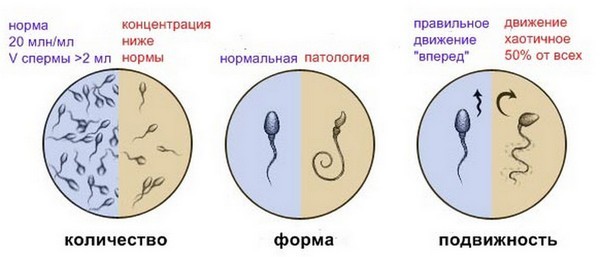
Нормы и отклонения сперматозоидов
Вообще все показатели спермограммы через некоторое время могут измениться. Поэтому выявленные нарушения – не повод для паники и беспочвенных обвинений партнера.
p, blockquote 27,0,0,0,0 —>
Ниже мы приведем основные результаты и причины отклонений от нормы.
p, blockquote 28,0,0,0,0 —>
p, blockquote 29,0,0,0,0 —>
Расшифровка спермограммы

p, blockquote 30,0,0,0,0 —>
Результаты обследования должен оценивать специалист в комплексе с другими клиническими данными о мужчине. Однако каждый пациент имеет право самостоятельно изучить свои показатели и сравнить их с рекомендованной нормой. Общепринятыми являются спермиологические показатели ВОЗ. Рассмотрим их подробнее.
p, blockquote 31,0,0,0,0 —>
- Оптимальным сроком воздержания считается от 2 до 7 дней, в идеале 4 дня. Если необходимо повторить анализ, срок полового воздержания должен быть таким же, как и перед первой процедурой.
- Объем спермы, полученной за одну эякуляцию, составляет от 2 до 5 мл. Если объем эякулята меньше 2 мл, это называется «микроспермия» и указывает на недостаточную активность придаточных половых желез, прежде всего простаты. Кроме того, микроспермию могут вызвать ретроградная эякуляция (поток спермы в мочевой пузырь), снижение проходимости половых путей, недоразвитие половых признаков, короткий период воздержания. По нормам ВОЗ верхняя граница нормы объема не установлена. Однако некоторые специалисты считают, что возрастание его свыше 5 мл может быть признаком воспаления простаты или семенных пузырьков.
- Цвет в норме сероватый, однако допустим и желтый оттенок. Тем не менее, желтоватый цвет спермы может быть признаком желтухи или указывать на прием некоторых витаминов (в частности, витамина А) или пищевых продуктов (морковного сока). В большинстве случаев при проведении спермограммы определение цвета – лишь дань традиции.
- Показатель кислотности должен быть более 7,2. Верхний предел не ограничивается, однако многие специалисты считают, что снижение рН ниже 7,2 и повышение его более 7,8 является симптомом воспаления простаты или семенных пузырьков.
- Время, за которое сперма становится жидкой, должно составлять не более 60 минут. Если эякулят в течение долгого времени остается вязким, он затрудняет передвижение сперматозоидов, задерживает их во влагалище и резко снижает их оплодотворяющие свойства. Причины медленного разжижения эякулята – воспаление придаточных половых желез (простатит, везикулит) или недостаточность ферментов.
- Вязкость эякулята должна быть такой, чтобы при отделении от пипетки длина нити не превышала 2 см. После разжижения это расстояние не должно превышать 0,5 см. Повышенная вязкость говорит о значительном снижении оплодотворяющей способности спермы.
- В 1 мл эякулята должно содержаться более 20 миллионов спермиев. Увеличение количества сперматозоидов более 120 миллионов называется «полизооспермия». Это состояние сопровождается низкой оплодотворяющей способностью и часто сменяется снижением их количества. Полизооспермия требует наблюдения и повторных анализов. Причинами этого состояния являются эндокринные расстройства, нарушение кровообращения половых органов, влияние токсинов или радиации, воспаление, реже – иммунная патология.
- Общее количество сперматозоидов составляет 40 миллионов и больше и представляет собой количество клеток в 1 миллилитре, умноженное на объем эякулята. Крайние нормальные цифры соответственно равны 40-600 миллионам. Причины изменения этого показателя те же, что и в предыдущем пункте.
- Подвижность сперматозоидов оценивается по скорости и направлении их движения. Выделяют 4 группы: А – активные, движущиеся прямо, В – с низкой подвижностью, движущиеся прямо, С – с низкой подвижностью и неправильными движениями, D – не совершающие движений. В норме через час после эякуляции группа А составляет более четверти всех клеток, либо группы А и В – более половины. Допускается содержание групп С и D не более 20% каждой. Причины астенозооспермии до конца не ясны. Считается, что она может быть вызвана действием токсинов или радиации, воспалением, иммунными нарушениями, плохими экологическими условиями. Это нарушение встречается также у рабочих горячих цехов, банщиков, поваров и других людей, работающих при повышенной температуре окружающей среды. В 2010 году деление на четыре группы было упразднено, вместо него применяются такие характеристики, как «с прогрессивным движением», «с непрогрессивным движением», «неподвижные».
- Содержание структурно нормальных спермиев, способных к оплодотворению, должно быть не менее 15%. Оценка строения (морфологии) носит субъективный характер, единых норм данного показателя спермограммы не разработано. В норме сперматозоиды – овальные клетки с подвижными хвостиками. При оценке морфологии по Крюгеру определяется дефект головки или другая патология головки (слишком большая или маленькая, раздвоенная, грушевидная) или изменения шейки. Обычно нормальные спермии составляют от 40 до 60% всех клеток, однако этот показатель сильно зависит от метода исследования мазка. Тератоспермия – состояние, когда нормальных клеток меньше 20%. Часто это временное состояние, возникающее под действием стресса, токсинов. Плохая морфология во многих случаях отмечается у жителей промышленных городов с плохой экологической обстановкой.
- Содержание живых сперматозоидов в эякуляте должно быть не менее 50%. Уменьшение этого показателя называется «некроспермия». Иногда она временная, возникает под действием токсинов, инфекционных болезней или стресса. Постоянная некроспермия – свидетельство тяжелых расстройств образования спермы.
- Незрелые половые клетки (клетки сперматогенеза) встречаются в каждом анализе. Увеличение их более 2 % может говорить о секреторной форме бесплодия. На сегодняшний день значение этого параметра уменьшилось.
- Агглютинация в спермограмме, или склеивание спермиев между собой, должна отсутствовать. Это редкое явление, встречающееся при иммунных нарушениях. Агрегация – образование комплексов не только из сперматозоидов, но и из других элементов (лейкоцитов, эритроцитов). Она происходит из-за склеивания элементов слизью и диагностического значения не имеет. Агглютинация часто является признаком наличия антиспермальных антител. Эти вещества вырабатываются как в организме мужчины, так и женщины, и могут вызывать иммунное бесплодие (так называемую несовместимость партнеров). Антиспермальные антитела можно определить иммунохимическим методом (MAR-тест).
- Лейкоциты в эякуляте имеются всегда, но их должно быть не больше миллиона (3-4 в поле зрения). Повышенные лейкоциты в спермограмме – признак воспаления половых органов (простатита, орхита, везикулита, уретрита и других).
- Эритроциты в эякуляте не должны определяться. Кровь в спермограмме может появляться при опухолях мочеполовой системы, мочекаменной болезни. Этот признак требует серьезного внимания.
- Отсутствие амилоидных телец говорит о некотором снижении функции предстательной железы. Лецитиновые зерна также характеризуют функцию простаты, их отсутствие говорит о каких-либо нарушениях.
- Слизь может содержаться в небольшом количестве. Увеличение объема слизи – признак воспаления в половых путях.
- Круглые клетки – все клеточные элементы, не являющиеся сперматозоидами, то есть без жгутиков. Это лейкоциты и незрелые клетки сперматогенеза. Оценка этого параметра самостоятельного диагностического значения не имеет. Если только все круглые клетки представлены лейкоцитами, а незрелых клеток нет, это может говорить об обструктивной азооспермии (отсутствии сперматозоидов в результате непроходимости половых путей).
Исследование эякулята иногда производят с помощью специальных анализаторов. Однако это чревато ошибками. Всегда предпочтительнее, если микроскопический анализ проводит квалифицированный специалист, а не машина.
p, blockquote 32,0,0,0,0 —>
Следует также отметить, что нет ни одного показателя спермограммы, который бы с полной достоверностью убеждал в абсолютном бесплодии или, наоборот, в совершенном здоровье мужчины (о других видах диагностики бесплодия читайте здесь). Анализ всех перечисленных показателей может осуществить только опытный врач с учетом многих других факторов.
p, blockquote 33,0,0,1,0 —>
p, blockquote 34,0,0,0,0 —>
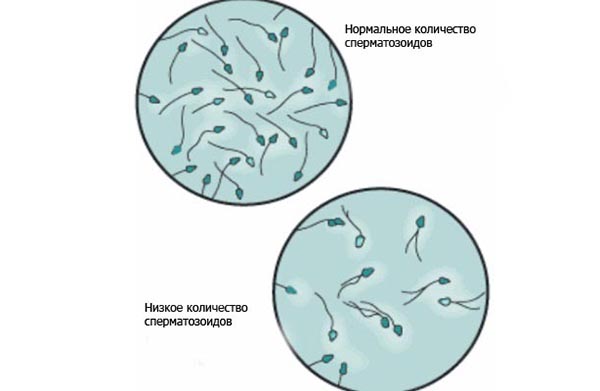
Почему снижается количество сперматозоидов
p, blockquote 36,0,0,0,0 —>
Главные причины уменьшения числа спермиев в эякуляте:
p, blockquote 37,0,0,0,0 —>
- эндокринные нарушения (сахарный диабет, дисфункция надпочечников и щитовидной железы, недоразвитие половых желез, нарушение гипоталамо-гипофизарной регуляции);
- болезни мочеполовых органов (варикоцеле, орхит, простатит, травмы половых органов, крипторхизм);
- генетические нарушения (например, синдром Клайнфельтера);
- действие токсинов (алкоголя, стероидов, снотворных средств);
- лихорадочное состояние;
- высокая внешняя температура.
p, blockquote 38,0,0,0,0 —>
Почему снижается подвижность сперматозоидов
Основные причины малой подвижности спермиев:
p, blockquote 39,0,0,0,0 —>
- ношение тесного белья;
- курение и алкоголизм;
- авитаминоз;
- стрессы;
- использование смазок;
- сидячая работа;
- электромагнитные волны и ионизирующее излучение;
- лечение антибиотиками.
p, blockquote 40,0,0,0,0 —>
Как улучшить спермограмму

p, blockquote 41,0,0,0,0 —>
Улучшение качества спермограммы возможно при выполнении следующих рекомендаций:
p, blockquote 42,0,0,0,0 —>
- не перегреваться;
- устранить действие токсинов (никотин, алкоголь, медикаменты и другие);
- соблюдать режим дня, полноценно высыпаться;
- правильно питаться;
- обеспечить нормальный для каждого мужчины ритм половой жизни;
- заниматься лечебной физкультурой, включающей упражнения для мышц брюшного пресса и тазового дна;
- эффективно лечить урологические и эндокринные заболевания;
- по назначению врача принимать препараты для улучшения спермограммы (биостимуляторы, витамины и другие).
В рацион будет полезно включать орехи, бананы, авокадо, помидоры, яблоки, гранаты, тыквенные семечки, спаржу.
p, blockquote 43,0,0,0,0 —>
Довольно часто для улучшения качества спермы врачи рекомендуют мужчинам биологически активные добавки, например, Спермактин или Спеман. Они содержат аминокислоты и витамины, в том числе карнитин. Такие добавки используются при подготовке к экстракорпоральному оплодотворению, для лечения олигоастенозооспермии тяжелой степени. Они улучшают показатели спермы, используемой для донорства или криоконсервации (замораживания).
p, blockquote 44,0,0,0,0 —> p, blockquote 45,0,0,0,1 —>
Не нужно недооценивать такой фактор, как частота половых актов. Она должна быть достаточной для каждой конкретной пары, не нужно «экономить» сперму. В таком случае вероятность зачатия повышается даже при не очень хороших показателях спермограммы.
