Ложкообразные ногти фото
Содержание:
Болезни ногтей, при которых изменяется их форма и размер, всегда вызывают большой дискомфорт у человека и значительно снижают качество его жизни. Ногти являются зеркалом, отражающим состояние здоровья человека, и часто первыми указывают на серьезные заболевания организма. Половину всех случаев заболеваний составляет грибок ногтей. На разных этапах развития этого заболевания изменения ногтей выражены в той или иной форме и часто имеют большую схожесть с целым рядом других заболеваний. Часто поражаются ногти при красном плоском лишае, псориазе и экземе.
Болезни ногтей при некоторых общих заболеваниях
Грибковое поражение (онихомикозы)
При онихомикозах меняется цвет, теряется блеск, появляются полосы и пятна, увеличивается толщина ногтевых пластин. Со временем ногти деформируются, крошатся, разрушаются или отторгаются от ногтевого ложе.

Рис. 1. На фото онихомикоз.
Красный плоский лишай
Истончение ногтевых пластин, изменение их цвета, расслаивание у свободного края, отделение от ногтевого ложе и поражение ногтевых валиков — основные признаки красного плоского лишая. Ногти уменьшаются в размерах. Часто на их поверхности появляются трещины и ребристость. Причины красного плоского лишая до сих пор не установлены. На развитие патологического процесса влияет множество факторов.

Рис. 2. На фото красный плоский лишай.
Псориаз
Причины псориаза до сих пор не установлены. Заболевание считается мультифакторным. Несомненно, что изменения иммунной системы играют большую роль в развитии заболевания. Ногтевые пластины при псориазе изменяются задолго до появления основных проявлений заболевания — псориатических бляшек на кожных покровах. Чем больше вовлечена в патологический процесс матрица, тем более выражено изменение ногтевой пластины.
Основные проявления псориатического поражения при первичном псориазе: точечные углубления и истыканность, отделение от ногтевого ложе, появление дымчатых линий, нарастающая сухость ногтей, их ломкость, развитие подногтевого кератоза.
При вторичной форме заболевания ногтевые пластины меняют форму, на их поверхности появляются чешуйки, глубокие борозды, меняется цвет, часто отмечается расслаивание и шелушение.

Рис. 3. На фото ногти при псориазе.
Экзема
Экзема, как и красный плоский лишай, и псориаз, является мультифакторным заболеванием. Ногтевая пластина при заболевании меняет свою форму и расслаивается. Ее поверхность тусклая и шероховатая, исчерчена поперечными бороздами. Степень поражения ногтевого матрикса влияет на толщину самого ногтя. Частые воспаления приводят к тому, что ногтевая кожица исчезает, появляются трещины и раны.

Рис. 4. На фото экзема.
Изменения формы, размера и внешнего вида ногтей
Хрупкие ногти, крошащиеся и ломкие
Хрупкие, крошащиеся и ломкие ногти чаще возникают от воздействия химических веществ, воды и лака для ногтей. Они появляются при сбоях в работе щитовидной железы. В пожилом возрасте являются признаком старения. Хроническое течение псориаза так же приводит к хрупкости и крошению. Иногда заболевание носит врожденный характер.

Рис. 5. Болезни ногтей — онихомикоз и псориаз.
Шероховатые и шелушащиеся ногти (трахнонихия)
Трахнонихия чаще всего встречается при экземе, псориатическом поражении, нейродермите и красном плоском лишае. Такие ногти выглядят сухими, тусклыми, шелушатся, иногда с точечными вдавлениями. Свободный край зазубрен, с большим количеством трещин.

Рис. 6. На фото болезни ногтей — псориаз и экзема.
Ломкие ногти, расщепленные и слоящиеся (онихорексис и онихошизис)
Расщепление ногтевых пластин и ломкость может быть в продольном (онихорексис) и поперечном (онихошизис) направлениях.
Распространенной причиной этой патологии являются постоянные травмы, которые происходят у музыкантов при игре на струнных инструментах и проведении косметических процедур (маникюра). Причиной расщепления может стать экзема и красный лишай. Пластинчатое расщепление является чаще всего врожденной патологией. Онихорексис чаще всего является признаком старения организма.

Рис. 7. На фото расщепление ногтей в поперечном (онихошизис) и продольном направлении (онихорексис).
Продольные борозды
Подобная патология часто встречается у людей в старческом возрасте. Причиной появления продольных борозд может стать красный плоский лишай, стрессы и нарушение обмена веществ. Продольные борозды встречаются у совершенно здоровых людей. Каждая борозда и гребень соответствуют выступам, расположенным на нижней поверхности ногтевой пластины.

Рис. 8. На фото продольные борозды.
Продольная каналообразная дистрофия
Данный вид изменения затрагивает ногтевые пластины больших пальцев рук. Явление характеризуется появлением борозды (широкого канала) чаще по центру, реже – ближе к наружному краю ногтевой пластины. Часто борозды появляются после травмы и нарушениях деятельности вегетативной нервной системы. Отмечается семейный характер патологии.

Рис. 9. На фото продольная каналообразная дистрофия.
Поперечные борозды
Поперечные борозды встречаются при тяжелых соматических заболеваниях и воздействии ряда факторов внешней среды. Чем глубже канавка, тем сильнее поражена ногтевая матрица. Борозды часто появляются при ряде кожных заболеваний, инфаркте миокарда, после химиотерапии, болезни Рейно и воздействии низких температур.

Рис. 10. На фото поперечные борозды (борозды Бо-Рейли).
Латеральное поражение
Причиной латерального поражения чаще всего являются грибковое поражение и подногтевые фибромы.

Рис. 11. На фото болезни ногтей, при которых отмечается латеральное поражение ногтевых пластин — онихомикоз и подногтевые фибромы.
Трещины
Трещины всегда возникают на здоровых ногтевых пластинах внезапно. Явление связано с применением значительных усилий при процедуре обработки (маникюре) острыми инструментами.

Рис. 12. На фото трещина ногтя.
Утолщение ногтей
Самой частой причиной утолщенных ногтевых пластин является грибок и псориаз. Чуть реже патология выявляется при экземе, бородавках ногтевого ложе и красном плоском лишае.

Рис. 13. На фото болезни ногтей, при которых отмечается их значительное утолщение — онихомикоз и псориаз.
Вросший (клещевидный) ноготь
Ногтевые пластины приобретают клещевидную форму при врастании их края в ткани ногтевого валика, который воспаляется и покрывается кровянистыми корками. Поврежденная поверхность легко ранима и часто кровоточит. Нарастают грануляции — «дикое мясо». Постоянно выделяется гной. Рядом с больным стоит тяжелый запах. Болезнь сопровождается сильными болями, из-за которых больной начинает хромать. Болезнь чаще всего регистрируется у людей молодого возраста.
Основной причиной заболевания является наследственный фактор, когда отмечается выраженная продольная кривизна ногтевой пластины. Ее рост приобретает косое направление. Сам ногтевой валик значительно увеличен, а ногтевое ложе узкое.
Способствует заболеванию ношение узкой обуви, неправильная стрижка ногтей, изменение направления роста большого пальца стопы и травмы. Болезнь часто регистрируется у лиц некоторых профессий — балерин, танцовщиков, баскетболистов, боксеров и футболистов.

Рис. 14. Но фото вросший ноготь (клещевидный). Валик воспален, покрыт кровянистыми корками и кровоточит. Видно нарастание грануляций («дикого мяса»).
Когтеобразные ногти (онихогрифоз)
Утолщение и искривление ногтевых пластин встречается при травмах, ношении неудобной обуви, отморожениях, грибке ногтей, нарушениях кровообращения в нижних конечностях и у людей старческого возраста.
Часто заболевание носит врожденный характер, когда причиной онихогрифоза является нарушение питания тканей ногтевого ложе. Поражается один или все ногти. Они имеют каменистую плотность и продольные борозды желто-коричневого или бурого цвета. Подчас их длина достигает 3 — 3,5 см. Они могут перекручиваться, напоминая бараний рог.

Рис. 15. На фото когтеобразные ногти (онихогрифоз).
Частичное отделение ногтей (онихолизис)
При онихолизисе ногтевые пластины отделяются от ногтевого ложе. Грибковое поражение (рубромикоз) и псориаз — основные причины данной патологии.
Тиреотоксикоз, тяжелые интоксикации, травмы и экзема так же иногда становятся причиной отслойки ногтей. Отделение начинается со стороны свободного края, который приобретает белый цвет.

Рис. 16. На фото частичное отделение ногтевых пластин на руках при рубромикозе.

Рис. 17. На фото болезни ногтей — грибок и псориаз.
Полное отделение (онихомадезис)
Полное отделение ногтевой пластины начинается с проксимального края. Процесс развивается очень быстро и в основном регистрируется на больших пальцах кистей рук и стоп. Причина отделения ногтевой пластины сегодня не ясна, но известно, что при отделении значительно нарушается функция матрицы.
Иногда отделению предшествует травма, иногда проведение маникюра, с использованием острых инструментов. Причиной отслоения может стать грибок, псориаз, саркоидоз и экзема. Подобная патология отмечается при врожденном заболевании — эпидермолизе.

Рис. 18. На фото полное отделение ногтевых пластин: слева при псориазе, справа при травме.
Плоские ногти (платонихия)
Платонихия чаще всего представляет врожденную аномалию. К появлению этой патологии в течение жизни приводят такие заболевания, как цирроз печени и псориаз. Изменения всегда затрагивают все ногтевые пластины.

Рис. 19. На фото платонихия.
Ложкообразные ногти (койлонихия)
Койлонихия часто является симптомом железодефицитной анемии. Форма ногтевых пластин изменяется при травмах, длительном воздействии кислот и щелочей, при Аддисоновой болезни, грибковом поражении, псориазе, болезни Рейно и красной волчанке. Отмечается семейный характер данного вида патологии.

Рис. 20. На фото койлонихия.
Точечные углубления и вмятины
Точечные углубления и вмятины в первую очередь говорят о проявлении псориаза и часто появляются задолго до основных симптомов заболевания. Чуть реже подобные изменения фиксируются при экземе. Иногда точечные углубления встречаются у совершенно здоровых людей.

Рис. 21. Поражение ногтей при псориазе — точечные углубления.

Рис. 22. На фото поражение ногтей при псориазе — точечные углубления.
Травма ногтей
Травмы ногтевых пластин часто заканчиваются значительным косметическим дефектом — деформацией, разрушением и кровоизлиянием. Иногда причиной кровоизлияний у основания ногтя может стать бактериальный эндокардит и ревматоидный артрит.

Рис. 23. На фото травма ногтя.
Ногти гиппократа («барабанные пальцы»)
Ногти вместе с фалангами пальцев становятся куполообразными и значительно увеличиваются в размерах, напоминая часовые стекла. Чаще всего эта патология встречается у больных с хроническими заболеваниями легких — туберкулезе, эмфиземе легких, новообразованиях в легких и др. У некоторых больных «барабанные пальцы» встречаются при заболеваниях сердечно-сосудистой системе и лейкозах. Часто данная патология носит семейный характер.

Рис. 24. На фото ногти «барабанные палочки».
Отсутствие ногтевых пластин (анонихия)
Красный плоский лишай, пузырчатка, врожденный буллезный эпидермолиз — болезни, при которых отмечается анонихия. Часто заболевание носит семейный характер и является врожденной патологией.

Рис. 25. На фото полное отсутствие ногтевых пластин (анонихия).
Маленькие ногти (микронихия)
Маленькие ногти на руках и ногах и руках — врожденная патология. Привычка грызть ногти, эпилепсия, склеродермия, трофоневроз — основные причины приобретенной микронихии.

Рис. 26. Микронихия.

Рис. 27. На фото микронихия.
Пахионихия врожденная (синдром Ядассона-Левандовского)
Пахионихия врожденная всегда вызывает большой дискомфорт у человека и значительно снижает качество его жизни. Ногти значительно утолщены, тусклые. Имеют серовато-желтый или коричневый цвет. Причины и развитие заболевания не известны. Болезнь чаще регистрируется у мужчин.

Рис. 28. На фото врожденная пахионихия.
Заболевания, при которых меняется цвет ногтей — см. статью
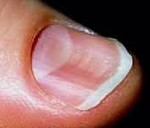
Койлонихия – разновидность ониходистрофии, при которой ногти, деформируясь, приобретают ложкообразную форму с сохранением цвета и гладкости ногтевой пластинки. Клинически койлонихия делится на две стадии. На начальной стадии заметно лишь небольшое углубление в центре ногтя, на поздней изменяется подногтевое пространство, края ногтя загибаются вверх. Диагностируют койлонихию с помощью водного теста, обязательна консультация узких специалистов, исключение микоза. На поздней стадии требуется развернутое клинико-лабораторное обследование. Лечение состоит в устранении причины заболевания, коррекции сопутствующей патологии. Наружно используются окклюзивные повязки с противовоспалительными препаратами, витаминно-минеральными комплексами.
Общие сведения
Койлонихия – одна из форм дистрофического изменения ногтевой пластинки, сопровождающаяся её истончением и вогнутой деформацией. Это полиэтиологическое заболевание, которое не вызывает никаких субъективных ощущений и проявляется только эстетическим дефектом ногтевых пластинок. Койлонихия – одна из самых распространённых форм ониходистрофии. Все койлонихии возникают только на чересчур тонкой по сравнению с нормой ногтевой пластинке. Койлонихия не имеет гендерной, возрастной и сезонной составляющей, регистрируется на всех континентах и широтах. Актуальность проблемы связана с нарушением качества жизни пациентов, обусловленном изменениями ногтевых пластинок, а также с редкими случаями койлонихии, которые рассматриваются как фактор риска развития плоскоклеточного рака пищеварительного тракта (синдром Пламмера-Винсона-Патерсона-Келли).

Причины койлонихии
У вогнутой деформации ногтевой пластинки множество причин. В современной дерматологии койлонихию предположительно относят к врождённым наследственным ониходистрофиям. Считается, что на фоне генетической предрасположенности койлонихия может развиваться в качестве симптома многих соматических заболеваний. Патогенные триггеры, вызывающие приобретённую койлонихию, могут быть, как экзогенными, так и эндогенными. К экзогенным относят травмы, контакт с химическими веществами, интенсивное ультрафиолетовое излучение, резкие температурные перепады; к эндогенным – инфекции, эндокринные расстройства, анемии и другие соматические патологии. Отдельно выделяют койлонихию в качестве составляющей синдрома Пламмера-Винсона-Патерсона-Келли, являющегося предтечей плоскоклеточного рака пищевода.
Точный механизм врождённой койлонихии неизвестен, но исследование случаев наследственной койлонихии в нескольких поколениях позволяет рассматривать значительную часть случаев заболевания, как генодерматоз. Вероятно, генные мутации происходят на уровне гена EDA, если койлонихия ассоциирована с эктодермальной дисплазией, или в генах, которые связаны с процессом кератинизации, поскольку общей причиной патологии является изменение толщины ногтя. Известно, что синтез кератинов строго индивидуален для каждого типа эпидермальных клеток. В наследственном варианте койлонихии мутируют в основном гены, отвечающие за синтез двух типов кератинов рогового слоя: К1 и К10. Клетки поверхностного слоя эпидермиса в результате таких мутаций теряют способность усваивать оптимальное количество белка, необходимое для построения нормальной роговой пластинки. В результате ноготь становится тонким, теряет свою привычную прочность, начинает деформироваться с центральной части.
Приобретённые койлонихии развиваются по-другому. Основой патологии в данном случае является нарушение кератинизации – биохимических изменений в кератиноцитах при их миграции на поверхность кожи от пролиферативного базального слоя к ригидному роговому. В структуре эпидермиса все кератиноциты в процессе синтеза кератина объединяются в пары, создавая димеры, отвечающие за состояние разных отделов ногтевой пластинки при формировании сложных полимеров, из которых состоит ноготь. Если в роли патологического триггера-антигена выступает травма, то нарушается синтез кератинов К6, К16, К19, ассоциированных с центральной частью ногтевой пластинки. Повреждённые кератиноциты начинают выработку биологически активных веществ, которые вызывают воспаление в подногтевом пространстве, нарушая трофику дермы и эпидермиса.
В результате замедляются процессы белкового обмена, меняется трофика тканей. Ноготь, имеющий в своём составе несколько роговых пластин, становится однослойным, тонким, подверженным деформации. Если в основе койлонихии лежат инфекции или соматические заболевания, нарушается синтез кератина в кератиноцитах зернистого слоя эпидермиса К2е. Одновременно в подногтевом пространстве возникает воспаление, вызванное цитокинами. Таким образом, с одной стороны растёт тонкий дистрофичный ноготь, а с другой для купирования воспаления и замещения возникшего подногтевого дефекта начинается усиленная пролиферация клеток дермы, активизируются внутриклеточные ферменты. Так возникает ложкообразное вдавление ногтя при койлонихии.
Классификация койлонихии.
Современная практическая дерматология выделяет врождённые койлонихии – ложкообразные ногтевые пластинки, формирующиеся из-за генных мутаций, которые определяют наследственный характер патологии, и приобретенные койлонихии – разновидность ониходистрофий, сформировавшихся у пациентов с течением времени.
В число врожденных койлонихий включают:
- Кератоз Меледа – врожденная прогрессирующая акрокератома, ладонно-подошвенный трансградиентный кератоз Сименса, наследуется по аутосомно-рецессивному типу. Чаще всего возникает в результате инцеста. Клинически сочетается с поражением кожи рук и ног, проявляется гиперемией, шелушением, сопровождается атопией и пиодермией.
- Монилетрикс – наследуемая по аутосомно-доминантному типу чёткообразная атрофия и потеря волос.
- Синдром сочетанного поражения ногтей и коленной чашечки – мутации гена LMX1B с аутосомно-доминантным наследованием. Сочетается с поражением костей и почек, клинически проявляется дисплазией ногтей и надколенника.
- Недержание пигмента (болезнь Блоха-Сульцбергера) – редкая наследственная аномалия развития эктодермы, включающая поражения ногтей, кожи, зубов и глаз.
- Трихотиодистрофия – аутосомно-рецессивное наследственное заболевание с ломкостью волос и ногтей из-за минимума матричных белков.
Приобретенными койлонихиями являются:
- Временные койлонихии новорожденных – деформация ногтей из-за их физиологической тонкости. По мере взросления ногти приобретают нормальную форму без терапевтического вмешательства.
- Койлонихии как симптом хронических соматических заболеваний (инфекции, анемия, патологии щитовидной железы).
- Койлонихии при симптоме Пламмера-Винсона-Патерсона-Келли, сопряжённого с плоскоклеточным раком пищевода.
Симптомы койлонихии
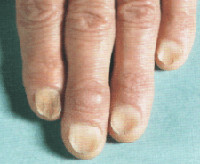
В клиническом течении патологического процесса выделяют две стадии. На ранней стадии койлонихии истончённая ногтевая пластинка становится плоской, в центре появляется небольшая ямка. Цвет и гладкость поверхности ногтя не меняются. Без терапевтического вмешательства процесс переходит в позднюю стадию, которая характеризуется вовлечением подногтевых тканей и дальнейшими дистрофическими изменениями всей ногтевой пластинки, что приводит к хрупкости ногтя, его краевой отслойке и загибанию концов кверху. Ноготь начинает крошиться по краям, по-прежнему имеет телесный цвет и гладкую поверхность с отсутствием шероховатости, однако загнутые концы вогнутой ногтевой пластинки придают ему очень неэстетичный вид, что становится причиной дискомфорта пациентов.
Нарастает подногтевой гиперкератоз, в редких случаях присоединяется околоногтевое шелушение кожи. Локализуется процесс чаще всего на втором и третьем пальцах рук, в редких случаях вовлекаются ногти на ногах. Описаны случаи койлонихии с локализацией только на ногах, сопровождающиеся неудобствами из-за механического раздражения ногтя при надевании носков, чулок. Все клинические проявления койлонихии никогда не сопровождаются субъективными ощущениями. Параллельно обостряются симптомы заболевания, на фоне которого развилась койлонихия, при этом тяжесть основной патологии определяет степень поражения ногтевой пластинки.
Диагностика и лечение койлонихии
Клинический диагноз ставит дерматолог. Обычно диагностика не вызывает трудностей, основывается на анамнезе и клинических проявлениях. Практически в 100% при подозрении на койлонихию проводят простой водный тест, который заключается в помещении капли воды на поверхность ногтя в его центральной части. Если капля не растекается, диагноз койлонихии считается подтверждённым. На втором этапе диагностики обязательно исключают микотическое поражение ногтевой пластинки с проведением дерматоскопии и микроскопированием соскоба с повреждённого участка ногтя. При поздней койлонихии осуществляют полное клинико-лабораторное обследование (гипохромная анемия, гормоны щитовидной железы) с обязательной консультацией эндокринолога, кардиолога, гематолога, генетика и онколога. Дифференциальный диагноз койлонихии проводят с псориазом ногтей, онихомикозами, гнёздной плешивостью, гемохроматозом, болезнью Аддисона, болезнью Рейно, красной волчанкой, другими формами ониходистрофий.
Адекватная терапия койлонихии может быть назначена только после установления причины заболевания. Поэтому после полного обследования пациенты обычно проходят лечение у профильного специалиста. Если триггером койлонихии стала травма или контакт с химически патогенным веществом, устраняют эту причину. Наружная терапия сводится к назначению окклюзивных повязок с растворами и кремами, процентная концентрация которых зависит от степени поражения ногтевой пластинки. Используются противовоспалительные препараты, мочевина, витамины, минералы. Схему лечения дерматолог подбирает индивидуально для каждого пациента. При своевременном лечении прогноз благоприятный.

Койлонихия это дистрофические изменения ногтевой пластины, при которых она истончается, вгибается и принимает форму ложки. Данное состояние может возникнуть из-за ряда заболеваний или травм, а также передаваться как генетический дефект по аутосомно-рецессивному типу. В последнем случае необходимо, чтобы у обоих родителей был соответствующий ген для проявления койлонихии у ребёнка.
Лечить генетически-обусловленную койлонихию бессмысленно, кроме того – по мере взросления ребёнка этот дефект частично нивелируется, т.к. ноготь становится не настолько тонким, чтобы легко загибаться.
Причины появления приобретённых форм койлонихии

Иногда койлонихия генетически обусловлена
На структуру ногтя могут повлиять как внешние, так и внутренние факторы.
Достаточно часто ногтевую пластину просто травмируют при некачественном маникюре (педикюре). Койлонихия механической природы легко отличается, более того – опытный врач может назвать по ногтю ориентировочную дату, когда была нанесена травма (что помогает избегать повторных посещений того или иного салона или специалиста). Изменения такого рода, как правило, обратимы.
При использовании агрессивных химических веществ (некачественных лаков, ацетона, постоянном контакте с порошками и пр. бытовой химией) также наблюдаются временные дефекты ногтевой пластины по типу койлонихии.
Фотогалерея: причины приобретённой койлонихии




Проблема такого рода решается консультацией косметолога, покупкой более качественного лака, работой по дому в перчатках и отказом от накладных ногтей.
Гораздо важнее эпизоды койлонихии, не связанные с внешним воздействием на ноготь, т.к. они помогают вовремя заподозрить некоторые заболевания:
- Хронические инфекционные процессы;
- Патологии щитовидной железы;
- Низкий уровень гемоглобина. Анемии всех видов достаточно часто проявляются в т.ч. койлонихией.

Ранняя койлонихия отличается небольшим углублением в центре ногтя
Этапы развития заболевания
Выделяют раннюю и позднюю стадии койлонихии. Процесс начинается с уплощения ногтя и появления небольшого углубления в центре. Уже на этом этапе необходимо обратиться к дерматологу.
Если ранняя стадия койлонихии игнорируется, края ногти загибаются наверх,

Внешний вид ногтя при поздней койлонихии крайне неприятен
ткани ногтевого ложа воспаляются. В результате больной теряет не только тот ноготь, который был, но и получает проблемы со всеми последующими из-за воспалительных процессов и деформации ногтевого ложа.
Болевой синдром для койлонихии не характерен, однако внешний вид поздней стадии достаточно неприятен.
Более того, люди, незнакомые с дерматологией (а это всё население, включая врачей, не связанных с дерматологоией) склонны считать койлонихию исключительно заразным грибковым заболеванием, и избегать «носителя» подобных симптомов.
Диагностика койлонихии
Дерматолог определяет это состояние сразу. Если пациент обратился вовремя, и пластина только начала деформироваться, производят водный тест.
Водный тест на койлонихию: капают каплю воды в центр ногтевой пластины. Если капля не растекается (как должна в норме) – врач констатирует деформацию.
Чем раньше обнаруживают койлонихию, тем быстрее начинают лечить её причину.
Поскольку во многих случаях причиной койлонихии является системное заболевание, патология будет развиваться и на других ногтях, не говоря уже об осложнениях основного процесса, так что диагностика и лечение должны быть своевременны.
Дерматолог может направить пациента с койлонихией к следующим специалистам на дообследование:
- Гематологи достаточно часто сталкиваются с этим симптомом. Пациенту проводят развёрнутое исследование крови, определяют наличие и тип анемии, назначают соответствующую диету, лечение. После компенсации гемоглобина форма ногтей приходит в норму (по крайней мере — новые ногти растут нормально);
- Эндокринологи в первую очередь ищут патологию щитовидной железы, т.к. койлонихия это один из классических симптомов для этой группы заболеваний.
Сам дерматолог будет проводить дифференциальную диагностику с онихомикозом (грибок ногтя) и псориазом ногтя. В некоторых случаях нарушение трофики ногтя при этих заболеваниях проявляет себя таким же образом.
Лечение различных видов заболевания

Эритропоэз крайне важен для нормального питания тканей
Если в основе этого симптома лежит грибковая инфекция – назначается комплекс противогрибковых препаратов, иммуномодуляторов, витаминов. Нужно понимать, что одни местные средства (мази, кремы) при грибковой форме койлонихии помочь не смогут – инфекция слишком глубоко проникла в ткани. Необходимо пропить несколько курсов системных препаратов, подбирать и чередовать различные антимикотики, исходя из чувствительности возбудителя. Словом – процесс трудоёмкий, но необходимый.
Гематологи при койлонихии, ассоциированной с анемией, лечат саму анемию, назначая:
- Препараты железа (Сорбифер, Тотема и т.п.);
- Средства, стимулирующие эритропоэз (эритропоэтины);
- Диету с повышенным содержанием белков и железа (телятина, печень и т.п.).
Параллельно можно проводить процедуры по укреплению самих ногтей (ванночки, эфирные масла, методы народной медицины).

Чтобы ногти не подвергались воздействию моющих средств, работы по дому следует проводить только в перчатках
Ногти на период лечения необходимо беречь, воздействие бытовой химии и прочих травмирующих факторов должно быть сведено к минимуму. Все работы по дому производятся в перчатках, нельзя красить, наращивать ногти, производить с ними любые косметические манипуляции.
Витаминотерапия показана при любой форме койлонихии. Кроме этого, дерматолог подбирает минеральный комплекс, содержащий кремний, кальций, селен и цинк, т.к. эти вещества нужны для восстановления структуры ногтевой пластины.
Народные методы лечения

Гранатовый сок в смеси с лимонным или морковным — хорошее средство для укрепления ногтей
Народные методы лечения койлонихии позволяются добиться определённых результатов, но, как и в случае с традиционной медициной, каждый рецепт подходит только к «своей» причине койлонихии. Например, для койлонихии, вызванной анемией, рекомендуется витаминный рецепт, поднимающий гемоглобин и общий иммунитет.
Стакан гранатового сока смешивают с половиной стакана свежего лимонного, морковного и яблочного. В полученную жидкость добавляют 70г мёда. Хранится в холодильнике в стеклянной таре. Принимается внутрь по 100 мл 3 раза в сутки.
Чай из полевого хвоща показан при койлонихии, вызванной авитаминозом и деминерализацией. Заваривается как обычный чёрный чай в стакане (ложка сухой травы на стакан кипятка). Пьют такой чай 2 раза в сутки.

Яичная скорлупа, измельчённая в порошок, может быть использована как средство от койлонихии
По этим же показаниям используется обычная яичная скорлупа. Перед использованием её очищают от плёнок изнутри и хорошо моют снаружи, высушивают и измельчают в порошок. Принимать по чайной ложке с 15 каплями лимонного сока 1 раз в сутки.
Укрепление ногтевой пластины местными средствами
Для этого используют различные вариации масляных ванночек с добавлением тех или иных компонентов. Как база используется миндальное масло или масло виноградной косточки, а также оливковое масло.

Масляные ванночки для ногтей с добавлением желатина или витаминов помогут укрепить ногтевую пластину
В тёплую базу можно добавить жирорастворимые витамины (раскрыть капсулу), из расчёта на 150 мл 1 капсула. Можно добавить в ванночку 3-5 капель йода для профилактики микозов или бактериальной инфекции.
Если ногти сильно истончены, используют ванночки с желатином. Чайную ложку (с горкой) порошка желатина заливают 200 мл холодной воды, настаивают полчаса. Полученный раствор нагревают до полного растворения порошка. Ванночка должна быть тёплой, сама процедура продолжается 10-15 минут. Применяют раз в три дня.
Народный метод укрепления ногтей – ванночки с пивом. Пиво можно брать только натуральное, смешивать с яблочным соком (свежим) в соотношении 1/1. Продолжительность процедуры – 10 минут.
Профилактика и прогноз койлонихии
Если деформация ногтя была вызвана системным заболеванием, то прогноз зависит от успеха лечения именно основного заболевания. Т.е. можно чем угодно обрабатывать ногти, но без коррекции, допустим, уровня гемоглобина – эффекта не будет.
С другой стороны, при успешном лечении основного заболевания ногти всё равно нуждаются в укреплении, витаминах и минеральных веществах, так что пациент должен запастись терпением и помочь ногтям приобрести нормальный вид. В этой связи нелишним будет наблюдение у дерматолога и консультации грамотного косметолога.
Важно учитывать, что спровоцированные ткани становятся лёгкой добычей для грибковой инфекции, и не допустить её появления.
Профилактика состоит как в уменьшении механических и химических воздействий на ноготь (перчатки и т.п.), так и в регулярном уходе. Показаны питательные кремы, ванночки, эфирные масла и прочие методы укрепления и защиты.
Если вам кажется, что ноготь вновь стал уплощаться – попробуйте провести водный тест самостоятельно. При появлении любых признаков рецидива заболевания — стоит сразу обратиться к специалисту того профиля, который помог вам при прошлом эпизоде койлонихии.
