Почему после родов болит правый бок
Содержание:
Боль в боку справа — это состояние, когда в организме могут идти воспалительные процессы органов здесь расположенных. Это могут быть заболевания желудочно-кишечного тракта (например, панкреатит, язва желудка), также возможно нарушения в работе почек. Боль может, носит колющий, ноющий и режущий характер и может усиливаться при движении руками и ногами. К боли в боку справа надо отнестись очень внимательно, так как это может быть сигналом очень серьёзных заболеваний и потребоваться хирургическое вмешательство и очень важно вовремя оказать медицинскую помощь. У детей боль в правом боку может быть вызвана из-за поражения организма острицами и аскаридами.
Заболевания по симптомам
Любой симптом — сигнал организма о том, что нарушен какой-либо орган, отдел или целая система. Чтобы узнать, почему возникает боль в боку справа у кормящей мамы, нужно исключить некоторые заболевания. Позаботьтесь о том, чтобы молодая мама прошла своевременную диагностику, уточните у врачей, отчего появилась боль в боку справа и как быстро и эффективно улучшить состояние женщины после родов.
Перечень заболеваний, при которых у кормящей мамы встречается боль в боку справа:
- остеохондроз;
- холецистит;
- пневмония;
- мионит;
- язва желудка;
- пиелонефрит;
- киста яичника;
- внематочная беременность;
- аппендицит
После родов у женщин увеличивается физическая нагрузка, которая может дать обострение ранее приобретенным заболеваниям. Так же в связи со снижением иммунитета молодая мама гораздо больше подвержена простудам и вирусным инфекционным заболеваниям.
Лечение и специалисты
Лечением боли в боку справа у молодой мамы должен заниматься только квалифицированный специалист. Только врач может сказать вам, чем лечить боль в боку справа у кормящей женщины, как избавиться от осложнений от боли в боку справа и предотвратить её появления у женщины после родов в дальнейшем. На вопрос о том, что делать, если у молодой мамы возникла боль в боку справа, могут ответить следующие врачи:
- терапевт,
- гинеколог,
- травматолог,
- гастроэнтеролог
- остеопат,
- кардиолог
- хирург
- невролог
Доктор примет решение о дальнейшем лечение женщины в период кормления грудью, в зависимости от того, какими будут факторы возникновения симптомов боли в боку справа. Могут быть назначены противовоспалительные лекарственные препараты и инъекции. Важным моментом для кормящей мамы должно стать соблюдение полноценного рациона питания и обеспечение себя витаминами. Надо стараться избегать чрезмерных физических нагрузок, выбирать правильные позы во время кормления ребенка грудью. Носить послеродовой бандаж и корсет, контролировать вес.
Появление на свет ребёнка – мощнейшее испытание, которое приходится испытывать женщинам. Рождение нового человека кардинально изменяет жизнь мамы, и потому легким никогда не бывает. Однако радость от появления малыша настолько велика, что это одно уже окупает все пережитые муки.
К сожалению, на этом испытания не заканчиваются. Часто женщине приходится переносить ещё и разнообразные боли после родов. И тут нужно понимать, что является физиологическим процессом, а что должно настораживать. Ведь иногда боль является сигналом, предвещающим не совсем приятные последствия…

Нормальное послеродовое состояние
Первое, что должна понимать роженица, это то, что сразу же после появления малыша она не мгновенно становится прежней. Роды – процесс физиологический, однако он сопряжён с огромными рисками. Организм претерпевает величайшую нагрузку. Даже родовой процесс, прошедший классически без каких-либо осложнений, травмирует многие органы.

Например, внутренняя поверхность матки. Она после появления младенца на свет представляет собой кровоточащую рану. Ведь плацента долгое время крепилась к ней множеством сосудов, которые во время родов повредились. Поэтому вполне естественно, что у всех женщин болит живот после родов. И это сопровождается кровотечением в первые три-четыре дня.
Во-вторых, матка начинает сокращаться, восстанавливаться, очищаясь от всего ненужного. И этот процесс также не может проходить абсолютно безболезненно. Часто кормящей маме приходиться перетерпеть резкие спазмы, похожие на схватки. Часто они усиливаются именно в то время, когда малыш начинает сосать грудь или ей приходиться сцеживать молоко. Это вполне нормально и даже полезно. Восстановление организма роженицы в данном случае происходит быстрее, чем у тех, кто не имеет возможности или желания кормить дитя грудью.
Часто боли мешают женщине двигаться, поскольку связаны с послеродовой травмой. Из-за смещения позвонков периодически во время физических нагрузок возникает дискомфорт в пояснице. Боль может «отдавать» в поясницу, в копчик. Иногда она как будто «тянет» ногу, промежность. Постепенно эти неприятные болезненные ощущения проходят. Из-за того, что во время родов тазобедренные суставы сильно разошлись, боль внизу живота и в спине может достаточно долго причинять женщине беспокойство. Иногда процесс восстановления занимает до полугода. Но и это вполне закономерно.
Стул – это не только предмет мебели…
Матка находится очень близко от прямой кишки. Каловые массы, особенно их скопление в больших количествах, давят на неё. Это мешает её нормальному восстановлению. Чтобы матка сократилась быстрее, нужно регулярно освобождать кишечник. А сделать это после родов бывает довольно сложно. И очень часто вместо ответа на вопрос роженицы: «Почему болит матка?», доктор интересуется, а когда был последний стул и какой твёрдости.
Очень важно как можно скорее восстановить нормальную работу кишечника. От этого зависит не только, насколько быстро уберётся живот и фигура станет прежней, но и когда пройдут болезненные ощущения в матке. А ещё нормальный стул роженицы часто гарантирует здоровье малыша. Особенно важно это кормящей маме. Поскольку применение лекарственных препаратов и продуктов со слабительным эффектом может отразиться на состоянии малыша, лучше по этому поводу проконсультироваться у врача.
Запоры и твёрдый стул могут спровоцировать геморрой. Хотя часто это заболевание у некоторой части женщин проявляется сразу после родов – от сильного перенапряжения. В обоих случаях симптомы этого заболевания никак нельзя назвать приятными и безболезненными. Кроме сбалансированного питания женщинам помогают прохладные ванночки, охлаждающие примочки, противогеморроидальные кремы.
Важно! Нельзя принимать горячие ванны во время воспаления заднепроходного отверстия. Это может усугубить состояние.
 Неправильное питание может спровоцировать не только возникновение запоров. Вызывая повышенное газообразование, провоцируя брожение в кишечнике, оно вызывает дискомфорт, давит на матку, мешая её нормальному восстановлению. Из-за этого в животе возникают боли и неприятное ощущение вздутия. Обычно исключение из рациона некоторых продуктов (молочных, клетчатки, содержащих дрожжевые грибки) помогают избавиться от этих симптомов.
Неправильное питание может спровоцировать не только возникновение запоров. Вызывая повышенное газообразование, провоцируя брожение в кишечнике, оно вызывает дискомфорт, давит на матку, мешая её нормальному восстановлению. Из-за этого в животе возникают боли и неприятное ощущение вздутия. Обычно исключение из рациона некоторых продуктов (молочных, клетчатки, содержащих дрожжевые грибки) помогают избавиться от этих симптомов.
Так же, как запор, вреден для молодой мамочки частый жидкий стул. Он может вызвать обезвоживание организма, слабость, анемию. И, конечно, это тоже сопровождается усилением болей.
Вот почему каждой роженице следует быть очень внимательной к своим ощущениям и помнить, что стул – это не только предмет мебели. От его качественных и количественных характеристик зависит здоровье женщины и её малыша.
Иногда боль внизу живота связана с мочеиспусканием. Она сопровождается саднением, жжением. Это тоже процесс физиологический. Обычно через несколько дней это всё проходит бесследно.
Когда боль в животе опасна
Понятно, что обычно физиологические процесс восстановления организма в послеродовый период сопровождаются болью. И это вполне терпимое состояние. Оно обусловлено сокращением матки и очищением её полости. Если же боли достаточно сильные и не прекращаются спустя месяц после рождения младенца, стоит бить тревогу. Это может быть очень опасным симптомом.

Одна из причин патологии – остатки в матке плаценты. Частички детского места иногда прилипают (прирастают) к полости матки. После родов такие мёртвые кусочки плоти не могут самопроизвольно выйти, они начинают гнить внутри. Это чревато заражением.
Обычно процесс сопровождается вздутием живота, болями, жаром, тошнотой, недомоганием. Кроме этих симптомов следует обращать внимание на выделения. В них могут обнаруживаться сгустки крови, гной. Присутствует и специфический запах.
Если доктор диагностирует остатки плаценты внутри матки, обычно принимается решение провести «чистку». Хотя современная медицина уже имеет возможность в некоторых случаях исправить положение медикаментозно.
Важно! Если в полости матки наблюдаются частички отмерших тканей – это очень серьёзное нарушение послеродового процесса. Самостоятельно исправить ситуацию в домашних условиях нельзя, можно лишь значительно усугубить положение.
При такой патологии нельзя принимать лекарственные препараты, раскрывающие шейку матки, использовать алкоголь, горячую ванну. Эти процедуры могут вызвать такое сильное кровотечение, остановить которое будет не под силу даже врачам. Не стоит рисковать своим здоровьем и жизнью.
Могут сильные боли внизу живота свидетельствовать и о начале воспалительного процесса в слизистой матки. Это заболевание называют эндометритом. Чаще всего оно наблюдается у женщин, которых вынуждены были оперировать – делали «кесарево сечение». В процессе операции в рану попадают микробы и инфекция. Кроме болей также у пациенток отмечается высокая температура, выделения сильно окрашены кровью и наблюдается наличие в них гноя.
Очень серьёзной патологией является перитонит. Это инфекционное заболевание тоже сопровождается нестерпимыми болями и жаром.
Разрывы при родах
Особенно часто наблюдаются они у первородок и при появлении крупного ребёнка. Разрывы, трещины и разрезы могут быть на половых губах, на шейке матки. Иногда акушеры накладывают швы. В любом случае это – дополнительные травмы, которые, естественно, ощущаются женщиной не самым приятным образом. Ранки саднят, иногда доставляют тянущую боль.
Самое неприятное то, что в них может попасть инфекция. Поэтому первое правило: соблюдать чистоту!
- После каждого мочеиспускания следует обмывать промежность тёплой водой, можно с добавлением марганцовокислого калия.
- Первые дни рекомендуется для регулярного подмывания после посещения туалета использовать детское мыло.
- Два раза в сутки рекомендуется смазывать внешние швы и разрывы крепким (коричневым) раствором марганцовки.
- Если болят швы после родов, рекомендуется делать прохладные компрессы в этой области.
- Не следует садиться в первое время, особенно, если ощущается боль. При необходимости можно использовать специальную подушечку.
- Нельзя поднимать тяжести, бегать, много ходить, делать резкие движения.
- После каждого мочеиспускания рекомендуется менять прокладку.
- Использовать тампоны после родов категорически нельзя до наступления первых менструаций!
Правильные выделения гарантируют нормальное восстановление
Первая неделя после родов сопряжена с наибольшим дискомфортом для женщины. В момент сокращения матки происходит выделение крови и лохий. Но пугаться этого не стоит. Скорее, нужно волноваться при отсутствии их. Такое патологическое состояние называют лохиометрой. Его сопровождают боли внизу живота и зачастую увеличение его, чувство распирания.
Важно! Заметив, что прокладка уже в первую неделю остаётся абсолютно чистой, нужно срочно проконсультироваться с гинекологом.
Выделения сопровождают сокращение матки в течение 42-56 дней. Цвет их постепенно меняется. Лохии к концу этого срока менее обильные, похожие на «мазню» в последние дни месячных, светлее и прозрачнее тех, что были в самом начале. И если через месяц после родов женщина всё ещё «уливается» обильными кровавыми выделениями, которые сопровождаются болями в животе и спазмами – это нельзя пускать на самотёк. Наверняка, такое состояние связано с патологией. Поэтому визит к врачу в данном случае обязателен.

Процесс восстановления должен протекать постепенно. С каждым днём живот должен уменьшаться, лохии становиться менее обильными, боли ослабевать.
Важно! Если замечается, что процесс идёт в обратную сторону (увеличивается живот, появляются дополнительные боли, неприятные ощущения распирания внутри, посторонние запахи), не стоит пытаться избавиться от симптомов самостоятельно.
Это может быть инфекционное заболевание, которое вылечить дома нельзя. Стоит ли повторять, что чем позднее пациентка обратится в медучреждение, тем тяжелее последствия?
Так же, как слишком скудные лохии, опасны чрезмерно обильные выделения. Обычно они тоже сопровождаются болями в низу живота. Вызваны эти симптомы могут быть как самыми различными инфекциями, началом воспалительного процесса, так и повышенными физическими нагрузками, стрессом, травмами. Женщина должна понимать, что её организм после родов очень уязвим. То, что до беременности проходит вполне незаметно, без последствий, теперь может стать причиной серьёзного заболевания. И не только её самой, но и самого дорогого для неё человека – её ребёнка.
Симфизиопатия – что это и как лечить?
Говоря о том, какие боли после родов приходится перетерпеть женщине, нельзя не упомянуть о лонном соединении. Именно лобковая кость часто у многих начинает болеть ещё во время беременности. И эти мучительные ощущения не покидают некоторых даже после родов.
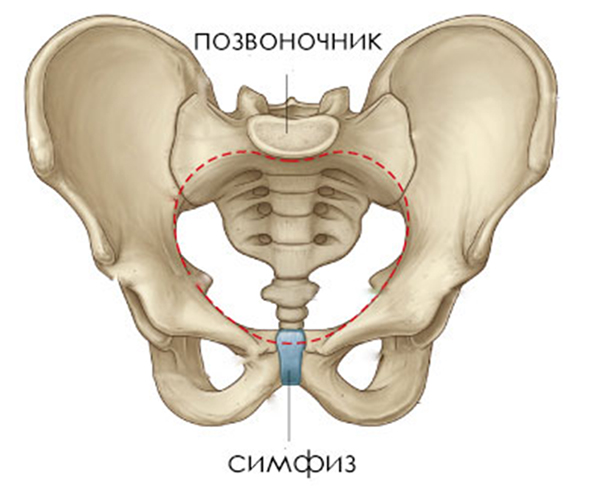
Симфиз – это соединение тазовых костей спереди. Он состоит из хрящей и связок. Во время беременности лонное соединение выдерживает огромные нагрузки. Иногда сочленение очень сильно растягивается. Способствует тому и сам процесс родов. Особенно подвержены этому женщины с узким тазом и крупным плодом. Связки симфиза не очень эластичны, поэтому процесс восстановления идёт чрезвычайно медленно.
Вылечить симфизиопатию невозможно. Обычно восстановление происходит со временем. Доктор же может лишь помочь уменьшить симптоматику, снять сильные болевые синдромы. Иногда наблюдается появление симптомов симфизиопатии спустя несколько лет, например, при повышенных физических нагрузках. Иногда болевые ощущения в лобковом сочленении появляются в результате ношения обуви на высоком каблуке, неудобных позициях (например, во время занятий йогой), травмах, езды на велосипеде. Это может быть довольно неприятно, болезненно, но на общем состоянии здоровья практически не отражается.
Если у женщины после родов продолжает болеть лобковая кость, ей рекомендуются:
- регулярный приём препаратов с кальцием, магнием и витамином Д;
- потребление продуктов, содержащих кальций и магний;
- ежедневный приём солнечных ванн или совершение прогулок на открытом воздухе;
- смена положения тела через каждые полчаса;
- уменьшение физических нагрузок;
- ношение специальных бандажей (дородовых и послеродовых);
- прохождение курсов иглоукалывания;
- массаж;
- электрофорез;
- УФО.
При очень сильных болях врач может назначить стационарное лечение с лекарственными препаратами. Иногда в особо тяжёлых случаях требуется хирургическое вмешательство.
Боли в спине
Очень часто после рождения ребёнка женщину мучают болевые ощущения, которые вроде бы напрямую не связаны с процессом появления малыша. Ну, как объяснить, что теперь, когда внутри нет плода и нагрузка значительно уменьшилась, поясница продолжает болеть? Оказывается, это никакая не патология, а закономерный процесс.
Живот и спина болят после родов ещё длительный период. Происходит это от того, что за время беременности мышцы живота расходятся, деформируются. Эти изменения повлекли образование «впадины» в пояснице. Неправильное положение тела повлекло за собой ущемление межпозвоночных нервов. Постепенно эти симптомы пройдут, но первое время вполне нормально, что женщина испытывает некоторый дискомфорт.
Поскольку позвоночник заканчивается копчиком, он также может приносить женщине страдания. Особенно часто спрашивают, почему болит копчик, женщины, у которых ещё до беременности наблюдалось искривление позвоночника. Обычно во время беременности боли в этом отделе хотя и ощущаются, но они воспринимаются как нечто неотвратимое. И само собой думается, что после родов всё пройдёт само собой. Однако появление ребёнка не уменьшает боли, а даже усиливает её.
Причиной тому может также послужить растяжение тазовых мышц. Крупный плод спровоцирует эти симптомы. Особенно ярко прослеживается данная ситуация у рожениц с узким тазом. Немало жалоб поступает и от тех, кто был физически не подготовлен к этим испытаниям. Поэтому так важно заниматься гимнастикой и физкультурой задолго до принятия решения стать мамой.

Часто проблемой становятся родовые травмы. В результате их происходит смещение позвонков в области крестцово-поясничного отдела и бедренных суставов. А если ещё взять во внимание изменение гормонального фона, то и вовсе становится понятно, почему болят суставы. Во время беременности хрящи становятся мягче, подвижнее, иначе бы женщина не смогла выдержать такую нагрузку. После родов наступает перераспределение центра тяжести. Всё это не может не сказаться на общем состоянии женщины. Постепенно органы займут свои места. Но процесс это длительный и, увы, далеко не безболезненный.
Даже внутренние органы зачастую меняют во время вынашивания плода свои места, например, почки. Они могут опуститься или развернуться. И после родов ещё долго будут чувствоваться тупые боли в пояснице, которые могут отдаваться внизу, например, в промежности и ноге.
Но следует отметить: больше всего страдают дамы с лишним весом и те, которые мало занимались физической подготовкой до наступления беременности.
Почему болит грудь?
После родов наступает лактация – образование молока в железах. И часто женщин начинают мучить неприятные ощущения, связанные с этим процессом. Интересен тот факт, что боли в груди могут возникать и у тех женщин, у которых лактация очень слабая. Да, младенцу не хватает молока для питания, а такое ощущение, что грудь просто разрывается!

В любом случае женщина должна определить причину неприятных симптомов. Что конкретно вызывает дискомфорт?
Причин может быть несколько:
- застой молока в железах (лактостаз);
- воспаление (мастит);
- растяжение кожи и деформация грудных мышц;
- трещины на сосках.
Лактостаз
Эта патология наблюдается у большинства женщин, особенно, у первородящих. Причинами этой патологии являются:
- неправильное прикладывание младенца;
- неполное сцеживание остатков молока из грудей;
- тесный бюстгальтер;
- переохлаждение;
- ушибы;
- сон на животе;
- гиперлактация;
- узкие протоки;
- обезвоживание;
- недосыпание женщины;
- стрессы;
- переутомление;
- резкое прекращение кормления младенца.
Симптомами лактостаза являются:
- сильная покалывающая боль в груди;
- повышение температуры до 38 градусов и выше;
- сильное нагрубание молочных желез, тяжесть;
- покраснение сосков;
- образование уплотнений.
Важно! Температуру кормящая женщина должна измерять не в подмышечной впадине, а в локтевом сгибе. Иначе гарантировано будет получен неверный результат из-за приливов молока.
Мастит
Воспаление (мастит) возникает на фоне лактостаза или из-за попадания в трещины микробов (стрептококков, стафилококков).
Симптомами мастита являются:
- очень высокое уплотнение грудной железы;
- багровый оттенок кожи;
- температура выше 38 градусов;
- сильные боли в области груди;
- распирание в молочной железе;
- в выделениях сосков наблюдается гной.
Важно! Лактостаз и мастит лучше не лечить самостоятельно, а при первых же признаках обратиться к врачу. При своевременном и правильном диагностировании можно справиться с этими заболеваниями медикаментозно. При запущенных процессах иногда приходится применять хирургическое вмешательство.
Растяжение кожи и трещины на сосках
Это более простые патологии, которые часто можно исправить в домашних условиях. Обычно симптомы их не связаны с повышенной температурой, носят локальный характер. Но если трещина в соске, например, достаточно глубокая, и справиться с ней не представляется возможным, обращение к специалисту станет лучшим выходом в данной ситуации.
Обычно при возникновении повреждений на коже рекомендуется смазывание ранки зелёнкой, перекисью водорода. Хорошо помогают заживляющие раны мази. Но тут следует быть внимательным: это не должны быть медикаменты, которые могут навредить малышу, попав ему в ротик. И на вкус они не должны горчить или иметь неприятный привкус.
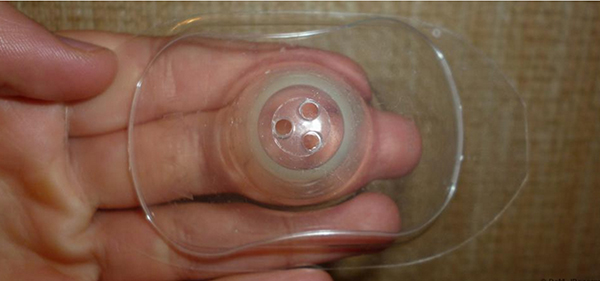
Сегодня промышленность выпускает специальные латексные накладки, которые предохраняют соски от повреждений во время кормления. Если раны настолько болезненны, что без них обойтись невозможно, стоит рассмотреть и этот вариант.
Для того чтобы избежать болей в груди, женщина должна понимать, что самое главное в этот период – здоровый сон, полноценное питание, прогулки на воздухе, спокойствие и хорошее настроение. Конечно, правильное сцеживание остатков молока, бельё, не стягивающее и не сдавливающее грудь – основные правила кормящей мамы.
Важно! Не стоит вовсе пренебрегать бюстгальтерами. Набухшая грудь становится довольно тяжёлой. Без поддержки лифа она не только быстро потеряет форму, которую потом нельзя будет восстановить, но и появятся растяжки, боли, опрелости под грудями.
А ещё каждая женщина должна начинать готовить свою грудь к появлению малыша ещё во время беременности. Обычно это бывает массаж сосков махровым полотенцем. Кожа должна немного огрубеть. Но и тут существует правило: не навреди! Действовать следует осторожно, чтобы не ранить нежный эпителий, именно массировать, а не сдирать кожу.

Организм женщина после родов проходит стадию восстановления. Этот период, по мнению большинства медиков, равен сроку беременности. Поэтому нужно быть терпеливой, спокойной, не нервничать по пустякам. Но, в то же время, нельзя быть беззаботной и неосмотрительной. Только мудрое внимание к своим ощущениям, знание функциональных особенностей послеродового процесса, помогут остаться здоровой, красивой и, вдобавок, стать счастливой, воспитывая любимого и здорового ребёнка.
Беременность как главная причина болей в боку
Как уже говорилось ранее, из-за беременности органы ущемляются, и поэтому болит бок. Увеличение в размерах матки приводит к тиснению органов живота, матка давит на мочевой пузырь из-за чего женщины в положении часто ходят в туалет, а на поздних сроках частота усиливается.
А также страдает и печень женщины, которая немного сдвигается и не чувствует себя комфортно. Данные боли имеют ноющий характер.
А также по причине того, что органы сместились, происходит давление на спину и, как правило, болят рёбра. Всё это приводит к тому, что беременная женщина ощущает тяжесть, задышку, чувство тошноты изжогу и ещё много других симптомов.
Большое количество рожавших женщин, даже те, которые не испытывали на себе разрывы, так или иначе сталкиваются с такой проблемой, когда появляется боль в промежности после родов. Объяснить появление боли в области лобка после успешных родов можно тем, что через болезненную область проходил плод, младенец, в результате чего ткани в данной области подвергались очень сильному растяжению.
Врачи отмечают, что исходя из статистики, обычно сильные боли в области лобка у женщин после родов проходят уже на 2-3, 3-и сутки.
Другое дело, если у женщины были разрывы во время родов, разрыв тканей в области промежности. Такая боль в области лобка проходит не сразу и зависит от того, насколько быстро сумеют зажить ткани.
Болезненность внизу живота в паху обуславливается еще и тем, что врачами накладывались швы, особенно сильно боли в области швов беспокоят женщину при малейшем движении. Причем боли в низу живота после родов после наложения швов обычно ощущаются как стоя, сидня, так и лежа, стоит лишь принять неудобную позу, как сразу же начинает болеть низ живота.
Время, которое потребуется для того, чтобы швы зажили, обычно составляет около недели, иногда и более. В особо тяжелых случаях врачи прописывают пациенткам обезболивающие препараты, чтобы снизить интенсивность болевых ощущений.
В такой ситуации женщине важно помнить о том, что если боль внизу живота не прекратиться через 2 или 3 недели после родов, тогда следует обязательно прийти на консультацию к лечащему врачу.
Болит копчик, крестец после родов, причины, почему появились боли в копчике или возле него
Довольно часто после родов женщины жалуются на болезненные ощущения в области копчика и крестца. Данную проблему провоцируют травмы связочного аппарата малого таза и мышц тазового дня.
Боль, как правило, усиливается при движении, ходьбе, попытках встать или сесть. Если неприятные ощущения достаточно сильные и не проходят со временем, следует обратиться за помощью в медицинское учреждение.
Для лечения используют мануальную терапию, а также обезболивающие и противовоспалительные лекарственные препараты.
Почему болит правый бок при беременности?
Боль в области спины после родов, когда болит и тянет в области поясницы, требует обязательно осмотра у специалиста. Женщине необходимо обратиться к врачу остеопату или неврологу, если появились очень сильные боли в области поясницы или спины.
Своевременное лечение в данном случае крайне необходимо, т.к. женщине будет необходимо активно двигаться из-за необходимости ухода за ребенком, поэтому боли в спине, если они появляются после родов, должны быть быстро устранены.
Чтобы снизить интенсивность послеродовых болей в спине врачи рекомендуют спокойные прогулки в неспешном темпе, плавание в бассейне, гимнастика, направленная на восстановление всего организма. Такая боль в большинстве случаев появляется у тех женщин, которые столкнулись с тяжелыми или очень сложными родами.
Врачи также отмечают, что интенсивность болей не только в области спины, но и паха, других отделов женского организма в послеродовой период напрямую зависит от того, в каком эмоциональном состоянии находиться женщина.
Депрессии, тревоги, сильные эмоциональные потрясения, стресс, все это на фоне гормональной перестройки организма после родов могут в существенной степени увеличивать интенсивность болей.
Если женщина сталкивается с сильной болью после родов, ей необходимо обязательно обратиться за помощью к врачу, чтобы максимально быстро выявить причину недомогания и приступить к облегчению боли, лечению имеющейся проблемы.

Боль внизу живота после рождения ребенка — это нормальная физиологическая реакция, так как мышцы и внутренние органы женщины испытали большую нагрузку и организм пока еще находится в стрессовом состоянии. Но бывают ситуации, когда болезненные ощущения настолько интенсивны, что терпеть их тяжело. Как оценить данный симптом и что предпринять для уменьшения неприятных ощущений рассмотрим ниже.
Что делать, если боль в животе внизу появилась после родов?
В первую неделю после рождения ребенка, молодая мама может испытывать болезненные ощущения внизу живота. Причиной такого состояния, вероятнее всего, является несвоевременное опорожнение мочевого пузыря, который давит на матку, мешая ей сокращаться.
Такое часто случается, так как в процессе родовой деятельности внутренние органы женщины испытывают сильное напряжение и некоторое время после родов она просто может не чувствовать естественных позывов к мочеиспусканию.
Данное состояние не требует лечения, достаточно просто регулярно посещать туалет.
Что делать, если болит промежность после родов?
Это состояние характерно при наличии швов после эпизиотомии или, если женщина порвалась естественным образом. В первые дни после родов швы на промежности болят очень сильно.
Кроме того, они доставляют женщине определенный дискомфорт — ей нельзя сидеть, больно стоять, да и лежать можно только в одном положении. Бывает, что швы воспаляются, тогда к болезненным ощущениям добавляется повышение температуры тела и озноб.
Не следует скрывать это от вашего лечащего врача, чем быстрее вы начнете пользоваться противовоспалительными препаратами, тем быстрее вернетесь к полноценной жизни, а также сможете избежать нагноения швов.
Как только швы срастутся, боль пройдет сама собой, на это обычно уходит около десяти дней. Для скорейшего заживления врач может порекомендовать молодой маме обрабатывать место повреждения спреем Пантенол.
Он обладает противовоспалительным, регенерирующим и репаративным эффектом, благодаря чему кожные покровы восстанавливаются значительно быстрее. Кроме того, новоиспеченной маме, желательно использовать специальные послеродовые прокладки со стерильной дышащей поверхностью.
В этом случае верхний слой прокладки не будет липнуть к заживающему шву и дополнительно травмировать его. Если же женщина родила без разрывов, она так же может испытывать боль в промежности.
Это связано с сильным растяжением мышц промежности во время прохождения ребенка. Такое состояние не опасно и не требует специального лечения, в большинстве случаев такая боль самостоятельно проходит через несколько дней.
Что делать, если болит лобок после родов?
1 дефицит кальция в организме роженицы;
2 избыточная выработка релаксина;
3 наследственная предрасположенность;
4 нарушение гормонального фона;
5 травмы и повреждения крестца до беременности.
Боль при этом резкая и усиливается при любом движении. В таком случае женщине рекомендуется как можно больше находиться в состоянии покоя, соблюдать постельный режим, а также постоянно носить эластичный бандажный пояс, фиксирующий тазовые кости.

При необходимости врач также назначает прием обезболивающих препаратов и необходимые терапевтические процедуры, в том числе лечебную гимнастику, электрофорез, УФ-облучение и УВЧ.
Что делать, если болит спина после родов?
1 лактостаз — застой молока в протоках молочных желез;
2 задержку жидкости в организме;
Объективное и эффективное решение о необходимости и методах лечения послеродовой боли может только квалифицированный гинеколог. Самолечение такой боли категорически неприемлемо.
1 На протяжении первых нескольких дней после появления малыша ходить в туалет в положении стоя.
2 В случае наложения швов, обрабатывать их только теми средствами, которые указал лечащий врач.
3 Выполнять упражнения послеродовой гимнастики для восстановления мышц живота и матки.
4 Обязательно посетить женскую консультацию в дату, рекомендованную гинекологом после родов.
Боли при нарушениях работы кишечника
Режущие колики в животе, обморочное состояние, шок – симптомы внутреннего кровотечения или беременности вне матки. Такое состояние у женщин требует скорой помощи.
Дискомфорт может быть вызван болезнями других органов:
Лечение и профилактика
В случае, когда низ живота после родов болит более месяца, необходимо выяснить, почему дискомфорт не проходит.
Основываясь на данных, полученных в результате лабораторных и инструментальных исследований, врач должен поставить диагноз и назначить комплексное лечение, направленное на устранение причины и симптомов патологии.
Важно помнить, что курс терапии должен учитывать состояние больной после родов.
Если причиной дискомфорта внизу живота является эндометрит, то лечение необходимо начинать без промедления. Зачастую требуется пребывание в стационаре для прохождения полного курса антибиотикотерапии, однако это зависит от стадии болезни и тяжести ее протекания.
Антибактериальные препараты назначаются, исходя из чувствительности микрофлоры (Гентамицин, Амоксициллин, Амоксиклав, Линкомицин). Нередко в схему лечения также включается Метронидазол для устранения анаэробных возбудителей, поливитамины, антигистаминные препараты, иммуномодуляторы.
