Пузырный занос узи признаки
Содержание:
Среди осложнений ранних сроков беременности пузырный занос встречается нечасто. Согласно статистическим данным, нарушение встречается в 0,001 % случаев. Особенностью патологии является яркая симптоматика, зная которую, женщина может своевременно обратиться к врачу.
Пузырный занос – что это такое?
Услышав от врача неутешительное заключение, женщина пытается самостоятельно выяснить, что такое пузырный занос, чем опасно это нарушение. Данной патологией в акушерстве принято обозначать заболевание плодного яйца, при котором происходит перерождение ворсин хориона в небольшие пузырьки с жидкостью. Процесс сопровождается разрастанием эпителиальной ткани. Диагностировать патологию можно путем проведения ультразвукового исследования и по характерным симптомам.
Патологический процесс может иметь различные степени распространенности, поэтому для облегчения диагностики и правильного назначения терапии врачи используют классификацию пузырного заноса. Так, принято выделять следующие типы патологии:
Неполный пузырный занос
Частичный пузырный занос по своей сути является триплоидным нарушением. При его развитии, применяя микроскопический анализ, врачи могут обнаруживать 1 материнскую хромосому и 2 отцовские. Такое случается, когда яйцеклетка одновременно оплодотворяется 2 сперматозоидами. При дальнейшем развитии беременности в матке могут обнаруживаться участки нормальной плаценты, ткани эмбриона. При этом сам зародыш зачастую сильно деформирован и нежизнеспособен.
Неполный пузырный занос имеет вариабельные сроки развития. Патология чаще диагностируется на 9–34 неделях гестации. Клинически может проявляться несоответствием размеров детородного органа текущему сроку беременности. Для точного определения заболевания назначается УЗИ, на котором можно идентифицировать все изменения, происходящие с зародышем в это время.
Полный пузырный занос
Полный пузырный занос на ранних сроках представляет собой одновременное поражение всего объема ворсинчатых структур хориона. При данном типе нарушения признаки развития эмбриона полностью отсутствуют, а на экране монитора УЗИ врач визуализирует многочисленные пузырьки вместе с отечными ворсинами хориона. По наблюдениям врачей, патология подвергается перерождению в злокачественное нарушение в 20 % случаев. Как и в случае с частичным пузырным заносом, полный не поддается лечению и требует прерывания беременности с проведением последующей чистки маточной полости.

Простой пузырный занос
Простой пузырный занос – это патология, при которой отек ворсин хориона выражен настолько, что они сливаются в единое целое. При микроскопировании обнаруживаются крупные ворсины хориона. Зачастую они отечные, располагаются непосредственно внутри маточной полости. По своим внешним особенностям простой занос очень схож с полным, поэтому нередко врачи отождествляют эти два термина.
Пролиферирующий пузырный занос
Этот инвазивный пузырный занос характеризуется глубокими нарушениями. При его развитии происходит нарастание в глубь маточного миометрия. В результате начинается деструктивный процесс, требующий медицинской помощи. Данная форма патологии сопровождается частыми кровотечениями, которые могут угрожать жизни беременной женщины. При обнаружении патологии на поздней стадии единственным способом терапии является удаление матки.
Пузырный занос – причины
Причины развития патологии различны и зависят от типа нарушения. Так, полный пузырный занос при беременности развивается при однородительской дисомии – зародыш не получает материнского набора генов, а от отца ему достается сразу два. В некоторых случаях данный пузырный занос может быть вызван оплодотворением безъядерной яйцеклетки одновременно двумя сперматозоидами. В результате плод погибает на ранней стадии своего развития.
Неполный занос развивается при оплодотворении яйцеклетки двумя сперматозоидами, при этом происходит задержка набора материнских хромосом. В результате на одной из стадий деления зародыш получает один набор материнских и двойной – отцовских генов. Через непродолжительное время происходит гибель зародыша. Среди факторов, способствующих развитию рассмотренных нарушений, врачи называют:
- возраст будущей мамы меньше 20 и больше 35 лет;
- наличие пузырного заноса в анамнезе;
- выкидыш на ранних сроках в прошлом;
- выраженный дефицит в рационе витамина А.
Пузырный занос – симптомы
В процессе гестации предположить патологию можно по наличию характерных симптомов. Одним из первых признаков врачи называют выделение из половых путей жидкой темной крови, которая содержит отторгающиеся пузырьки. Выделения при пузырном заносе всегда обильные, длительные, что может приводить к развитию анемии, принимая угрожающий для здоровья и жизни беременной характер.
При инвазивной форме заболевания происходит прорастание пузырьков в толщу миометрия, в результате чего возникает риск прободения матки и внутрибрюшного кровотечения. Существуют и другие проявления, по которым можно определить пузырный занос – симптомы на ранних сроках данного нарушения следующие:
1. Выраженные проявления токсикоза:
- тошнота;
- чрезмерная рвота;
- слюнотечение;
- истощение.
2. Нарастающая печеночная недостаточность.
3. Отсутствие достоверных признаков процесса гестации:
- сердечные тоны малыша не прослушиваются при проведении УЗИ;
- в плодном яйце части тела зародыша не обнаруживаются.
Диагностика пузырного заноса
Диагноз «пузырный занос» выставляется на основании результатов проведенных исследований. Изначально врач проводит осмотр женщины в гинекологическом кресле. При его осуществлении гинеколог определяет плотноэластичную консистенцию матки, в которой имеются участки чрезмерного размягчения. При этом сами размеры органа на практике превышают те, что должны быть по сроку.
После проведения осмотра в кресле при наличии подозрений на патологию врач назначает инструментальные методы диагностики:
При диагностике такую патологию, как пузырный занос, дифференцируют с похожими по клиническим проявлениям явлениями:
Для того чтобы полностью исключить метастатические отсевы пузырного заноса, врачи могут назначать дополнительные обследования:
- рентгенография органов грудной клетки;
- обследование брюшной полости;
- КТ;
- МРТ головного мозга.
Пузырный занос – ХГЧ
Уровень ХГЧ при пузырном заносе является одним из индикаторов нарушения. При данной патологии происходит резкое увеличение концентрации гормона в кровяном русле. В среднем она превышает 10 0000 ммЕ/мл. Одновременное увеличение размеров детородного органа, не соответствующее сроку, наталкивает гинекологов на мысль, что, возможно, это признак пузырного заноса (пузырный о занос).
Пузырный занос – УЗИ
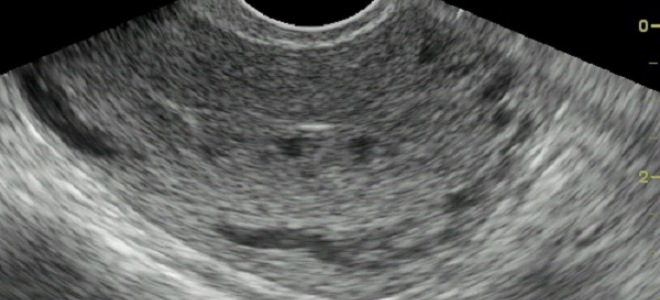
Пузырный занос на УЗИ определим уже на ранних этапах патологии. Чтобы подтвердить свои предположения, врачи проводят его сразу после получения результата анализа на ХГЧ. Среди явных проявлений нарушения врачи отмечают следующие признаки пузырного заноса, наблюдаемые на экране монитора УЗИ:
- увеличенная матка при отсутствии в ней плода;
- гомогенная мелкокистозная ткань (симптом «снежной бури»);
- наличие текалютеиновых кист в яичниках, диаметр которых больше 6 см.
Пузырный занос – лечение
Лечение пузырного заноса направлено на предупреждение возможных осложнений и сохранение жизни женщины. Беременность при таком нарушении требует срочного прерывания. В некоторых случаях организм самостоятельно очищает маточную полость от имеющихся в большом количестве пузырьков, которые выходят наружу вместе с кровянистыми выделениями. Если этого не происходит – назначается хирургическая операция.
Проводится она под общим наркозом. При возможности врачи выбирают лапароскопический метод. Для полного очищения полости матки от имеющихся зародышевых оболочек используется выскабливание с помощью кюретки. Нередко для исключения наличия остаточного материала врачи применяют аспирацию вакуумом. Таким способом удается предотвратить осложнения.

Удаление пузырного заноса
Пузырный занос в матке может быть удален несколькими способами. Выбор вида хирургического вмешательства обусловлен типом нарушения, его стадией, выраженностью патологического процесса. Для лечения врачи используют следующие методики:
- Диляция и кюретаж. Предполагает предварительное растяжение шейки матки для обеспечения полного доступа к маточной полости и удаления всего содержимого детородного органа. Данный метод используется при частичной форме нарушения.
- Гистерэктомия – полное удаление матки со всем содержимым. К данному способу прибегают при полном заносе, выраженном прорастанием ворсин хориона в глубокие слои органа. Яичники при этой операции не подлежат удалению.
Пузырный занос – лечение после выскабливания
Чтобы не вызвать осложнения, которые может спровоцировать пузырный занос, после чистки маточной полости за женщиной устанавливается динамическое наблюдение. Через несколько дней после операции назначается анализ на ХГЧ, который проводят дважды, с интервалом в 7 дней. Результат терапии является удовлетворительным, если получено 2 отрицательных заключения анализа. Также женщине назначают физикальное обследование органов малого таза, которое проводится через каждые 2 недели на протяжении 3 месяцев.
Пузырный занос – последствия
Последствия пузырного заноса могут отрицательно отразиться на состоянии женской репродуктивной системы и здоровье в целом. Угрожающим осложнением данного нарушения является формирование хорионэпителиомы (хорионкарциномы) – злокачественная форма заболевания трофобласта. Она характеризуется инвазивными прорастаниями матки, многочисленным метастазированием участков пораженной ткани в легкие, печень, головной мозг. Зачастую патология приводит к летальному исходу.
Среди других последствий пузырного заноса необходимо выделить:
Беременность после пузырного заноса
На шансы повторного зачатия никак не влияет перенесенный пузырный занос, и беременность после нарушения возможна. Исключение составляют те случаи, когда производится удаление матки при сильных деструктивных изменениях. Врачи советуют не начинать планирование следующей беременности сразу после перенесенного заноса. Восстановительный период длится не меньше полугода. В течение этого периода могут назначаться гормональные препараты. В качестве контрацептивных средств лучше использовать барьерные методы (презервативы).
Пузырный занос. Трофобластическая болезнь. Трофобластические опухоли беременности
![]()
"Пузырный занос, причины пузырного заноса, что делать после, симптомы, фото. " как много вопросов, как часто они встречаются. Что же кроется за этими непонятными словами?
Теперь, когда мы понимаем, что такое трофобласт, ворсинки трофобласта и для чего они нужны эмбриону, давайте поговорим о таком осложнении беременности, как Трофобластические опухоли беременности (ТОБ) – группа взаимосвязанных опухолей, происходящих из элементов плаценты. Они включают в себя пять клиникопатологических типов:
1) частичный пузырный занос (ЧПЗ) – в патологический процесс вовлекается часть ворсин хориона. При этом заболевание происходит резкий отек ворсин, они разрастаются и, превращаются в пузырьки, наполненные светлой жидкостью, которые напоминают гроздья винограда.
При ЧПЗ обнаруживают вариабельность развития ненормальных ворсинок и фокальную трофобластическую гиперплазию в ассоциации с эмбриональными тканями. ЧПЗ содержит, как правило, материнские и отцовские хромосомы, и триплоидные наборы, например XXY, что происходит при оплодотворении нормальной яйцеклетки двумя сперматозоидами.
При частичном пузырном заносе вероятность развития нормального плода меньше, чем 1:100.
2) полный пузырный занос (ППЗ) – происходит отёк всех ворсин хориона.
ППЗ характеризуются трофобластической гиперплазией и атипией. Изменения обнаруживают в парах хромосом 46ХХ или 46ХY. Обе ХХ хромосомы при этом андрогенетические, то есть имеют отцовское происхождение. Это связано с оплодотворением пустой яйцеклетки гаплоидным набором хромосом сперматозоида, который подвергается дублированию. Иногда происходит оплодотворение пустой яйцеклетки двумя сперматозоидами.
При полном пузырном заносе плод не формируется.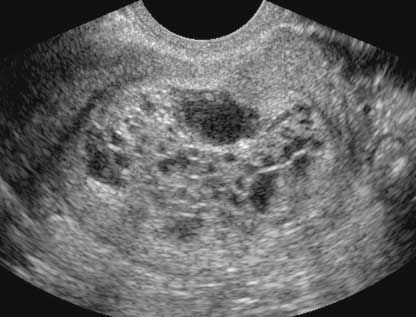
3) инвазивный пузырный занос (ИПЗ) ,
ИПЗ возникает, когда ткань пузырного заноса внедряется в стенку миометрия. Так как своих сосудов трофобластические опухоли не имеют, они обладают протеолитическими свойствами, разрушая материнские сосуды. Это может привести к разрыву матки и развитию тяжелого внутрибрюшного кровотечения. Инвазивный пузырный занос развивается в 15% у пациенток с полным пузырным заносом и у 5% женщин с частичным пузырным заносом. Как правило, ИПЗ локализован маткой и не метастазирует.
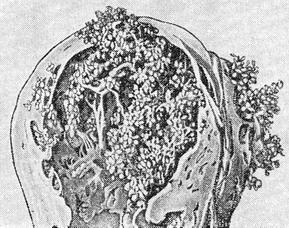
Пузырный занос (перфорация стенки матки)
4) хориокарцинома (ХК)
ХК представляет собой анапластическую трофобластическую ткань, состоящую из цитотрофобластов и синцитиотрофобластов. ХК может возникать при любой беременности и чаще всего является следствием полного пузырного заноса. Из-за разрушения материнских сосудов хориокарцинома метастазирует гематогенно. Чаще всего метастазы поражают легкие (у 80% женщин с ХК), в 30% случаев выявляют метастазы во влагалище. У 10% пациенток метастазы поражают печень, головной мозг, почки, желудочно-кишечный тракт, селезенку, что представляет собой наибольшую угрозу смерти.
5) трофобластическая опухоль плацентарного ложа (ТОПЛ) .
ТОПЛ развивается из промежуточных клеток трофобласта. Микроскопически они не имеют ворсин и характеризуются пролиферацией клеток с овальными ядрами и эозинофильной цитоплазмой. ТОПЛ характеризуется медленным ростом, локальным проникновением в миометрий, нечастым гематогенным и лимфогенным метастазированием. Эндокринологически в отличии от ХК эти опухоли выделяют плацентарного лактогена в большем количестве, чем хорионического гонадотропина человека (ХГЧ).
Эти опухоли составляют менее 1% всех злокачественных гинекологических опухолей. С одной стороны, они имеют опасный высокий злокачественный потенциал для жизни женщин фертильного возраста, с другой, характеризуются высокой излечимостью, если к лечению приступать на ранних стадиях в соответствии с четко установленными правилами.
ТОБ чаще всего возникают после разрешившейся беременности, но также могут возникать после внематочной беременности, самопроизвольных и искусственных абортов. Заболеваемость ТОБ после спонтанного аборта составляет 1:15000 абортов, после нормально разрешившейся беременности – 1:150000 нормальных родов. Общая заболеваемость ТОБ при всех видах беременности составляет 1:40000.
Частота возникновения различных форм трофобластической болезни по данным одного из самых крупных трофобластических центров, (межрегиональный Центр в Шеффилде, Великобритания): полный пузырный занос — 72,2%, частичный пузырный занос — 5%, хорионкарцинома — 17,5%, другие формы — 5,3%.
Диагностика
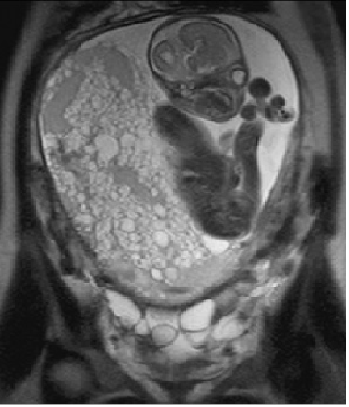
Картина пузырного заноса при ультразвуковом исследовании является достаточно характерной. В большинстве случаев отображение от патологически измененной трофобластической ткани имеет гиперэхогенный вид, на фоне которого визуализируется множество кистозных включений различного диаметра – картина «снежной бури». Помимо этого могут визуализироваться анэхогенные очаги неправильной формы, возникающие в результате кровоизлияний или наличия областей, не заполненных опухолевыми массами в полости матки.
Эхографическая картина будет зависеть от срока беременности и размеров кистозно перерожденных ворсин. Так, например, пузырный занос в сроке 8-12 недель беременности обычно выглядит как гомогенная гиперэхогенная ткань в полости матки, поскольку на этой стадии развития опухолевого процесса максимальный диаметр ворсин составляет 2 мм. По мере того как срок беременности достигает 18-20 недель, максимальный диаметр пузырьков начинает составлять 10 мм, и они легко определяются в ходе ультразвукового исследования в виде кистозных структур.
При полном пузырном заносе плод не визуализируется. При частичном ПЗ могут определяться плодовые структуры или нормально развивающийся плод (в этом случае кистозно изменённую структуру будет иметь небольшая часть плаценты).
Достоверно определить является ли данный пузырный занос инвазивным, а также поставить диагноз хорионкарцинома, только на основании данных УЗИ не представляется возможным. При подозрении требуется обязательное гистологическое исследование.
ТОПЛ (трофобластическая опухоль плацентарного ложа) представляет собой медленно растущее злокачественное новообразование, чаще — солидная опухоль, растущая в просвет полости матки, проникающая в миометрий и серозную оболочку матки, а так же смежные органы. Клинически наиболее часто проявляется аменореей либо нерегулярными эпизодами кровотечений из половых путей, возникающими спустя месяцы и даже годы после нормальных родов, аборта, неразвивающейся беременности или пузырного заноса. По причине крайне редкости заболевания, имеется лишь небольшое количество информации относительно оптимального лечения, отдаленных исходов и прогностических факторов ТОПЛ. Для ТОПЛ характерно низкое содержание ХГЧ. В связи с чем, их диагностика может быть затруднена.
Ультразвуковое исследование также позволяет выявлять текалютеиновые кисты , которые формируются в обоих яичниках под воздействием высокого уровня хорионического гонадотропина человека (ХГЧ), вырабатываемого трофобластом. На эхограмме тека-лютеиновая киста выявляется как многокамерное образование, диаметр которого колеблется от 4 до 9 см. Стенка кисты тонкая (около 1 мм), содержимое однородное и анэхогенное. При ультразвуковом исследовании текалютеиновые кисты обнаруживаются с частотой примерно 37%. Наличие или отсутствие данных кист, по всей видимости, не является точным прогностическим фактором в отношении дальнейшего развития инвазивного ПЗ или хориокарциномы. Однако по результату обзора серии исследований университета Южной Калифорнии было отмечено, что у пациенток с их наличием имеется двукратное увеличение частоты возникновения злокачественного течения заболевания в дальнейшем.
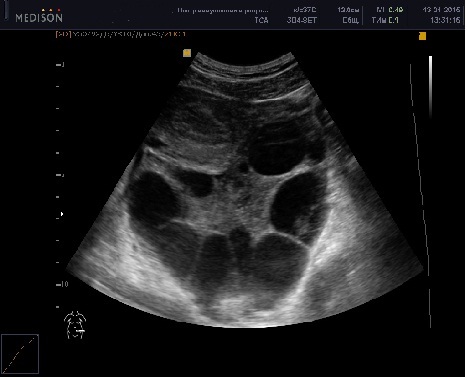
Достаточно редко, при несомненно нормальной беременности, может иметь место значительное увеличение яичников с лютеинизацией нескольких фолликулов. Это состояние, носящее название hypereactio luteinalis, может быть результатом гиперчувствительности яичников женщины к высокому уровню ХГЧ, циркулирующего в плазме крови во время беременности.
Гидропическая дегенерация плаценты , связанная с неполным выкидышем или с неразвивающейся беременностью, чаще всего может имитировать картину пузырного заноса. Зоны отека могут располагаться локально или диффузно и выглядеть как анэхогенные области в толще плаценты. Это обусловливает эхографическое сходство гидропической дегенерации плаценты с выраженным набуханием ворсин при пузырном заносе. При данной форме заболевания плод может визуализироваться или отсутствовать. При этом в плазме крови обычно определяется более низкий уровень ХГЧ, чем при частичном или полном ПЗ, что, по-видимому, связано с уменьшением объема функционирующего трофобласта.
Лечение
Принципы лечения пузырного заноса заключается в незамедлительном удалении содержимого матки. Вакуум-аспирация применяется чаще других методов для удаления пузырного заноса. После получение результатов гистологического исследования, женщина направляется на консультацию к онкологу , для решения вопроса о необходимости химиотерапии. После удаления пузырного заноса больные должны быть подвергнуты динамическому контролю за уровнем ХГЧ в сыворотке крови. Он осуществляется еженедельно до тех пор, пока его уровень при трех последовательных исследованиях не станет нормальным. Это, как правило, случается в течение 10 недель после эвакуации пузырного заноса. В последующем контроль содержания ХГЧ в сыворотке крови производится ежемесячно в течение 6 месяцев и затем еще 6 месяцев с двухмесячным интервалом.
Что делать, если по УЗИ есть подозрение на частичный пузырный занос, а беременность прогрессирует, и нет кровотечения? Сначала наблюдать. Контроль УЗИ через 7-10 дней, анализ крови на ХГЧ в динамике. Если уровень ХГЧ значительно повышен, что в сочетании с данными УЗИ говорит о наличии пузырного заноса, то на мой взгляд, такую беременность лучше прервать, а полученный материал в обязательном порядке отправить на гистологическое исследование. При частичном пузырном заносе беременность может прогрессировать вплоть до родов жизнеспособным плодом, однако, чаще, гибель плода наступает на 14-16 неделе или же происходят преждевременные роды с гибелью плода в анте- или интранатальном периоде. Фрагменты пузырчатых ворсин самостоятельно или при удалении заноса из полости матки могут попадать в венозное русло и достигать легочных сосудов, вызывая тромбоэмболию, ДВС и даже смерть беременной.
Показания к химиотерапии
После беременности с пузырным заносом
Ранняя диагностика беременности с пузырным заносом c помощью ультразвукового исследования (УЗИ) позволяет диагностировать его на ранних этапах появления. После эвакуации пузырного заноса диагноз ТОБ устанавливается на основании следующих данных, определенных the International Federation of Gynecologists and Obstetricians (FIGO):
· повышенный уровень ХГЧ в виде плато в течение как минимум трех недель без тенденции к снижению;
· рост ХГЧ на 10% и более, при трех или более измерениях в течение двух недель;
· сохраняющийся в течение 6 месяцев после эвакуации пузырного заноса повышенный уровень ХГЧ;
· гистологический диагноз хориокарцинома.
После беременности без пузырного заноса
После нормально протекающей беременности обычно уровень ХГЧ не определяют. Тем не менее, любая женщина репродуктивного возраста, имевшая беременность в анамнезе, с аномальным кровотечением или с выявленными метастазами должна пройти скрининг ХГЧ. Тщательное клиническое, инструментальное и радиологическое исследования должны быть выполнены для определения стадии заболевания при повышенном уровне ХГЧ. Быстрый рост, широкая диссеминация, высокая склонность к кровотечениям делают эту опухоль объектом неотложной медицинской помощи.
Химиотерапия является весьма эффективным методом лечения подавляющего большинства женщин с ТОБ. Излечение составляет от 100% при низком риске и до 80-90% при высоком риске в ряде центров. Не смотря на успешное лечение химиотерапией, нельзя упускать из виду роль других методов, таких как хирургия и лучевая терапия.
Основной метод лечения пациенток с трофобластической опухолью плацентарного ложа – хирургический, так как опухоль мало чувствительна к химиотерапии, и имеет место глубокое поражение миометрия. Во время операции рекомендуют выполнять тотальную или селективную тазовую лимфаденэктомию, так как для ТОПЛ характерен лимфогенный путь метастазирования.
Ложный позитивный уровень ХГЧ
Ложное увеличение ХГЧ может происходить из-за наличия гетерофильных антител, которые мешают качественному иммуноанализу. Такие состояния крайне редки, но ложноположительный уровень ХГЧ может ввести в заблуждение при попытке определить нарушения беременности, такие как внематочная беременность или ТОБ. Неправильное толкование ложноположительного теста могут быть причиной неверной лечебной тактики, включая хирургию и химиотерапию, если основываться только на повышенном уровне ХГЧ. Следует заподозрить ложноположительный результат ХГЧ в случаях, если клиническая картина не соответствует лабораторным данным, если в анамнезе отсутствует беременность, если пациентки проходят лечение с постоянно низким уровнем ХГЧ, который не реагирует на лечение соответствующим образом. В редких случаях источником увеличения ХГЧ, особенно у женщин, приближающихся к менопаузе, является гипофиз. При подозрении на ложноположительный уровень ХГЧ необходимо определить содержание этого гормона в моче, так как гетерофильные антитела не проходят через почечный фильтр.
Планирование беременности
В течение года после окончания лечения необходима контрацепция (предпочтительнее гормональная). К вопросу о будущей беременности можно вернуться через год после окончания лечения при низком риске и через 2 года при опухолях высокого риска.
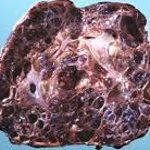
Пузырный занос – патология плодного яйца, характеризующаяся трансформацией ворсин наружной зародышевой оболочки (хориона) в цисты — содержащие жидкость пузырьки, разрастанием эпителия ворсин, гибелью плода. Пузырный занос проявляется ранним токсикозом, кровотечениями, увеличением размеров матки по сравнению со сроком гестации. Пузырный занос обнаруживается с помощью вагинального исследования, УЗИ, определения содержания β-ХГ, ФКГ плода. Лечение заключается в удалении пузырного заноса путем вакуум-аспирации, кюретажа полости матки, иногда – в проведении гистерэктомии.
МКБ-10
Общие сведения
Пузырный занос входит в группу, так называемых, трофобластических заболеваний. Под термином «трофобластическая болезнь» гинекология объединяют различные формы патологии трофобласта: простой и инвазивный пузырный занос, хорионкарциному, опухоль ложа плаценты и эпителиоидную трофобластическую опухоль. Злокачественные опухоли трофобласта могут развиваться в процессе беременности, после аборта, внематочной беременности, родов, но чаще являются следствием пузырного заноса.
Пузырный занос развивается в 0,02-0,8% случаев от всех беременностей. При данной патологии отмечается резкий отек стромы и разрастание ворсинок хориона с образованием пузырькообразных расширений, напоминающих грозди винограда. Пузырьки (цисты) достигают размеров 25 мм, содержат опалесцирующую или желтоватую жидкость, в составе которой присутствуют аминокислоты, глобулины, альбумины, хорионический гонадотропин. Как правило, цисты лишены сосудов; изредка в них определяются единичные сформированные капилляры. Микроскопически элементы пузырного заноса характеризуются кистозной и отечной дегенерацией стромы, отсутствием признаков васкуляризации, гипертрофией эпителия трофобласта (синцития, ланггансова слоя).
Классификация пузырного заноса
По степени перерождения ворсинок хориона различают полный и частичный пузырный занос. При полной форме пузырного заноса трансформация затрагивает все ворсинчатые элементы хориона; при частичной – лишь их определенную часть. В обоих случаях плод погибает, но развитие пузырного заноса продолжается, что сопровождается быстрыми увеличениями размеров матки.
Полный пузырный занос обычно выявляется на сроках 11-25 недель гестации, чаще содержит диплоидный хромосомный набор 46ХХ, при этом обе Х-хромосомы являются отцовскими. В 3-13% наблюдений встречается комбинация 46ХУ со всеми отцовскими хромосомами. При полном пузырном заносе признаки развития зародыша и эмбриона отсутствуют, визуализируются пузырьки и отечные ворсинки хориона. Клинически полный пузырный занос проявляется увеличением размеров матки по сравнению со сроком беременности. В 20% случаев пузырный занос подвергается злокачественной трансформации и развитию метастатических трофобластических опухолей.
Сроки развития частичного пузырного заноса вариабельны: патология может диагностироваться на сроке 9-34 недель гестации. Частичные пузырные заносы триплоидны (69ХХХ, 69ХХУ, 69ХУУ), в их наборе содержится одна материнская хромосома, макроскопически встречаются фрагменты неизмененного зародыша и плаценты, отечные ворсины хориона. Клинически величина матки соответствуют или меньше срока гестации. Вероятность злокачественной трансформации составляет до 5%.
Кроме этого, встречается деструктивная (инвазивная) форма пузырного заноса, характеризующаяся прорастанием ворсин в глубину миометрия и разрушением тканей. Пролиферирующее вторжение ворсин в миометрий может сопровождаться тяжелым интраперитонеальным кровотечением. По гистотипу в зависимости от соотношения клеточных структур трофобласта выделяют смешанный, синцитиальный, цитотрофобластический пузырный занос.
Причины и факторы риска пузырного заноса
Пузырный занос развивается в результате хромосомных гестационных нарушений. Полный вариант пузырного заноса (однородительская дисомия) возникает при потере материнских генов и дублировании гаплоидного набора отцовских генов (кариотип зиготы 46ХХ) либо при одновременном оплодотворении двумя сперматозоидами неполноценной безъядерной яйцеклетки (кариотип зиготы 46XY, 46XX). Для частичного варианта пузырного заноса характерна триплодия, являющаяся следствием диспермии или оплодотворения яйцеклетки сперматозоидом с диплоидным набором хромосом (кариотип 69XXY, 69XYY или 69.ХХХ). При частичном пузырном заносе у плода часто отмечаются множественные пороки развития (гидроцефалия, синдактилия и др.).
Существуют гипотезы о перерождении ворсинок хориона под влиянием инфекции — вирусов, паразитов (токсоплазмы), а также гипоэстрогении. Пузырный занос в 3 раза чаще развивается при повторных беременностях, у юных пациенток или беременных старше 35-40 лет. Пузырный занос может являться осложнением внематочной беременности и локализоваться в фаллопиевой трубе. Вероятность пузырного заноса повышается при многократных родах, прерываниях беременности, иммунодефиците, тиреотоксикозе, недостаточности в пище животных жиров и витамина А, близкородственных браках.
Симптомы пузырного заноса
В процессе ведения беременности предположить наличие пузырного заноса можно по ряду характерных признаков. Одним из ведущих симптомов служит выделение из половых путей жидкой темной крови, содержащей отторгнутые пузырьки заноса. Кровотечение может приводить к значительной анемизации беременной и даже принимать угрожающий для жизни характер. При инвазивной форме глубокое прорастание элементов пузырного заноса в толщу миометрия может осложняться прободением матки и массивным внутрибрюшным кровотечением.
Вследствие быстрого разрастания пузырьков заноса происходит сравнительно быстрое увеличение матки, при котором ее размеры не соответствуют предполагаемому гестационному сроку. При пузырном заносе часто отмечается токсикоз, сопровождающийся тошнотой, многократной рвотой, слюнотечением, истощением, нарастающей печеночной недостаточностью, симптомами гестоза, преэкламсии и эклампсии уже в I триместре.
Поскольку при пузырном заносе плод, как правило, погибает в ранние сроки, то отсутствуют достоверные признаки беременности – части плода не определяются пальпаторно и с помощью УЗИ, сердцебиение не прослушивается и не регистрируется аппаратными методами, движения плода отсутствуют. При этом проведение биологических и иммунологических тестов на беременность дает положительный результат.
В 30-40% наблюдений у пациенток выявляются двусторонние текалютеиновые кисты, которые самостоятельно регрессируют после удаления пузырного заноса. Наибольшую опасность пузырный занос представляет ввиду возможности возникновения злокачественных гестационных трофобластических опухолей, метастазирующих в стенки вульвы и влагалища, легкие, головной мозг, органы брюшной полости.
Диагностика пузырного заноса
При диагностике пузырный занос дифференцируют с многоплодием, многоводием, беременностью на фоне миомы матки, самопроизвольным выкидышем. К отличительным особенностям относится наличие в кровянистых выделениях пузырьков, обычно наблюдаемое перед изгнанием пузырного заноса. При гинекологическом исследовании определяется плотноэластическая консистенция матки с участками чрезмерного размягчения, превышение размеров матки гестационного срока.
УЗИ выявляет увеличение матки при отсутствии в ней плода, гомогенную мелкокистозную ткань (симптом «снежной бури»), наличие текалютеиновых кист яичников диаметром свыше 6 см. При проведения фонокардиографии плода сердцебиение не регистрируется. По показаниям при пузырном заносе может проводиться УЗГСС, гистероскопия, лапароскопическая эхография, диагностическая лапароскопия.
При подозрении на развитие пузырного заноса обязательно исследуется содержание хорионического гонадотропина (ХГЧ); при необходимости выполняются биохимические пробы печени, определение креатинина и коагулограммы. Для исключения метастатических отсевов пузырного заноса проводится рентгенография органов грудной клетки, брюшной полости, КТ или ЯМРТ головного мозга. После удаления пузырного заноса производится гистологическое исследование и определение кариотипа.
Лечение пузырного заноса
При выявлении пузырного заноса лечебная тактика заключается в его удалении. Пузырный занос удаляют путем вакуум-аспирации с контрольным кюретажем после предварительной дилатации шейки матки. Для лучшего сокращения матки назначают окситоцин или питуитрин. Иногда наблюдается самостоятельное изгнание пузырного заноса из полости матки. При развитии угрожающего кровотечения или выполненной репродуктивной функции производится гистерэктомия — удаление матки без придатков. Удаленные ткани в обязательном порядке подлежат гистологическому изучению.
После эвакуации пузырного заноса в течение следующих 2-х месяцев у пациентки проводится еженедельное определение ХГЧ в сыворотке крови, УЗИ малого таза 1 раз в 2 недели, рентгенография легких. При отсутствии признаков развивающейся хорионэпителиомы последующая химиотерапия не показана. Диспансерное наблюдение онкогинеколога после перенесенного пузырного заноса осуществляется в течение 2-х лет. На этот срок рекомендуется предохранение от беременности с помощью оральной контрацепции.
Осложнения пузырного заноса
Угрожающим осложнением пузырного заноса может стать развитие хорионэпителиомы (хорионкарциномы) — злокачественной формы трофобластической болезни. Хорионэпителиома характеризуется инвазивным прорастанием матки, массивным метастазированием в легкие, печень, головной мозг и может приводить к летальному исходу. Нередко после пузырного заноса развиваются внутриматочные инфекции, метротромбофлебит, тромбозы, септицемия. У 30% женщин после пузырного заноса отмечается бесплодие, у 14% — аменорея.
Прогноз и профилактика пузырного заноса
Проведение профилактической химиотерапии показано, если после эвакуации пузырного заноса не происходит снижения титра ХГЧ, а также в случае выявления метастазов. У 80% женщин, перенесших пузырный занос, происходит спонтанная ремиссия без необходимости дополнительного лечения. Систематический мониторинг ХГЧ и наблюдение гинеколога помогают своевременно выявлять развивающуюся хорионкарциному и принимать активные меры.
Адекватное лечение пузырного заноса позволяет сохранить репродуктивный потенциал женщины с возможностью последующей нормальной беременности.
