Стадии развития инфекционного заболевания
Содержание:
При любой клинически манифестной инфекционной болезни различают следующие периоды:
1. Инкубационный (скрытый) период (ИП);
2. Период предвестников, или продромальный период;
3. Период основных проявлений болезни;
4. Период угасания (спада клинических проявлений) болезни;
5. Период выздоровления (реконвалесценция: ранняя и поздняя, с остаточными явлениями или без них).
Инкубационный период — это время, проходящее от момента заражения до появления первых признаков заболевания. При каждом инфекционном заболевании ИП имеет свою продолжительность, иногда строго определенную, иногда колеблющуюся, поэтому принято выделять среднюю продолжительность ИП при каждом из них. Во время этого периода происходят размножение возбудителя и накопление токсинов до критической величины, когда соответственно данному виду микроба возникают первые клинические проявления болезни. Во время ИП происходят сложные процессы на доклеточном и клеточном уровнях, но еще нет органных и системных проявлений болезни.
Период предвестников, или продромальный период, наблюдается не при всех инфекционных болезнях и длится обычно 1-2-3 дня. Он характеризуется начальными болезненными проявлениями, не имеющими каких-либо характерных клинических черт, свойственных определенной инфекционной болезни. Жалобами больных в этот период являются общее недомогание, небольшая головная боль, боль и ломота в теле, познабливание и умеренная лихорадка.
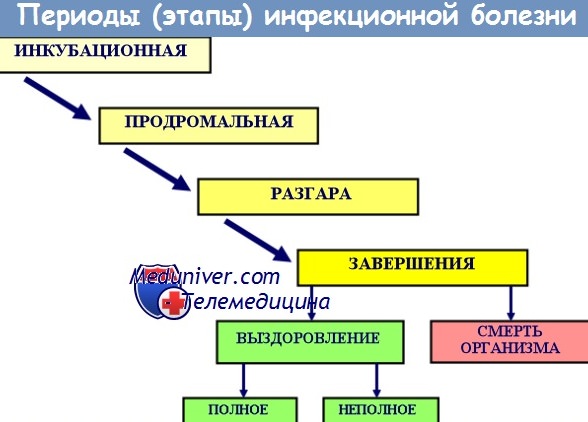
Период основных проявлений болезни, так называемый «стационарный» период, в свою очередь может быть разделен на стадию нарастания болезненных явлений, период разгара болезни и ее спада. Во время нарастания и разгара болезни появляются в определенной последовательности (этапности) основные клинические проявления, характеризующие ее как самостоятельную клинически очерченную болезнь. В периоды нарастания и разгара болезни в организме заболевшего происходит максимальное накопление возбудителя и связанных с его жизнедеятельностью токсических веществ: экзо- и эндотоксинов, а также неспецифических факторов интоксикации и воспаления. Влияние экзотоксинов на организм человека по сравнению с эндотоксинами более определенное, порой четко локальное, с присущим данному заболеванию поражением анатомических структур органов и тканей. Действие различных эндотоксинов хотя и менее дифференцировано, но все же может различаться при разных болезнях не только степенью выраженности, но и некоторыми особенностями.
Например, головная боль при эндотоксиновой интоксикации может иметь некоторые оттенки в виде различий по характеру и остроте, постоянству или периодичности, усилению и ослаблению в различное время суток, переносимости больным и т.п.
В этот период наряду с описанными ранее биохимическими и другими сдвигами, сопутствующими эндогенной интоксикации, происходит целый каскад изменений, обусловленных ядовитыми веществами эндогенной, до того безвредной, собственной микрофлоры организма (аутофлоры) и накоплением веществ, возникших при ферментативном, чаще всего протеолитическом распаде клеток и тканей организма (например, при токсической гепатодистрофии). В результате соединения токсических веществ экзогенного микроба, вызвавшего заболевание, и эндогенной микрофлоры с белками собственных тканей (микроб + ткань, токсический агент + ткань) формируются аутоантигены — носители чужеродной информации, на которые организм отвечает выработкой аутоантител к собственным тканям («свои, своих не познавши»), приобретающих патогенное значение (начало, «пуск» и развитие аутоиммунных реакций).
Они обладают частично и некоторой физиологической ролью (нормальные изоантигены и изоантитела по П.Н. Косякову), но главное их значение в условиях инфекционной болезни — цитопатическое действие на собственные клетки и ткани (иммунопатологические реакции, например, при гепатите В). Под действием лейкоцидинов и гемолизинов патогенных микроорганизмов (например, стафилокков и стрептококков) происходит лизис эритроцитов и лейкоцитов с образованием эндогенных пирогенных веществ. Наряду с эндотоксинами бактерий эти вещества ведут к повышению температуры тела (лихорадке). Лихорадочная реакция организма, возникающая в ответ на патогенное действие различных видов микробов, неодинакова, что лежит в основе образования различных типов лихорадки, свойственных определенной ИБ.
В ее формировании участвуют сложные механизмы нейрогормональной регуляции теплообмена человека и связанные с этими воздействиями изменения центральной и вегетативной нервной регуляции. С самого начала этого периода болезни появляется озноб (симпатическая «буря»), увеличивается число сердечных сокращений (ЧСС), повышается, а позднее понижается артериальное давление (АД) и возникают многие другие изменения. При ряде ИБ развивается состояние, именуемое как тифозное (Status typhosus): больной становится сонливым, вялым, безучастным к окружающему, временами теряет сознание, появляются бред и сновидения различной окраски и содержания. Иногда возникают двигательное возбуждение, неадекватные психические реакции, дезориентация во времени и пространстве. В период разгара болезни появляются симптомы, типичные для данного инфекционного заболевания, изменения в периферической крови, а также общие проявления (увеличение печени и селезенки, изменение частоты пульса в виде тахикардии или относительной брадикардии, артериальная гипертензия, а затем гипотония, вплоть до коллапса, изменения на ЭКГ), наблюдаются местные проявления: сыпь на коже (экзантема) и слизистых оболочках рта (энантема), отмечаются сухость слизистых оболочек, обложенность языка, запор или послабления стула, увеличение лимфатических узлов и др.
При разных инфекционных болезнях периоды нарастания и разгара заболевания имеют неодинаковую продолжительность: от нескольких часов (пищевые токсикоинфекции) и нескольких дней (шигеллезы, сальмонеллезы, холера, чума и др.) до одной недели (тифы, гепатит А) или нескольких недель, редко до месяца и более (бруцеллез, вирусные гепатиты В и С, иерсиниозы и др.). В большинстве случаев они заканчиваются выздоровлением. В наши дни летальные исходы редки, но до сих пор имеют место (столбняк, ботулизм, менингококковая инфекция, вирусный гепатит В, геморрагические лихорадки, септические формы сальмонеллеза, грипп у пожилых и стариков и др.).
Цикличность инфекционного заболевания
Специфичность инфекции
Каждую инфекционную болезнь вызывает конкретный возбудитель. Однако известны инфекции (например, гнойно-воспалительные процессы), вызываемые различными микробами. С другой стороны, один возбудитель (например, стрептококк) способен вызывать различные поражения.
Контагиозность (заразительность) определяет способность возбудителя передаваться от одного лица к другому и скорость его распространения в восприимчивой популяции. Для количественной оценки контагиозности предложен индекс контагиозности — процент переболевших лиц в популяции за определённый период (например, заболеваемость гриппом в определённом городе за 1 год).
Развитие конкретного инфекционного заболевания ограничено во времени, сопровождается цикличностью процесса и сменой клинических периодов.
1. Инкубационный период — это время, прошедшее с момента попадания микроорганизма в макроорганизм до появления первых клинических признаков заболевания. Обычно инкубационный период характерен только для экзогенных инфекций. В этот период возбудитель размножается, происходит накопление как возбудителя, так и выделяемых им токсинов до определённой пороговой величины, за которой организм начинает отвечать клинически выраженными реакциями.
Продолжительность инкубационного периода может варьировать от часов и суток до нескольких лет и зависит в основном от вида возбудителя. Например, при кишечных инфекциях инкубационный период не длительный — от нескольких часов до нескольких суток. При других инфекциях (грипп, ветряная оспа, коклюш) — от нескольких недель до нескольких месяцев. Но есть и такие инфекции, при которых инкубационный период длится несколько лет: лепра, ВИЧ-инфекция, туберкулез. В этом периоде происходит адгезия клеток и, как правило, возбудители не выявляются.
2. Продромальный период — или «стадия предвестников». Его продолжительность не превышает 24-48 ч.
В этот период идет колонизация возбудителя на чувствительных клетках организма. В этот период появляются первые предшественники заболевания (повышается температура, снижаются аппетит и работоспособность и др.), микроорганизмы образуют ферменты и токсины, которые приводят к местным и генерализованным воздействиям на организм. При таких заболеваниях, как брюшной тиф, оспа, корь, продромальный период очень характерен и тогда уже в этом периоде врач может поставить предварительный диагноз. В этом периоде, как правило, возбудитель не выявляется, кроме коклюша и кори.
3. Период развития заболевания — в этот период идет интенсивное размножение возбудителя, проявление всех его свойств, максимально проявляются клинические проявления, характерные для данного возбудителя (пожелтение кожных покровов при гепатите, появление характерной сыпи при краснухе и т. д.).
В клинически выраженной фазе можно выделить:
— стадии нарастания симптомов (stadium werementum),
— расцвета болезни (stadium acme)
— угасания проявлений (stadium decrementum).
В этот период формируется защитная реакция макроорганизма в ответ на патогенное действие возбудителя, продолжительность этого периода также бывает различной и зависит от вида возбудителя. Например, туберкулез, бруцеллез текут долго, несколько лет — их называют хроническими инфекциями. При большинстве инфекций этот период является самым заразным. В разгар заболевания больной человек выделяет в окружающую среду очень много микробов.
Период клинических проявлений заканчивается выздоровлением или смертью больного. Летальный исход может наступить при таких инфекциях, как менингит, грипп, чума и др. Степень выраженности клинического течения заболевания может быть разной. Болезнь может протекать в тяжелой или легкой форме. А иногда клиническая картина может быть вообще нетипичной для данной инфекции. Такие формы заболевания называют атипичными, или стертыми. Поставить диагноз в таком случае трудно и тогда используются микробиологические методы исследования.
4. Период выздоровления (реконвалесценция) — как конечный период инфекционной болезни может быть быстрым (кризис) или медленным (лизис), а также характеризоваться переходом в хроническое состояние. В благоприятных случаях клинические проявления обычно исчезают быстрее, чем наступает нормализация морфологических нарушений органов и тканей и полное удаление возбудителя из организма. Выздоровление может быть полным либо сопровождаться развитием осложнений (например, со стороны ЦНС, костно-мышечного аппарата или сердечно-сосудистой системы). Период окончательного удаления инфекционного агента может затягиваться и для некоторых инфекций (например, брюшного тифа) может исчисляться неделями.
В этот период погибают возбудители, нарастают иммуноглобулины класса G и А. В этот период может развиться бактерионосительство: в организме могут сохраняться антигены, которые длительно будут циркулировать по организму. Период выздоровления сопровождается снижением температуры, восстановлением работоспособности, повышением аппетита. В этот период из организма больного выводятся микробы (с мочой, испражнениями, мокротой). Продолжительность периода выделения микробов неодинакова при различных инфекциях. Например, при ветрянке, сибирской язве больные освобождаются от возбудителя при исчезновении клинических проявлений болезни. При других болезнях этот период продолжается 2-3 недели.
Инфекционный процесс не всегда проходит все стадии и может заканчиваться на ранних этапах заболевания. Например, если человек привит от того или иного заболевания, то периода развития заболевания может и не быть. В любом периоде инфекционной болезни, но особенно в период ее разгара, возможны осложнения: специфические и неспецифические.
Специфические — это осложнения, вызванные возбудителем данного заболевания и являющиеся следствием необычной выраженности функционально-морфологических изменений в организме больного (например, увеличение миндалин при стафилококковой ангине или перфорация язв кишечника при брюшном тифе).
Неспецифические — это осложнения, вызванные микроорганизмами другого вида, как правило, условно-патогенными, являющимися неспецифическими для данного заболевания (например, развитие гнойного среднего отита у больного корью).
Изучением условий возникновения инфекционных болезней и механизмов передачи их возбудителей, а также разработкой мероприятий по их предупреждению занимается отдельная медицинская наука — эпидемиология.
Практически любой эпидемический процесс включает три взаимосвязанных компонента:
1) источник инфекции;
2) механизм, пути и факторы передачи возбудителя;
3) восприимчивый организм или коллектив.
Отсутствие одного из компонентов прерывает течение эпидемического процесса.
Источники инфекции (возбудителя)
Различные одушевлённые и неодушевлённые объекты внешней среды, содержащие и сохраняющие патогенные микроорганизмы, обозначают термином резервуары инфекции, но их роль в заболеваемости человека далеко не одинакова. Для большинства инфекций человека основной резервуар и источник — больной человек, в том числе лица, находящиеся в инкубационном периоде (ранние носители) и на этапах реконвалесценции, либо бессимптомные (контактные) микробоносители. В соответствии с источником инфекции выделяют следующие типы инфекционных болезней.
Антропонозы — Инфекции, при которых источником инфекции является только человек. [от греч. anthropos, человек, + nosos, болезнь].
Зоонозы — Инфекции, при которых источниками инфекции являются животные, но ими могут болеть и люди. [от греч. won, животное, + nosos, болезнь].
Зооантропонозы — Инфекции, поражающие животных и способные передаваться человеку. [от греч. zoon, животное, + anthropos, человек, + nosos, болезнь], например сибирская язва, бруцеллёз.
Сапронозы — Инфекции, развивающиеся после проникновения свободноживущих бактерий или грибов в организм человека с объектов окружающей среды и поверхности тела (например, при попадании в рану) [от греч. sapros, гнилой, + nosos, болезнь].
Механизмы, факторы и пути передачи инфекции (возбудителя)
Механизмы передачи определяют способы перемещения инфекционного агента из заражённого организма в восприимчивый организм.
Для этого возбудитель должен быть выведен из заражённого организма, некоторое время пребывать во внешней среде и внедриться в восприимчивый организм.
Выделяют:
2. Аэрогенный (респираторный),
3. Кровяной (трансмиссивный)
4. Контактный механизмы передачи.
Указанные механизмы передачи характерны для подавляющего большинства инфекций человека; с позиций эпидемиологии пути их распространения рассматриваются как горизонтальная передача возбудителя. Существует также группа заболеваний (обычно вирусных), возбудители которых способны трансплацентарно переходить от матери к плоду (вертикальная передача).
Факторы и пути передачи.
Факторы передачи — элементы внешней среды, обеспечивающие передачу возбудителей инфекционных болезней.
Ими могут быть вода, различные пищевые продукты, воздух, почва, членистоногие переносчики, бытовые предметы и т.д. Пути передачи определяют конкретные факторы передачи или их сочетание, обеспечивающие перенос инфекционного агента от больного человека или от носителя здоровому.
Обычно механизмы передачи инфекционного агента имеют несколько путей:
— Фекально-оральный механизм включает алиментарный, водный или контактно-бытовой пути передачи.
— Кровяной (трансмиссивный) механизм включает передачу возбудителей через укусы переносчиков, парентеральный и половой пути передачи.
— Аэрогенный (респираторный) механизм включает воздушно-капельный и воздушно-пылевой пути передачи возбудителя.
— Контактный механизм включает раневой и контактно-половой пути передачи.
Специфичность пути передачи инфекции (возбудителя)
Для большинства патогенных микроорганизмов путь передачи от больного лица здоровому специфичен, и нарушение эпидемического цикла может либо прервать его (например, попадание шигелл в дыхательный тракт), либо усугубить тяжесть заболевания (например, попадание возбудителя сифилиса в кровоток через загрязнённую инъекционную иглу).
С другой стороны, проникновение патогенного микроорганизма в области, резистентные к его инвазивным потенциям, обычно не вызывает заболевания (например, большинство возбудителей респираторных инфекций, попав в ЖКТ, погибает под действием желудочного сока и пищеварительных ферментов).
В соответствии с механизмами передачи возбудителя принята классификация инфекционных болезней, которую разработал Л.В. Громашевский.
I группа — болезни с фекально-оральным механизмом передачи (например, кишечные инфекции);
II группа — болезни с аэрогенным механизмом передачи (например, грипп или корь);
III группа — болезни с трансмиссивным механизмом передачи (например, малярия, клещевой энцефалит);
IV группа — болезни с контактным механизмом передачи (например, венерические болезни).
Известно, что при наличии в популяции 95% невосприимчивых лиц циркуляция возбудителя прекращается, а сама популяция расценивается как эпидемически благополучная.
Для предупреждения развития инфекционных заболеваний широко применяют комплекс мероприятий, направленных на различные звенья инфекционного процесса.
Мероприятия I группы по предупреждению инфекционных заболеваний направлены на выявление, изоляцию и лечение (санацию) больного или бактерионосителя. Их часто дополняют карантинными мероприятиями.
Мероприятия II группы по предупреждению инфекционных заболеваний представлены комплексом санитарно-гигиенических мер, направленных на разрыв механизмов и путей передачи возбудителя. Мероприятия состоят из обеспечения и соблюдения гигиенических нормативов, разукрупнения организованных контингентов, санитарного контроля за пищевыми продуктами и предприятиями, их производящими, соблюдения правил асептики и антисептики в лечебно-профилактических учреждениях (ЛПУ), проведения дезинфекций и дезинсекций и т.д.
Мероприятия III группы по предупреждению инфекционных заболеваний направлены на увеличение «иммунной прослойки» популяции. Наиболее эффективный метод — широкомасштабная активная иммунопрофилактика (вакцинация) различных инфекционных болезней.
В соответствии с эффективностью проводимых мероприятий по предупреждению инфекционных заболеваний выделяют управляемые инфекции (для их предупреждения эффективно используют различные вышеуказанные мероприятия) и неуправляемые инфекции (меры предупреждения отсутствуют).
Интенсивность эпидемического процесса обусловливает множество факторов, основными из которых выступают свойства и распространённость возбудителя, характер иммунной «прослойки» в популяции, а также и географическое положение конкретных территорий. По интенсивности эпидемических процессов выделяют спорадическую заболеваемость, эпидемии и пандемии.
Спорадическая заболеваемость [от греч. sporadikos, рассеянный] — обычный уровень заболеваемости конкретной инфекцией в отдельном регионе за определённый период (обычно за год). Как правило, количество больных не превышает десяти случаев на 100 000 населения.
Эпидемия [от греч. epi-, над, + demos, народ].
В некоторых случаях обычный уровень заболеваемости конкретной инфекцией за определённый период резко превышает уровень спорадической заболеваемости. В таких случаях происходит эпидемическая вспышка, а при вовлечении в процесс нескольких регионов — эпидемия.
Пандемия. В редких ситуациях уровень заболеваемости конкретной инфекцией за определённый период резко превышает уровень эпидемий. При этом заболеваемость не ограничивается пределами конкретной страны или материка, болезнь практически охватывает всю планету. К счастью, подобные «сверхэпидемии», или пандемии [от греч. pan-, всеобщий, + demos, народ], вызывает очень ограниченный спектр возбудителей (например, вирус гриппа).
В соответствии с распространённостью инфекционные заболевания также выделяют повсеместные (убиквитарные) и эндемичные инфекции, выявляемые на определённых, нередко небольших территориях.
По частоте случаев различают:
— кризисные инфекции — заболеваемость более 100 случаев на 100 000 населения (например, ВИЧ-инфекция);
— массовые инфекции — заболеваемость составляет 100 случаев на 100 000 населения (например, ОРВИ);
— распространённые управляемые инфекции — заболеваемость составляет 20-100 случаев на 100 000 населения (например; корь);
— распространённые неуправляемые инфекции — заболеваемость составляет менее 20 случаев на 100 000 населения (например, анаэробные газовые инфекции);
— спорадические инфекции — заболеваемость составляют единичные случаи на 100 000 населения (например, риккетсиозы).
Возбудители убиквитарных инфекций распространены повсеместно. Эндемичные возбудители вызывают эндемии [от греч. еn-, в, + -demos, народ]. Как критерий эпидемического процесса эндемия не отражает его интенсивность, но указывает на заболеваемость в определённом регионе.
Выделяют истинные и статистические эндемии:
— Истинные эндемии обусловливают природные условия региона (наличие источников инфекции, специфических переносчиков и резервуаров сохранения возбудителя вне организма человека). Поэтому истинные эндемии также известны как природно-очаговые инфекции.
— Понятие статистической эндемии также применяют и в отношении убиквитарных инфекций, распространённых в различных природных условиях (например, брюшного тифа). Их частоту обусловливают не столько климатические, сколько социально-экономические факторы (например, недостатки водоснабжения). Кроме того, понятие социальной эндемии применяют и к неинфекционным болезням, например эндемичному зобу, флюорозу и др.
Учение о природной очаговости инфекционных болезней, ставшее неотъемлемой частью медицинской микробиологии, создал выдающийся отечественный паразитолог Е.Н. Павловский.
Природно-очаговые инфекции — особая группа болезней, имеющих эволюционно возникшие очаги в природе. Природный очаг — биотоп на территории конкретного географического ландшафта, заселённый животными, видовые или межвидовые различия которых обеспечивают циркуляцию возбудителя за счёт его передачи от одного животного другому, обычно через кровососущих членистоногих-переносчиков.
Природно-очаговые инфекции разделяют на эндемичные зоонозы, ареал которых связан с ареалом животных — хозяев и переносчиков (например, клещевой энцефалит), и эндемичные метаксенозы, связанные с ареалом животных, прохождение через организм которых является важным условием распространения болезни (например, желтая лихорадка). При появлении в определённое время в очаге человека переносчики могут заразить его природно-очаговой болезнью. Так зоонозные инфекции становится антропозоонозными.
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: При сдаче лабораторной работы, студент делает вид, что все знает; преподаватель делает вид, что верит ему. 9257 —  | 7275 —
| 7275 —  или читать все.
или читать все.
91.146.8.87 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
Для инфекционного заболевания характерны определенные стадии развития:
§ Инкубационный период – время, которое проходит с момента заражения до начала клинических проявлений болезни. В зависимости от свойств возбудителя, иммунного статуса макроорганизма, характера взаимоотношений между макро- и микроорганизмом инкубационный период может колебаться от нескольких часов до нескольких месяцев и даже лет;
§ Продромальный период – время появления первых клинических симптомов общего характера, неспецифических для данного заболевания, например слабость, быстрая утомляемость, отсутствие аппетита и т. д.;
§ Период острых проявлений заболевания – разгар болезни. В это время проявляются типичные для данного заболевания симптомы: температурная кривая, высыпания, местные поражения и т. п.;
§ Период реконвалесценции – период угасания и исчезновения типичных симптомов и клинического выздоровления.
Не всегда клиническое выздоровление сопровождается освобождением макроорганизма от микроорганизмов. Иногда на фоне полного клинического выздоровления практически здоровый человек продолжает выделять в окружающую среду патогенные микроорганизмы, т.е. наблюдается острое носительство, иногда переходящее в хроническое носительство (при брюшном тифе – пожизненное).
Распространенность инфекционных заболеваний.
Инфекционные заболевания широко распространены среди населения. По массовости они занимают третье место после сердечно-сосудистых и онкологических болезней. Инфекционные болезни отрицательно влияют на здоровье людей и наносят значительный экономический ущерб. Существуют кризисные инфекционные болезни (например, ВИЧ-инфекция), которые в силу своей высокой эпидемичности и летальности угрожают всему человечеству. Инфекционные болезни различают по степени распространенности среди населения; условно их можно разделить на пять групп:
§ Имеющие наибольшую распространенность (более 1000 случаев на 100 000 населения) – грипп, ОРВИ;
§ Широко распространенные (более 100 случаев на 100 000 населения) – вирусный гепатит А, шигеллезы, острые кишечные заболевания неустановленной этиологии, скарлатина, краснуха, ветряная оспа, эпидемический паротит;
§ Часто встречающиеся (10.100 случаев на 100 000 населения) – сальмонеллезы без брюшного тифа, гастроэнтероколиты установленной этиологии, вирусный гепатит В, коклюш, корь;
§ Сравнительно малораспространенные (1.10 случаев на 100000 населения) – брюшной тиф, паратифы, иерсиниозы, бруцеллез, менингококковая инфекция, клещевой энцефалит, геморрагические лихорадки;
§ Редко встречающиеся (менее 1 случая на 100 000 населения) -полиомиелит, лептоспироз, дифтерия, туляремия, риккетсиозы, малярия, сибирская язва, столбняк, бешенство.
Пути передачи инфекционного заболевания.
В передаче заразного начала (возбудителей) участвуют различные предметы внешней среды — вода, воздух, пищевые продукты, почва и т. д., которые называются факторами передачи инфекции. Пути передачи возбудителей инфекционных болезней чрезвычайно разнообразны. Они могут быть объединены в зависимости от механизма и путей передачи инфекции в пять групп.
1. Контактный путь передачи (через наружный покров) возможен в тех случаях, когда возбудители болезни передаются через соприкосновение больного или его выделений со здоровым человеком. Различают прямой контакт, т. е. такой, при котором возбудитель передается при непосредственном соприкосновении источника инфекции со здоровым организмом (укус или ослюнение человека бешеным животным, передача венерических болезней половым путем и-т. д.), и непрямой контакт, при котором инфекция передается через предметы домашнего и производственного обихода (например, человек может заразиться сибирской язвой через меховой воротник или другие меховые и кожаные изделия, загрязненные бактериями сибирской язвы).
2. Пищевой путь передачи инфекционных болезней является одним из наиболее частых. Этим путем передаются как возбудители бактериальных инфекционных болезней (брюшной тиф, паратифы, холера, дизентерия, бруцеллез и др.), так и некоторых вирусных заболеваний (болезнь Боткина, полиомиелит, болезнь Борнхольма). При этом возбудители болезней могут попасть на пищевые продукты различными путями. Заражение может произойти через инфицированные продукты животных (молоко и мясо бруцеллезных животных, мясо животных или утиные яйца, содержащие сальмонеллезные бактерии и т. д.). Возбудители болезней могут попасть на туши животных при разделке их на загрязненных бактериями столах, при неправильном хранении и транспортировке и т. д. При этом надо помнить, что пищевые продукты могут не только сохранять микробов, но и служить питательной средой для размножения и накопления микроорганизмов (молоко, мясные и рыбные продукты, консервы, различные кремы). Определенная роль в распространении кишечных инфекционных болезней принадлежит мухам. Садясь на грязные подкладные судна, различные нечистоты, мухи загрязняют лапки и всасывают в кишечную трубку болезнетворные бактерии, а затем переносят и выделяют их на пищевые продукты и посуду. Микробы на поверхности тела мухи и в кишечнике остаются жизнеспособными в течение 2—3 дней. При употреблении загрязненных продуктов и пользовании загрязненной посудой происходит заражение. Поэтому уничтожение мух является не только общегигиеническим мероприятием, но и преследует цель профилактики кишечных инфекционных болезней. Наличие мух в инфекционной больнице или отделении недопустимо.
3. Водный путь передачи инфекционных болезней. Через загрязненную фекалиями воду могут передаваться холера, брюшной тиф и паратифы, дизентерия, туляремия, бруцеллез, лептоспирозы и т. д. Передача возбудителей при этом происходит как при питье зараженной воды, так и при обмывании продуктов, а также при купании в ней.
4. Передача через воздух происходит при инфекционных болезнях, локализующихся преимущественно в дыхательных путях: корь, коклюш, эпидемический менингит, грипп, натуральная оспа, легочная форма чумы, дифтерия, скарлатина и т. д. Большинство из них переносится с капельками слизи — капельная инфекция. Передающиеся таким путем возбудители обычно малоустойчивы во внешней среде и быстро в ней гибнут. Некоторые микробы могут также передаваться с частицами пыли — пылевая инфекция.
5. Возбудители болезней могут переноситься летающими насекомыми-передатчиками; это так называемый трансмиссивный путь. В одних случаях насекомые могут быть только простыми механическими переносчиками микробов. В их организме не происходит развития и размножения возбудителей. К ним относятся мухи, переносящие возбудителей кишечных болезней на пищевые продукты. В других случаях в организме насекомых происходит развитие или размножение и накопление возбудителей (вошь — при сыпном и возвратном тифах, блоха — при чуме, комар—при малярии). В таких случаях насекомые являются промежуточными хозяевами, а основными резервуарами, т. е. источниками инфекции, служат животные или больной человек. Наконец, возбудитель может длительно сохраняться в организме насекомых, передаваясь зародышевым путем через откладываемые яйца (трансовариально). Так передается от одного поколения клещей следующему вирус таежного энцефалита.
Классификация инфекций.
Возбудители инфекционных болезней, как мы видели выше, передаются от больных здоровым различными путями, т. е. для каждой инфекции характерен определенный механизм передачи. Механизм передачи инфекции и положен Л. В. Громашевским в основу классификации инфекционных болезней. По классификации Л. В. Громашевского инфекционные болезни делятся на четыре группы.
1. Кишечные инфекции. Основным источником инфекции являются больной человек или бактерионоситель, выделяющие с испражнениями огромные количества возбудителей. При некоторых кишечных инфекционных заболеваниях возможно также выделение возбудителя с рвотными массами (холера), с мочой (брюшной тиф). Заразное начало проникает в организм через рот вместе с пищей или питьевой водой, загрязненными во внешней среде теми или иными способами. К кишечным инфекционным болезням относятся брюшной тиф, паратифы А и В, дизентерия, амебиаз, токсикоинфекции, холера, болезнь Боткина, полиомиелит и др.
2. Инфекции дыхательных путей. Источником инфекции является больной человек или бактерионоситель. Воспалительный процесс на слизистых оболочках верхних дыхательных путей вызывает кашель и чиханье, что обусловливает массовое выделение заразного начала с капельками слизи в окружающий воздух. Возбудитель проникает в организм здорового человека при вдыхании воздуха, содержащего зараженные капельки. К инфекциям дыхательных путей относятся грипп, инфекционный мононуклеоз, натуральная оспа, эпидемический менингит и большинство детских инфекций.
3. Кровяные инфекции. Возбудители этой группы болезней имеют основную локализацию в крови и лимфе. Инфекция из крови больного может попасть в кровь здорового лишь при помощи кровососущих переносчиков. Человек, больной инфекцией данной группы, для окружающих при отсутствии переносчика практически не опасен. Исключением является чума (легочная форма), высокозаразная для окружающих. К группе кровяных инфекций относятся сыпной и возвратный тифы, клещевой риккетсиоз, сезонные энцефалиты, малярия, лейшманиозы и другие болезни.
4. Инфекции наружных покровов. Заразное начало обычно проникает через поврежденные наружные покровы. К ним относятся венерические болезни, передающиеся половым путем; бешенство и содоку, заражение которыми происходит при укусе больными животными; столбняк, возбудитель которого проникает в организм раневым путем; сибирская язва, передающаяся прямым контактом от животных или через загрязненные спорами предметы обихода; сап и ящур, при которых заражение происходит через слизистые оболочки, и др.
Дата добавления: 2018-04-15 ; просмотров: 346 ; ЗАКАЗАТЬ РАБОТУ
