Анализы при геморрагическом васкулите
Содержание:
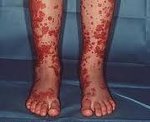
Геморрагический васкулит — системное асептическое воспаление сосудов микроциркуляторного русла с преимущественным поражением кожи, суставов, желудочно-кишечного тракта и почечных клубочков. Протекает с явлениями геморрагической или уртикарной сыпи, артралгиями, абдоминальным болевым синдромом, гематурией и почечной недостаточностью. Диагностика основана на клинических симптомах, лабораторных данных (анализ крови, мочи, коагулограмма), исследовании органов ЖКТ и почек. Основой лечения васкулита является терапия антикоагулянтами, ангиагрегантами. В тяжелых случаях применяется экстракорпоральная гемокоррекция, глюкокортикоидная терапия, противовоспалительное, цитостатическое лечение.
МКБ-10
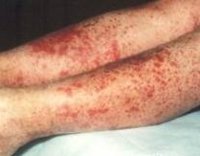
Общие сведения
Геморрагический васкулит (ГВ, болезнь Шенлейн-Геноха, аллергическая пурпура, капилляротоксикоз) относится к наиболее распространенным на сегодняшний день геморрагическим заболеваниям. По сути своей он является аллергическим васкулитом поверхностного характера с поражением мелких артериол, венул, а также капилляров. В Международной классификации болезней (МКБ) заболевание имеет название "аллергическая пурпура". Болезнь Шенлейн-Геноха встречается в основном в детском возрасте — от 5 до 14 лет. Средняя распространенность среди детей этого возраста составляет 23-25 случая на 10 тыс. Наиболее подвержены заболеванию лица в возрасте 7-12 лет. У детей до 3 лет известны лишь отдельные случаи возникновения пурпуры.

Причины
Этиологические аспекты изучены не до конца, известно лишь, что в большинстве случаев патология носит инфекционно-аллергическую природу. Существует сезонная зависимость ‒ наибольшая заболеваемость регистрируется в сырое и холодное время года. Многолетние наблюдения позволили выявить общие триггерные факторы, предшествующие развитию клинических проявлений. К их числу относят:
- Инфекционные заболевания. У большинства заболевших манифестации васкулита предшествует острая инфекция дыхательных путей (трахеобронхит, тонзиллит, ринофарингит). Наиболее часто из смывов носоглотки удается выделить β-гемолитический стрептококк, золотистый стафилококк, кишечную палочку, аденовирус, ВПГ 1 и 2 типов. Меньшая часть больных детей инфицирована цитомегаловирусом, вирусом Эпштейна-Барр, хламидиями, микобактериями туберкулеза, вирусом гепатита В.
- Лекарственная терапия. В ревматологии имеются сообщения о развитии геморрагического васкулита на фоне использования фармакопрепаратов: антибиотиков (пенициллинов, макролидов), НПВС, антиаритмических средств (хинидин). Спровоцировать явления аллергической пурпуры может профилактическая вакцинация, проведенная сразу после перенесенной ОРВИ.
- Аллергическая отягощенность. В анамнезе пациентов с ГВ нередко имеются указания на наличие различных видов аллергии (медикаментозной, пищевой, холодовой). Больные часто страдают аллергическим дерматитом, поллинозом, аллергическим ринитом или проявлениями экссудативно-катарального диатеза.
- Другие эндогенные и внешние причины. В числе производящих факторов может выступать переохлаждение, избыточная инсоляция, укусы насекомых, травмы. У некоторых больных манифестация заболевания наступает на фоне беременности, сахарного диабета, злокачественных опухолей, цирроза печени.
Во многих наблюдениях причинный фактор, вызвавший возникновение васкулита, установить не удается. Ряд авторов высказывает предположение, что воздействие провоцирующих факторов приводит к развитию геморрагического васкулита лишь в тех случаях, когда оно осуществляется на фоне генетической предрасположенности организма к гиперергическим иммунным реакциям.
Патогенез
В основе механизма развития геморрагического васкулита лежит образование иммунных комплексов и повышение активности белков системы комплемента. Циркулируя в крови, они откладываются на внутренней поверхности стенки мелких сосудов (венул, артериол, капилляров), вызывая ее повреждение с возникновением асептического воспалительного процесса. Воспаление сосудистой стенки в свою очередь приводит к повышению ее проницаемости, отложению в просвете сосуда фибрина и тромботических масс, что обуславливает основные клинические признаки заболевания — кожно-геморрагический синдром и микротромбирование сосудистого русла с поражением ЖКТ, почек, суставов.
Классификация
В клиническом течении капилляротоксикоза различают острую фазу (начальный период или обострение) и фазу стихания (улучшение). По преобладающим симптомам заболевание классифицируют на следующие клинические формы: простую, ревматоидную (суставную), абдоминальную и молниеносную. В соответствии с характером течения различают острый (до 2-х мес.), затяжной (до полугода) и хронический ГВ. По тяжести клинических проявлений выделяют васкулит:
- Легкой степени. Отмечается удовлетворительное состояние пациентов и необильный характер сыпи, артралгии.
- Средней степени. Состояние больного средней тяжести, высыпания обильные, артралгии сопровождаются изменениями в суставах по типу артрита, отмечаются периодические боли в животе и микрогематурия.
- Тяжелой степени. Имеет место тяжелое состояние больного, сливные обильные высыпания с некротическими участками, ангионевротические отеки, нефротический синдром, наблюдается макрогематурия и желудочно-кишечные кровотечения, возможно развитие острой почечной недостаточности.
Симптомы
Для клиники аллергической пурпуры типично острое начало с повышением температуры до субфебрильных или фебрильных цифр. Однако возможно отсутствие подъема температуры. Кожный синдром отмечается в самом дебюте заболевания и наблюдается у всех больных. Он характеризуются диффузными пятнисто-папулезными геморрагическими элементами различной величины (чаще мелкими), не исчезающими при надавливании. В некоторых случаях наблюдается уртикарная сыпь. Высыпания обычно располагаются симметрично на коже голеней, бедер и ягодиц, в области крупных суставов, реже — на коже рук и туловища. Обильность высыпаний часто коррелирует с тяжестью васкулита. При наиболее тяжелом его течении в центре некоторых элементов сыпи развивается некроз и образуется язва. Разрешение сыпи заканчивается длительно сохраняющейся гиперпигментацией. При хроническом течении ГВ с частыми рецидивами на коже после исчезновения сыпи возникает шелушение.
Суставной синдром развивается у 70% пациентов. Поражения суставов могут носить кратковременный характер в виде легкой артралгии или сохраняться в течение нескольких дней с выраженным болевым синдромом, сопровождающимся другими симптомами артрита (покраснение, отечность) и приводящим к ограничению движений в суставе. Типичным является летучий характер поражения с вовлечением преимущественно крупных суставов, чаще коленных и голеностопных. Суставной синдром может появиться в начальном периоде васкулита или возникнуть позже. Зачастую он имеет преходящий характер и никогда не приводит к стойкой деформации суставов. Абдоминальный синдром может предшествовать кожно-суставным проявлениям или сопутствовать им. Он проявляется болями в животе различной интенсивности — от умеренных до приступообразных по типу кишечной колики. Пациенты часто не могут указать точную локализацию боли, жалуются на нарушения стула, тошноту и рвоту. Абдоминалгии могут появляться несколько раз в течение суток и проходят самопроизвольно или в первые несколько дней лечения.
Почечный синдром возникает у 25-30% пациентов и проявляется признаками хронического или острого гломерулонефрита с различной степенью гематурии. У ряда больных возникает нефротический симптомокомплекс. Поражение других органов при геморрагическом васкулите происходит довольно редко. Это может быть геморрагическая пневмония в виде кашля с прожилками крови в мокроте и одышки, кровоизлияния в эндокард, геморрагический перикардит, миокардит. Поражение сосудов головного мозга проявляется головокружением, раздражительностью, головной болью, эпиприступами и может вызвать развитие геморрагического менингита.
Осложнения
Поражение почек является самым стойким синдромом геморрагического васкулита, может осложняться злокачественным гломерулонефритом и хронической почечной недостаточностью. В тяжелых случаях аллергической пурпуры возникают желудочно-кишечные кровотечения, сопровождающиеся кровавой рвотой и присутствием крови в каловых массах, легочные кровотечения, кровоизлияния в вещество головного мозга (геморрагический инсульт). Массивные кровопотери могут привести к коллапсу и анемической коме. Осложнения абдоминального синдрома встречаются реже и представлены инвагинацией кишечника, перитонитом, тромбозом брыжеечных сосудов, некрозом части тонкого кишечника. Наибольшая частота летальных исходов регистрируется при молниеносной форме ГВ.
Диагностика
Проводя диагностику, ревматолог учитывает возраст пациента, изучает этиофакторы, сопоставляет клинические и лабораторные данные, исключает другие заболевания. При развитии почечного синдрома пациенту необходима консультация нефролога, при наличии абдоминальных болей — консультация гастроэнтеролога и хирурга. Диагностическая панель включает:
- Гематологические тесты. В общем анализе крови, как правило, отмечаются неспецифические признаки умеренного воспаления (лейкоцитоз и небольшое повышение СОЭ), увеличение количества тромбоцитов и эозинофилов. Биохимический анализ крови показывает увеличение иммуноглобулина А и СРБ. Большое диагностическое значение имеют результаты коагулограммы. Отсутствие в ней данных за нарушение свертывания при наличии клинических признаков геморрагического синдрома свидетельствует в пользу ГВ.
- Анализы мочи и кала. В анализе мочи выявляется гематурия, протеинурия, цилиндрурия. Пациентам с почечным синдромом показан мониторинг изменений в анализе мочи, проведение биохимии мочи, пробы Зимницкого, Нечипоренко. Для диагностики скрытого ЖКТ-кровотечения производят анализ кала на скрытую кровь.
- Инструментальную диагностику. С целью оценки состояния органов-мишеней выполняется УЗИ почек, УЗДГ почечных сосудов. Для исключения органических причин кровотечения из пищеварительного тракта и бронхов целесообразно проведение УЗИ брюшной полости, гастроскопии, бронхоскопии.
- Биопсию с гистологией. В тяжелых диагностических случаях показана биопсия кожи или почек. Гистологическое исследование биоптата выявляет характерные изменения: отложения иммуноглобулина А и ЦИК на эндотелии и в толще сосудистой стенки венул, артериол и капилляров; образование микротромбов; выход элементов крови за пределы сосуда.
Абдоминальную форму геморрагического васкулита следует дифференцировать от других причин, обуславливающих появление симптомов «острого живота»: аппендицита, пенетрации язвы желудка, острого холецистита, панкреатита, перфорации кишечника при язвенном колите др. Также необходимо исключить тромбоцитопеническую пурпуру, геморрагический синдром при инфекционных заболеваниях (геморрагических лихорадках, гриппе), лейкоз, ревматоидный артрит, болезнь Стилла, острый гломерулонефрит, системные васкулиты.
Лечение
В острой фазе геморрагического васкулита пациентам необходимо соблюдать постельный режим и гипоаллергенную диету, ограничить употребление жидкости и соли, исключить прием антибиотиков и других медикаментов, которые могут усиливать сенсибилизацию организма. Основные направления терапии зависят от клинических проявлений, поэтому их целесообразно рассматривать посиндромно:
- При любых синдромах. Основу базисной терапии при всех формах ГВ составляет назначение дезагрегантов (дипиридамола, пентоксифиллина) и активаторов фибринолиза (никотиновой кислоты). Препараты этих групп препятствуют агрегации тромбоцитов, улучшают микроциркуляцию и внутритканевую перфузию. Часто в базисную схему включают гепарин и другие антикоагулянты.
- При кожном синдроме. Терапия предполагает применение сульфасалазина, колхицина. Использование преднизолона до сих пор является спорным вопросом среди врачей. Возможно его назначение в тяжелых случаях ГВ. При отсутствии эффекта от терапии кортикостероидами препаратами запаса являются цитостатики.
- При суставном синдроме. Выраженные артралгии купируются проведением противовоспалительной терапии (индометацин, ибупрофен). Дополнительно могут назначаться производные аминохинолина (хлорохин).
- При почечном синдроме. Назначаются высокие дозы глюкокортикоидов, цитостатиков. Возможно использование иАПФ, антагонистов рецепторов ангиотензина II, введение нормального человеческого иммуноглобулина, проведение электрофореза с никотиновой кислотой и гепарином на область почек. В терминальной стадии ХПН требуется гемодиализ или трансплантация почки.
- При абдоминальном синдроме. Интенсивный болевой синдром служит показанием к внутривенному введению преднизолона, реополиглюкина, кристаллоидов. При развитии хирургических осложнений (перфорация, инвагинация кишки) применяется хирургическая тактика.
Тяжелое течение заболевания является показанием для проведения экстракорпоральной гемокоррекции (гемосорбция, иммуносорбция, плазмаферез). Многие авторы отмечают неэффективность антигистаминных препаратов в лечении ГВ. Однако их применение может быть оправдано у пациентов с аллергическим анамнезом. При связи заболевания с пищевой аллергией и наличием абдоминального синдрома дополнительно назначаются энтеросорбенты.
Прогноз и профилктика
Легкие формы геморрагического васкулита склонны к самопроизвольному излечению после первой же атаки заболевания – их прогноз благоприятен. При молниеносной форме смерть пациентов может произойти в первые несколько суток от начала заболевания. Чаще всего это связано с поражением сосудов ЦНС и возникновением внутримозгового кровоизлияния. Другой причиной летального исхода может стать тяжелый почечный синдром, приводящий к развитию уремии. В целях профилактики аллергического васкулита рекомендуется санация хронических инфекционных очагов ЛОР органов, дегельминтизация при глистных инвазиях, исключение контакта с известными аллергенами и бесконтрольного приема медикаментов.
Чего ожидать пациенту
При обнаружении первых симптомов заболевания (повышенная температура, слабость, аллергические высыпания, ломота в суставах) необходимо обратиться к терапевту. Поскольку сам пациент не может с полной уверенностью знать, что это — простуда, аллергия или более серьезное заболевание, лучше доверить диагностику специалисту. Врач даст назначение на общие анализы мочи и крови, по результатам которых сможет сделать предварительное заключение о васкулите.
После постановки первичного диагноза терапевт отправит пациента к ревматологу, который и занимается лечением любых васкулитов. Однако заболевание может поражать не только кровеносную систему, поэтому нужно приготовиться к тому, что потребуется множество анализов для выявления осложнений патологии. Это может быть суставный, абдоминальный, легочный, печеночный и другие синдромы, которые тоже потребуется лечить.

Лабораторные анализы
Первоначальную клиническую картину создают именно лабораторные анализы, то есть биохимические и биологические исследования тканей или жидкостей организма. Обычно такую диагностику можно пройти и в городских поликлиниках, и в частных, разница будет лишь в том, что в первом случае процедуры бесплатные.
Анализы крови
В первую очередь врач назначает пациенту общий (клинический) анализ крови, который обязателен при любом васкулите. Забор производят из пальца в утреннее время, при этом пациенту запрещается употреблять любую пищу до сдачи анализа. Общий анализ крови позволяет определить ее реакцию на те или иные изменения в организме, поэтому можно узнать не только диагноз, но и причину развития болезни.
Очень редко по назначению врача для общего анализа забор крови производится из вены.
Клиническое исследование отображает результаты по следующим параметрам:
- гемоглобин;
- количество эритроцитов;
- количество лейкоцитов;
- гематокрит (соотношение объема плазмы и клеточных элементов крови);
- средний объем эритроцита;
- лейкоцитарная формула;
- количество тромбоцитов;
- скорость оседания эритроцитов (СОЭ).
Поскольку васкулиты – это воспалительные заболевания, в общем анализе крови будут присутствовать признаки воспаления. Скорость оседания эритроцитов будет повышена (у мужчин более 10, а у женщин более 15 мм/ч), количество лейкоцитов тоже будет увеличено. Также может наблюдаться сдвиг лейкоцитарной формулы влево. При этом количество тромбоцитов должно быть в норме, это позволяет исключить заболевания, связанные с понижением свертываемости крови.
Помимо клинического, при подозрении на васкулит проводится биохимический анализ крови. При этом необходимый материал забирается из вены, преимущественно локтевой или лучевой. В течение двух суток перед сдачей анализа пациенту нельзя употреблять алкоголь и жирную пищу, а за 8 часов до забора крови нужно совсем отказаться от еды. Непосредственно накануне анализа рекомендуется избегать физических нагрузок.
Биохимическое исследование позволяет выявлять более 20 характеристик крови, но при диагностике васкулитов врач обращает внимание только на два критерия. Во-первых, на заболевание указывает увеличение количества иммунных белков – иммуноглобулинов. Во-вторых, повышается уровень содержания белка, отвечающего за свертываемость крови – фибриногена (более 4 г/л). Если васкулит распространился на почки, в крови будет повышен уровень креатинина (более 120 мкмль/л) и мочевины (более 7,2 ммоль/л).
Поскольку васкулит – это группа аутоиммунных заболеваний, то необходимо провести иммунологические исследования, выявляющие наличие в крови антител и иммунных комплексов. Забор исследуемого материала в этом случае проводится из вены, как и в случаях с другими анализами, натощак.
В первую очередь среди всех показателей иммунологического исследования лечащий врач обращает внимание на уровень иммуноглобулина А, который составляет 15% от всех иммуноглобулинов сыворотки крови. Если уровень этого белка выше 4,5 г/л может говорить как о васкулите в целом, так и о поражении печение в частности.
Кроме этого, при васкулите увеличивается титр Антистрептолизина-О – маркера наличия стрептококковой инфекции. Этот показатель может указать на причину возникновения заболевания, поскольку оно не редко является следствием инфекционных патологий, в частности, ангины. Для васкулитов характерно содержание в крови более 200 Ед/мл Антистрептолизина-О.
Также иммунологическое исследование позволяет выявить воспалительный процесс на основании повышенного уровня циркулирующих иммунных комплексов. Еще одним показателем патологических изменений является снижение уровня Т-лимфоцитов, указывающее на гиперактивность иммунной системы.
Исследование мочи
В числе первых анализов при диагностике васкулитов назначают общее исследование мочи. При этом определяются как качественные (цвет, прозрачность, запах), так и количественные (уровень содержания составляющих) характеристики. Накануне сдачи анализа не рекомендуется употреблять морковь, свеклу, чернику, цитрусовые, острую и соленую пищу. Моча собирается в контейнер утром натощак.
Признаком воспалительного процесса может служить микрогематурия, то есть содержание в моче кровяных примесей, которые обнаруживаются только при микроскопическом исследовании. Помимо этого, о патологических изменениях может говорить протеинурия – уровень белка в моче более 0,033 г/л. Еще одним признаком является цилиндрурия – присутствие в моче «слепков» из свернувшегося белка, клеток крови или других элементов. Другие изменения в составе мочи наблюдаются только в случае вторичного поражения почек.
Биохимический анализ мочи при некоторых формах васкулитов бесполезен, чаще всего он назначается при подозрении на осложнения в области почек. При этом исследуется суточное количество мочи, содержание в ней калия, натрия, хлора, кальция, белка, мочевины и других составляющих.
Биопсия кровеносных сосудов
Наиболее информативным методом лабораторной диагностики при воспалении кровеносных сосудов является биопсия. Этот анализ предполагает забор небольшого количества исследуемой ткани для последующего исследования при помощи микроскопа. Несмотря на то, что биопсия дает точные результаты, ее используют не всегда, поскольку в некоторых случаях удается поставить точный диагноз на основании исследований крови и мочи.
Помимо кровеносных сосудов, врач может назначить биопсию любого пораженного органа или даже мышечной ткани. Если на исследование берется участок кожи, он срезается специальной острой бритвой, реже используется игла. Для взятия материала внутренних органов требуется введение к ним иглы. В любом случае для пациента процесс практически безболезненный.
Аллергологические тесты
Если у лечащего врача есть подозрение на аллергическую природу возникновения васкулита, то пациенту назначаются аллергологические анализы для выявления возбудителя заболевания. При этом накануне проведения тестов желательно отказаться от приема антигистаминных веществ, поскольку они могут исказить окончательную картину. Если аллергия находится в стадии обострения, нужно подождать, пока она не перейдет на этап ремиссии.
Тесты являются безболезненными и бескровными. На кожу пациента в определенной последовательности наносят растворы распространенных аллергенов, причем за один раз можно наносить не более 15 проб. Если на обработанном участке появилось покраснение, зуд или сыпь, нанесенное вещество определяется для человека, как аллерген. На некоторые вещества организм реагирует в течение 20 минут, на другие – в течение нескольких часов, на третьи – в течение нескольких дней.
Инструментальные анализы
Помимо лабораторных методов диагностики, для изучения клинической картины различных форм васкулитов могут применяться аппаратные исследования. Они позволяют дополнить историю болезни пациента, достоверно определить причины возникновения патологии, а также наличие или отсутствие осложнений.
Ультразвуковое исследование (УЗИ)
УЗИ – это абсолютно безопасный и безболезненный метод, который позволяет специалисту в режиме реального времени получить изображение исследуемого органа. В большинстве случаев при васкулитах проводят УЗИ брюшной полости для выявления изменений структуры живота. Также может проводиться обследование печени и почек, если у врача есть подозрение на их вторичное поражение. Непосредственно кровеносные сосуды можно рассмотреть в ходе ультразвукового исследования со специальным датчиком допплера.
ЭКГ и эхокардиография
Электрокардиограмма (ЭКГ) проводится для выявления патологических изменений в работе сердца, которые могут быть вызваны воспалением кровеносных сосудов и нарушением кровотока. Эхокардиография (УЗИ сердца) работает на основе звуковых волн, она позволяет выявлять структурные изменения элементов сердца, особенности его работы, наличие или отсутствие тромбов и рубцов, а также состояние отделов. Эти два метода дополняют друг друга и позволяют кардиологу получить полную картину работы сердца.
Компьютерная томография (КТ)
КТ – это своеобразное объединение методов рентгена и томографии, которое позволяет получить полную картину о состоянии внутренних органов, не повреждая целостность тканей. Это информативный метод, который позволяет получить информацию о любом элементе организма, который может быть поврежден васкулитом, однако КТ назначается только в сложных случаях. Чаще всего выявить патологические изменения, вызванные воспалением кровеносных сосудов, можно с помощью более простых анализов.
При подозрении на поражение центральной нервной системы КТ заменяется на МРТ головного мозга.
h3>Рентгенография с контрастом и без
Васкулит может быть осложнен легочным синдромом или изменениями в работе сердца, поэтому при соответствующих жалобах пациента лечащий врач может назначить рентген грудного отдела. С помощью этого анализа можно увидеть нарушения в работе легких, сердца и кровеносных сосудов, например, аорты. Для получения более четкого изображения перед осуществлением рентген-снимка пациенту могут ввести контрастирующее вещество.
Ангиография (ангиограмма)
Под ангиографией понимают изучение кровотока по сосудам с предварительным внутривенным введением контрастирующего вещества. Само исследование проводится при помощи рентгеновских лучей. При этом делается несколько снимков через определенные промежутки времени, что позволяет более подробно изучить особенности кровеносной сети. Ангиограмма может показать сужение или расширение просвета сосудов, отек, закупорку и другие изменения.
Причины васкулита
Анализы при васкулите стоят в основе диагностических мер, так как в первую очередь, болезнь сказывается на состоянии крови и сосудов. Любой из видов или подвидов васкулита: геморрагический, системный или аллергический, может долгое время иметь скрытое течение и не обнаруживать себя симптомами, вплоть до необратимости процесса.
Локализацию поражения можно обнаружить в нескольких органах сразу, или только в одном — на ход лечения это не влияет, а вот разновидность васкулита надо определить сразу. В зависимости от данных, видимых из анализов, болезни присваивается степень тяжести.
В течение развития заболевания, проявляется его форма, которая бывает первичной, либо вторичной. В первом варианте, патология развивается вне провокации со стороны внешних факторов и подразумевает наследственную отягощенность. От родителя, больного васкулитом, процент риска рождение ребенка с похожим диагнозом не слишком велик. Но совокупность обстоятельств — перенесенных болезней, прогрессирующих аллергий, плохих жизненных условий — проецирует сигнал на генетическом уровне и заболевание активируется.
Найти причину для вторичной формы васкулита сложнее, ведь этиология процесса берет начало, откуда угодно:
- Острая бактериальная или грибковая инфекция в анамнезе: герпес, гепатит, туберкулез, сифилис;
- Сердечно-сосудистые заболевание;
- Аутоиммунное заболевание;
- Бронхиальные заболевания, астмы;
- Аллергии: на чистящие-моющие средства, на корма для животных, шерсть, пыль.
Опасность заболеть, существует одинаково, как для женщин, так и для мужчин, однако детство является своеобразным «проявителем» нескольких видов данной патологии.
Выявление болезни на ранних стадиях, особенно в детстве, когда у организма ослаблена сопротивляемость, помогает предотвратить очаговое повреждение пораженного органа и не допустить до распространения симптоматической клиники.
Поводом для прохождения обследования, бывает обнаруженная у себя или у ребенка сыпь, располагающаяся на коже пятнами с четкими границами. Обращение к врачу нельзя откладывать, так как процесс развития болезни происходит стремительно.
Виды васкулита и симптоматика
Разделение васкулитов в классификационной таблице, обусловлено степенью поражения тела, внутренних органов, очагом возникновения и тяжестью состояния больного.
За признаки болезни считаются проявления наружного характера, ухудшение общего состояния здоровья и показатели лабораторных исследований:
- Сыпь различных оттенков — от темно-красного, до бледно-розовых цветов, сливающаяся в пятнистый рисунок;
- Слабость и потеря работоспособности;
- Боль в суставах, напоминающая ревматоидные заболевания;
- Нестабильная температура тела;
- Повышенное содержание лейкоцитов и СОЭ в крови.
Аллергический васкулит
Данный вид считается самым распространенным. Диагноз устанавливается после подтверждения отложения иммунных комплексов на внутренней стенке сосудов. На фоне обычной формы аллергического подвида заболевания, иногда развивается лейкоцитокластический васкулит, повреждающий небольшие артерии и вены. Воспаление, охватывающее сосуды, постепенно приводит к отмиранию тканей. Иногда процесс некроза сопровождается развитием системной красной волчанки.
Причиной аллергического вида, выступает реакция на продукты питания, химические средства, динамическое разрастание опухолей.
Уртикарный васкулит
Поражение мелких сосудов и капилляров в кожном покрове, называется уртикальным васкулитом. Происхождение его обусловлено реакцией на какой-либо аллерген, на передозировку или непереносимость лекарственного препарата, на перенесенное инфекционное (вирусное) заболевание.
Сыпь уртикарного характера выражена пузырьковой россыпью. Созревая, пузыри вскрываются, оставляя после себя геморрагии. Кроме того, в развитии уртикарного васкулита, существует скрытый процесс, отзывающийся на функциональности внутренних органов. Страдают: желудочно-кишечный тракт, ЦНС (центральная нервная система), реже — слизистая зрительных органов.
В определении данного подвида заболевания, лабораторного или аппаратного обследования недостаточно, так как для демонстрации динамики процесса требуется сравнение полученных значений.
Дифференциальная диагностика отвечает на большинство вопросов, и точнее установить стадию васкулита и дальнейший прогноз.
Геморрагический васкулит
В медицинских источниках встречаются два названия, обозначающих один и тот же тип васкулита: Геморрагическая пурпура, либо васкулит Шенлейна-Геноха. Как и в предыдущем пояснении, геморрагический вид отличает воспалительный охват капиллярной сетки эпидермиса и других сосудов самого мелкого порядка. Происхождение болезни неясно, но известно, что проявляется такая патология у несовершеннолетних, чаще младшего школьного или садовского возраста.
Высыпания при васкулите этого типа имеют вид мелких, плотно сбитых кровоподтеков, располагающихся но нижних конечностях в строгой симметрии. Иногда зону поражения обнаруживают на животе и ягодицах. При правильном лечении высыпания уходят, оставляя после себя темную пигментацию.
Узелковый периартериит (болезнь Такаясу)
Васкулит Такаясу, относящийся к системному виду заболевания, мелкие сосуды не затрагивает, а поражает главные, жизненно значимые артерии. В группу риска входят внешне здоровые, но имеющие наследственную предрасположенность люди возрастного предела 30-40 лет. Препятствующее свободному движению крови воспаление, сказывается в первую очередь, на руках — в них проявляется слабость; возможно ослабление чувствительности пальцев, болезненный бледный цвет и холодная кожа ладоней.
В отличие от предыдущих разновидностей этой болезни, взрослые пациенты не замечают у себя никаких признаков кожного поражения, но нередко обращаются в клиники с жалобами на устойчивые головные боли, рассеянность и даже потери сознания. Отсутствие достаточного снабжения кислородом, сказывается при узелковом васкулите глубокими нарушениями работы головного мозга, почек, легких и глаз.
Гранулематоз Вегенера
Гранулематозный васкулит, или иначе — болезнь Вегенера, сказывается на артериях малозначительного и среднего по значению порядка, снабжающих кровью почечную и дыхательную системы. Процесс выражен результатом реакции между белками-антителами с нейтрофильными лейкоцитами, при этом повреждения охватывают область гортани и носовые пазухи. На следующем уровне, заболевание постепенно обволакивает легкие и в заключительной фазе процесса поражает почки.
Диагностика васкулита
Клиническая картина васкулитов становится ясна уже после получения первых результатов анализов крови и мочи. Методы забора крови не отличаются спецификой, так же, как и сбор утренней урины не требует никакой предварительной подготовки.
Анализы крови
Анализы крови, требующиеся для подтверждения диагноза, это:
- Общий анализ (из пальца, реже — из вены);
- Биохимический анализ (из лучевой или локтевой вены);
- Иммунологическое обследование крови (из вены).
Все три анализа требуют минимального соблюдения условий и производятся в утреннее время:
До момента забора крови пациенту не разрешено есть и пить жидкости, а также чистить зубы или принимать лекарства. Исходя из воспалительной этиологии патологии, в результатах анализов обязательно присутствуют: показатели повышенной скорости оседания эритроцитов (от 10 мм/ч у мужчин и от 15 мм/ч у женщин) и увеличение лейкоцитов.
- Биохимический анализ крови
Не рекомендуется за 24 часа перед тем, как сдавать кровь, пить спиртные напитки и принимать в пищу углеводистые, или жирные продукты. Перед сном, накануне сдачи крови, придется отказаться от позднего ужина и исключить физическое перенапряжение.
Факторы, на которых доктор акцентирует внимание при получении распечатки результатов, это количество иммуноглобулинов и уровень фибриногена в крови (от 4 г/л). В случае, если болезнь уже перешла на почки, уровень креатинина покажет критические значения от 120 мкмль/л.
Метод забора стандартный — на голодный желудок, соблюдения других условий не требуется.
Как и в предыдущем анализу, в первую очередь внимание врача обращается на значения иммуноглобулина, который однозначно укажет на васкулит при цифирных данных от 4, 5 г/л.
Исследование мочи
Сбор мочи производится на голодный желудок с утра. Процесс, оценивающийся лаборантами как воспалительный, выражен в следующих показателях:
- Элементы крови, содержащиеся в моче (выявляется путем микроскопического изучения);
- Превышение количества белка в моче, свыше 0, 033 г/л.
Профилактика
Профилактика васкулита, это прежде всего коррекция образа жизни, так как, исключая наследный фактор, происхождение болезни целиком подчинено спектру благоприятствующих условий, среди которых называют:
- Зависимость от алкоголя и курения;
- Сидячий, малоподвижный образа жизни;
- Привычка подолгу принимать горячие ванны;
- Постоянное пребывание в помещениях;
- Приверженность к тяжелой, жирной пище, фастфуду, либо необоснованные диеты.
Резюмируя
Возможно ли излечить васкулит, есть ли шанс, что болезнь не оставит следов на коже и не возвратиться рецидивом? Ответить на этот вопрос положительно можно, только если пациент своевременно попадет в руки хорошего специалиста и с самого начала неукоснительно соблюдает врачебные рекомендации.
Лечение патологии подразумевает направленное подавление симптоматики и не выражено конкретными методами, подходящими под все виды заболевания. Главная цель, которая ставится во главе терапии — устранить опасность для жизни человека путем купирования возможных осложнений.
