Болячки на ступнях ног фото
Содержание:
Трофические язвы нижних конечностей – это незаживающий дефект на покровах кожи на фоне воспалительного процесса или ряда заболеваний.
Подобная патология вызвана серьезным нарушением в системе кровообращения.
Дефект не только непригляден по внешнему виду, но и чреват серьезными осложнениями.
Требуется проведение комплексной терапии для облегчения состояния пациента. Почему возникает, каковы симптомы, как проводится диагностика и лечение стоит узнать более подробнее.
Причины образования
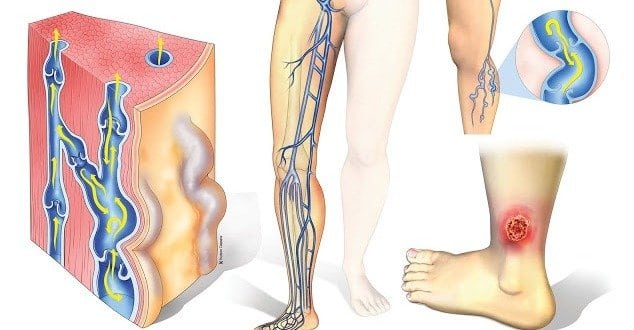
При язве наблюдается застой крови в области пятки или пальцев на ноге.
Причин, способных привести к нарушению оттока крови в нижних конечностях может быть множество. Это:
- ожоги;
- обморожения;
- сосудистые бляшки;
- ношение стесненной неудобной обуви;
- разрыв нервных стволов;
- варикозное расширение вен нижних конечностей;
- химический, физический, термический ожог;
- аллергическая реакция;
- лимфостаз вследствие механического трения подошвой ног.
Именно нехватка питания и подачи кислорода к нижним конечностям приводят к ухудшению притока крови, застойным явлениям, развитию воспалительного процесса и незаживающей ранки в виде язвочки, проникающей вглубь покровов кожи, затрагивающей кровеносную систему.
Трофическая язва, способная привести к видоизменению подкожной клетчатки и эпидермального слоя чаще диагностируется у людей пожилого возраста. Кроме того, спровоцировать может ряд заболеваний:
Язвой на ноге принято считать незаживающую, мокнущую ранку более 1,5 месяцев .
Заболевание может быть вторичным, на фоне имевшего место быть варикоза, тромбофлебита, сахарного диабета, атеросклероза сосудов нижних конечностей, гипертонии, тромбангиита, болезней почек, печени, сердца.
Как можно заразиться?
Трофическая язва развивается не только вследствие заболеваний, но и может быть диагностирована в случае инфицирования мягких тканей на ногах, когда причиной становится сибирская язва либо сифилис.
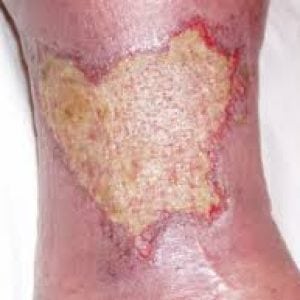
На фото ниже можно посмотреть, как выглядит трофическая язва нижних конечностей.
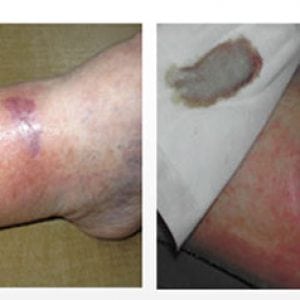
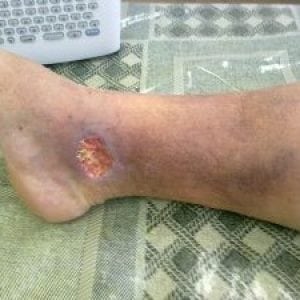
Сифилис передается контактно-бытовым путем. Инфицирование же стопы вполне возможно при несоблюдении простых условий гигиены, своевременной обработки ранки, пореза на подошве ноги.
Заражение может произойти у детей ещё при внутриутробном развитии, прохождении через родовые пути либо через грудное молоко матери. Сифилисом можно заразиться через кровь в процессе переливания.
Источником заражения сибирской язвой могут стать контакты с животными или употребление зараженного молока, мяса.
Примерно через 5-6 дней с момента на ноге появляются первые дегенеративные изменения на покровах кожи (в частности ноге) в вид небольшой эрозивной ранки с неровными краями.
Классификация
Трофической язвы присвоен классификатор, код по мкб-10, в частности КДЛ 98/4.
Под заболеванием подразумевается дефект на слизистой оболочке кожи с протеканием в острой или хронической форме. Рана постоянно сочится, не заживает, гноится.
Нарушается кровообращение в нижних конечностях.
Дефект на ноге провоцирует не только проникновение инфекции, но и проблемы с сосудами, появление атеросклеротических бляшек при поражении главной артерии или атеросклероза.
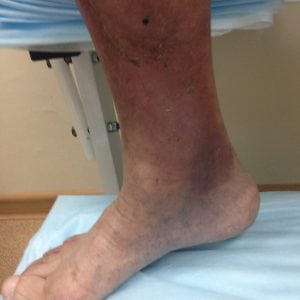
Как выглядит язва, начальные признаки
Первый струп на ноге или язва формируется быстро, всего за несколько часов. Ничего не препятствует, если нарушено кровоснабжение в суставах, снижен иммунитет.
Начальная стадия начинается с видоизменения покрова кожи.
Пораженный участок на подошве ( смотрите ниже фото как выглядит начальная стадия) или в части голени приобретает лаковый, блестящий оттенок. Далее появляется уплотнение, гиперпигментация.
- покраснение, отечность, опухание;
- чувство жжения и распирания;
- просачивание жидкости в виде капелек росы через лаковую кожу;
- появление белесых пятен на омертвевшем участке кожи;
- некроз тканей;
- формирование струпа, сочащегося даже от незначительного прикосновения;
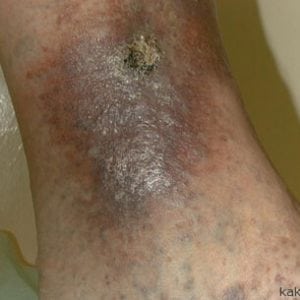
- приобретение вишневого оттенка и разрастание в размерах со временем.
Изначально язвочка не превышает 2-3 см. Если не начать лечение, то в случае присоединения инфекции начнется отходить гнойное содержимое с неприятным запахом.
По мере продолжительности воспалительного течения язвочка увеличится в размерах. Начальная стадия язвы сменится на более субъективные и отчётливо просматриваемые симптомы.
В результате нарушения кровообращения ноги отекают и опухают, становятся холодными на ощупь. Дополнительные симптомы:
- чувство жжения, жара, распирания;
- охватывание мышцы судорогами, особенно в ночные часы;
- появление гладкого, блестящего и горячего на ощупь пятна темно-фиолетового оттенка.
Постепенно трофическая язва на ноге будет увеличиваться в размерах и при присоединении инфекции воспалительный процесс в итоге приведет к заражению крови, сепсису и летального исхода. Это своего рода пролежень, способный возникнуть на пятке (подошве) ноги.
Зачастую первопричина: ношение узкой стесненной грубой обуви либо инфицирование при отсутствии личной гигиены. Спровоцировать изъявления на ноге может:
При появлении побелевшего пятна на коже врачи советуют не откладывать с обращением в клинику и прохождением полной диагностики.
Трофическая язва может быть вызвана самыми разными причинами. Только лечение на начальном этапе позволит уберечь от серьёзных осложнений и последствий вплоть до развития гангрены, некроза тканей при присоединении сепсиса.
Меры диагностики
Для подетального изучения состояния нижних конечностей и выявления первой причины, спровоцировавшей недуг, проводится комплексное исследование:
- визуальный осмотр места поражения;
- сбор анамнеза пациента;
- анализ крови на биохимию;
- УЗИ;
- МРТ;
- гистология;
- бактериология;
- цитология для подетального изучения не только места поражения фоне нарушенного кровообращения, но и близлежащих здоровых участков тканей для назначения адекватного систематического лечения.
Как проводится лечение?
Терапия длительная и комплексная. Самолечение исключено, поскольку часто при трофической язве выход один – операция. Если случай несложный и не запущенный, то вероятно врач примет решение о проведении медикаментозного лечебного курса.
Если предстоит операция, то подготовка заключается в:
- очищении раны антисептиками от омертвевших частиц, замедляющих заживления;
- назначении лекарств для улучшения трофики и микроциркуляции крови;
- инфракрасном излучении при выявлении патогенной микрофлоры в месте поражения;
- проведении озонотерапии, облучения лазером, вакуумной терапии для ускорения заживления, стимуляции роста и грануляции, улучшения трофики на ранней стадии язвенного процесса.
Больным показан постельный режим, поднятие больной ноги на возвышенность, чтобы кровь не застаивалась.
Медикаментозные препараты
Терапия направлена на устранение первопричины, приведшей к заболеванию. Назначаются:
- нестероидные средства (Диклофенак);
- антигистаминные препараты (Супрастин, Диазолин);
- антисептики (Фурацилин, Хлоргексидин) для местного воздействия;
- антиагреганты (Пентоксифиллин, Клопидогрел, Курантил, Кардиомагнил, Аспирин);
- регенерирующие мази и гели (Левомеколь, Солкосерил, Димексид);
- анестетики (Фурацилин, Хлоргексидин, отвар ромашки);
- мази для улучшения кровообращения (Венолайф, Рутозид);
- сенсибилизирующие средства (Тавегил);
- флеботоники (Антистакс, Детралекс);
- нпвс для снятия болезненного симптома и усиления регенерации тканей (Куриозин, Актовегин).
Обязательно больному необходимо пересмотреть образ жизни, рацион питания.
Даже в случае операции никак не обойтись без подготовительных процедур: ежедневной обработки мокнущей раны специальными гелями, антисептиками, составами для ускорения регенерации тканей (Тридерм, Солкосерил, Левомеколь, Диоксид).
Показано УВЧ-облучение, магнитотерапия, обработка мест поражения кислородом, азотом.
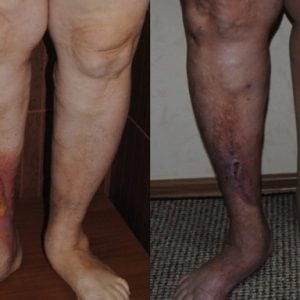
Хирургическое вмешательство
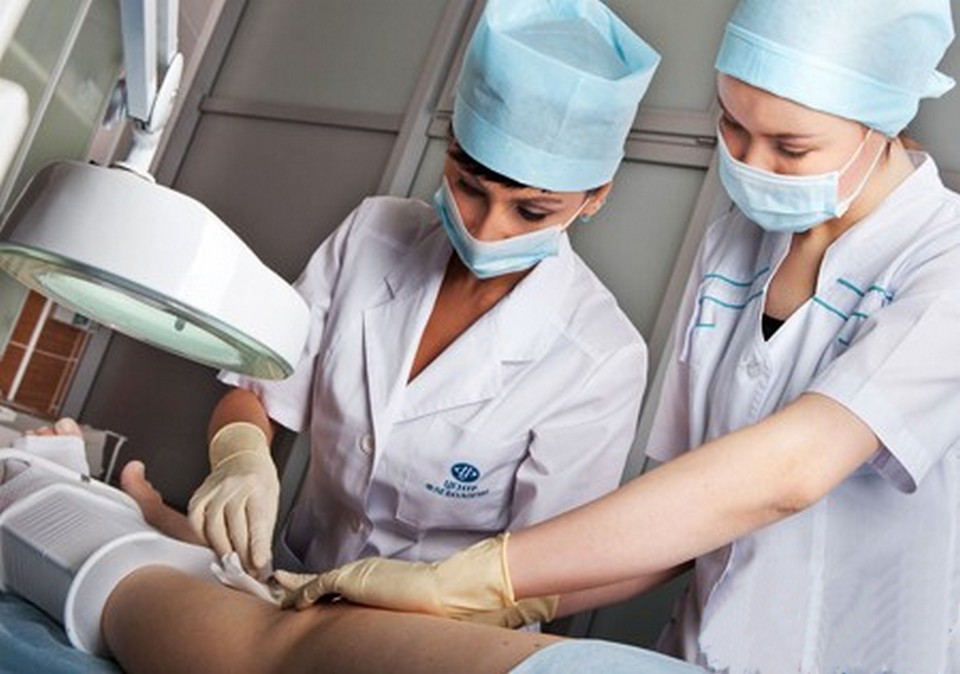
Если трофическая язва на ноге разрослась до большого размера, то медикаментозное лечение малоэффективно.
Оперативное вмешательство проводится путем иссечения отмерших тканей эпителия, удаления воспаленных некротизирующих тканей.
Сегодня у врачей практикуется кюретаж, вакуумирование язвенного дефекта на коже, вызванного гипертоническим или венозным застоем крови, также при невротической форме язвы.
Возможна пересадка кожи из части бедра, ягодицы. Необходимо возвратить пациента к нормальному уровню жизни.
Внимание! Трофическая язва имеет неясную этиологию и даже при незначительной незаживающей ране на ноге нельзя проводить лечение в домашних условиях. Народные средства не способны устранить нарушенное кровообращение в суставах.
Если трофические язвы на ногах небольшие, то можно с разрешения врача в домашних условиях использовать:
- мыльный раствор с целью очищения ранки от некроза, гнойничковых поражений;
- обработка раны антисептиками (Гепарин, Левомеколь), но под контролем врача. Повязки антисептические необходимо менять ежедневно (2-3 раза в день) во избежание инфицирования раны. Кроме того, для регенерации, стимуляции деления клеток и активизации процессов метаболизма помогут мази (Солкосерил, Аргосульфан).
Труды не должны пройти даром. Постепенно язвенный дефект начнет подсыхать, заживать. Главное, каждый день обрабатывать мазями, пока язвочка полностью не зарубцуется.
Возможные осложнения
Подошва ног – это место, которое если не обрабатывать систематически и регулярно, если появились трофические язвы на ногах, то проникновение микроорганизмов в покровы кожи быстро с кровотоком разнесется по всему организму. Это и вызовет серьезные осложнения:
Язва, подвергнутая токсическому поражению, начнет загнивать. Ткани распада, выделяя токсические продукты, быстро разойдутся по крови с лимфотоком и далее – по всему организму.
На фоне присоединения инфекции болезнь начнет прогрессировать, в итоге можно нажить онкологию, развитие опухоли.
В группу риска входят не только больные с сахарным диабетом, но и со слабым иммунитетом, вич-инфицированные, для которых даже незначительная язвочка на ноге становится смертельно опасной.
Профилактика – превыше всего. Важно:
- соблюдать диету;
- избегать травмирования кожи на ногах;
- носить удобную обувь;
- держать под контролем уровень глюкозы в крови во избежание развития диабетической язвы на стопе.
Трофическая язва давно известно людям, хотя лечение и профилактика остаются актуальными и по сей день.
Видеозаписи по теме

Появление зуда, сильного жжения в ногах может указывать на развитие дерматита нижних конечностей. Возникновение этой патологии приводит к дискомфорту, ограничениям в повседневной жизни. Кроме того, она может стать причиной серьёзных осложнений.
Что такое дерматит нижних конечностей у взрослых
Дерматит — заболевание кожи воспалительного характера, которое возникает в ответ на действие какого-либо раздражителя. Локализуется эта патология на самых различных участках, в том числе на коже ног.

Дерматит нижних конечностей — это воспаление кожи, спровоцированное разнообразными причинами
Воспалительная реакция на эпидермисе ног может быть спровоцирована различными причинами. Так, выделяют:
- Контактные дерматиты. Они возникают при непосредственном соприкосновении кожи и причинного фактора.
- Токсидермии. В этом случае раздражитель сначала попадает внутрь организма, а потом воздействует на кожу.
Синонимами дерматита могут быть:
При простом дерматите реакция воспаления возникает сразу после воздействия раздражающего агента. Процесс развивается на месте контакта и соразмерен площади и степени соприкосновения.
Для дерматитов аллергической природы характерно отсроченное появление симптоматики (в течение двух недель после воздействия). Кожные проявления могут возникать в любом месте и, как правило, они не соответствуют величине раздражения.
Классификация
Определённой классификации дерматитов нет.

Дерматит может возникнуть на фоне варикоза
Но в зависимости от различных факторов они подразделяются:
- По характеру течения процесса:
- острые (для патологии характерно резкое проявление неприятной симптоматики);
- хронические (мучительные ощущения обладают слабовыраженной природой; периодически могут появляться обострения).
- По виду раздражителя:
- физические (трение, термические ожоги, обморожения, воздействия тока, излучений);
- химические (контакт с кислотами или щелочами, металлами);
- биологические (соприкосновение с ядами растений и животных);
- инфекционные (вызванные бактериями, грибками, реже вирусами).
- По локализации повреждения:
- дерматит кожи бедра;
- голени (чаще это варикозный дерматит);
- колена и подколенной области (это обычно аллергический вид патологии);
- стопы и области голеностопного сустава;
- пальцев ног и межпальцевых промежутков.
Острый контактный дерматит, в зависимости от глубины поражения, подразделяется на 4 степени (стадии):
- Поверхностное повреждение верхнего слоя кожи.
- Поражение всей толщи эпидермиса, с образованием пузырей.
- Разрушение верхнего слоя и дермы, с образованием некротического струпа (корочки из мёртвых тканей).
- Глубокое повреждение кожи, жировой клетчатки, мышц.

Дерматит может появляться на различных участках ног
Причины и факторы развития
Источников, провоцирующих развитие дерматита, множество.
Чаще всего в основе патологии лежат следующие причины:
- трение кожи тесной одеждой и/или обувью;
- ожоги горячей водой или предметом, электрическим током;
- воздействие холода;
- попадание на кожу кислоты, щелочей (промышленных и/или бытовых);
- реакции на украшения (браслеты для ног, содержащие никель, хром);
- контакт с растениями, в том числе ядовитыми (лютик едкий, молочай);
- действие солнечных лучей, ионизирующего излучения;
- укусы насекомых или животных;
- реакция на косметические, моющие средства.
Провоцирующие факторы
К развитию воспалительных заболеваний кожи предрасполагают такие моменты:
- несоблюдение гигиенических правил;
- постоянный контакт с химическими раздражителями (особенности профессий);
- сухость кожи;
- предрасположенность к аллергическим заболеваниям;
- варикозное заболевание вен нижних конечностей;
- эндокринная патология (болезни щитовидки, диабет, ожирение);
- заболевания желудочно-кишечного тракта;
- частые стрессы и эмоциональные перегрузки;
- понижение иммунной зашиты;
- отягощённая наследственность (по болезням кожи).

К дерматиту может привести ношение узкой тесной обуви
При наличии факторов, способствующих развитию дерматита, после воздействия причинного агента, с большей вероятность разовьются глубокие и обширные повреждения.
Симптомы
Клиническая картина дерматита зависит от вида повреждения, времени воздействия раздражителя и течения процесса.
Для простого дерматита ног характерны такие стадии развития:
- Эритематозная. Патология характеризуется покраснением и отёчностью, различной степени выраженности.
- Везикулезная (пузырчатая). На фоне эритемы образуются разных размеров пузыри. Они подсыхают с формированием корок или вскрываются, образуя мокнущие эрозии.
- Некротическая. Происходит отмирание тканей в месте поражения. Изначально образуются язвы, а в дальнейшем появляются рубцы.
Обычно пациенты жалуются на такие клинические проявления:
- Острые дерматиты. Они протекают с болью, зудом, жжением.
- Хронические. Дискомфорт спровоцирован постоянной краснотой и умеренной отёчностью, локальной сухостью, трещинами. Больные отмечают наличие усиленного ороговения, иногда — участки атрофии.
- Варикозный дерматит. Отмечаются расширенные извитые вены, чаще кожи голени. Образуются по ходу сосудов пятна: от розового до багрово-синюшного оттенка. Дерма истончённая, сухая. В местах поражения могут появляться незаживающие трофические язвы.
- Дерматит, спровоцированный ношением тесной неудобной обуви. Изначально образуются потёртости и омозоленности. Потом формируется чётко очерченный очаг. Он крайне болезненный. В последующем появляется пузырь, который со временем лопается. При постоянном раздражении участок омозоленности становится твёрдым и сухим.
- Аллергический дерматит. На фоне яркой гиперемии и отёка образуются пузырьки разной величины. После их вскрытия остаются эрозии. Весь процесс сопровождается зудом. После заживления и отпадения корок сохраняется бордовый цвет кожи в течение некоторого времени.

Острый дерматит проявляется крайне резко, вызывая зуд, боль, жжение в ногах
Диагностика патологии
Для определения дерматита используют такие методы:
- Расспрос и осмотр. Врач может уточнить причину дерматита, выявить жалобы, оценить размеры и цвет, локализацию воспаления.
- Трансиллюминация. Проводится в затемнённом помещении под косыми лучами света. Позволяет определить рельеф кожи.
- Дермоскопия. Рассматривание через лупу мелких элементов эпидермиса.
- Диаскопия. Надавливание на участок гиперемии специальным стёклышком. Позволяет оценить истинный оттенок кожи. Используется для дифференциации геморрагий (кровоизлияний), пигментаций, сосудистых пятен.
- Биопсия пузырей. Даёт возможность определить содержимое везикулы и выполнить посев для выявления возбудителя.
- Биопсия участка кожи, с последующим микроскопированием. Позволяет оценить строение слоёв кожи и определить характер повреждения.
- Люминесценция при помощи лампы Вуда. Специфическое свечение при различных заболеваниях.
- Анализы крови: общий, биохимия, гормональный статус, проведение серологических тестов, определение возбудителей, иммунологические маркеры.
- Аллергопробы кожные. Позволяют выявить причинный аллерген.
Дифференциальная диагностика
Контактные и аллергические дерматиты дифференцируют с инфекционными поражениями кожи, такими как:
- Рожистое воспаление. Патология вызывается стафилококками. Чаще всего на коже голени образуется яркая, чётко очерченная, эритема, возвышающаяся над поверхностью эпидермиса. Повреждение затрагивает только одну ногу. Патология может осложниться поражением почек, сердца. Сопровождается рожистое воспаление повышением температуры тела.
- Псориаз. Хроническое рецидивирующее кожное заболевание. Характеризуется образованием округлых элементов розового цвета с серебристым шелушением. Процесс распространённый и симметричный.
- Микоз. Это грибковые поражения кожи. Чаще на ногах повреждаются межпальцевые промежутки, образуются зудящие участки, которые мокнут и шелушатся. В большинстве случаев воспаление переходит на ноготь.

Аллергопробы позволяют выяснить аллерген, провоцирующий развитие дерматита
Лечение заболевания
Борьба с патологией направлена на:
- устранение провоцирующего агента;
- уменьшение воспаления;
- полное клиническое выздоровление;
- предотвращение осложнений.
Медикаментозная терапия
Для лечения дерматитов используется множество различных препаратов:
- седативные средства: Валериана, Пустырник, Персен;
- специфическая гипосенсибилизация (иммунизация, направленная на снижение чувствительности к различным раздражителям): глюконат кальция, Гистоглобулин, сульфат магния;
- антигистаминные препараты: Лоратадин, Цетиризин, Клемастин;
- нестероидные противовоспалительные средства: Ибупрофен, Напроксен;
- энтеросорбенты: Смекта, Энтеросгель, Уголь активированный;
- витаминотерапия: витамины группы В, А, С, Е;
- общеукрепляющие средства: рыбий жир, Солкосерил, Метилурацил, Актовегин;
- местные гормональные мази: Дермовейт, Белодерм, Авекорт, Акридерм, Элоком;
- комбинированные средства местного действия: Белогент, Сибикорт, Флуцикорт, Тридерм, Пимафукорт;
- кератолитические средства, которые способствуют отшелушиванию мёртвых клеток: Белосалик, Клеоре, Редерм;
- антигистаминные препараты, местного применения: гели Совентол, Фенистил, Элидел, Протопик;
- средства, защищающие кожу от внешних воздействий: Деситин, Цинковая мазь, Цинокап.
Дерматит — довольно сложное заболевание, которое нуждается в правильно подобранном медикаментозном лечении. Поэтому терапию должен назначать только врач.
Медикаментозные препараты — фото
Диета при дерматите
При любом кожном заболевании, для снижения проявлений патологии, назначается диета.
Основные принципы питания при дерматите:
- Из рациона исключаются облигатные аллергены: цитрусовые, клубника, шоколад, орехи, яйца.
- Рекомендуется ограничить употребление сахара.
- Необходимо отказаться от жирных, жаренных, копчёных блюд.
- Питание обязательно должно быть сбалансированным.
- Ограничению подлежат мучные изделия.
- В рационе должны преобладать овощи, фрукты.
- Обязательно рекомендовано употребление кисломолочных продуктов.
- Питание обогащают витаминами и минералами.
Правильная сбалансированная диета способствует нормальному функционированию пищеварительного тракта. А это обеспечивает здоровье кожных покровов.
Физиотерапевтические методы
При дерматите широко используются физиотерапевтические методы.
Чаще всего применяются:
- Общее ультрафиолетовое облучение. Процедура улучшает обмен веществ, активизирует работу системы кровообращения, стимулирует иммунитет.
- Ультрафонофорез с Гидрокортизоном, Преднизолоном. Мероприятие обеспечивает снижение болевого синдрома.
- Электрофорез с препаратами брома, Димедрола, кальция. Процедуры направлены на снижение отёчности, устранение зуда, жжения и улучшения общего состояния.
- Парафиновые аппликации на очаги поражения. Лечение теплом значительно снижает неприятную симптоматику такую, как боль, жжение, зуд.
- Радоновые и сульфидные ванны в периоде выздоровления. Водные процедуры активизируют иммунитет, стимулируют процесс заживления кожной ткани, устраняют боль.
- Общая криотерапия. На организм воздействуют азотным газом. Это позволяет стимулировать иммунитет, снижает боль, устраняет зуд.
- Лазеротерапия. Лечение лазером позволяет снизить болевые ощущения, улучшить микроциркуляцию, ускорить регенерацию повреждённых тканей.

Общая криотерапия — это лечебное воздействие на организм азотным газом
Физиотерапия назначается, как правило, после спада острых проявлений. Врач в индивидуальном порядке подбирает процедуры и определяет продолжительность курса. Данный способ терапии дерматитов очень эффективен. Правильный выбор мероприятий приводит к значительному сокращению сроков болезни.
Народные средства помощи ногам
Востребованы в терапии кожных болезней средства народной медицины.
Для лечения дерматитов применяются следующие рецепты:
- Картофельный компресс. Сырой клубень необходимо натереть на тёрке. Мякоть отжать и завернуть в марлю или хлопчатобумажную ткань. Такой компресс прикладывают к поражённому участку.
- Лекарственные повязки. Листочки свежей белокочанной капусты необходимо измельчить. Полученную кашицу смешивают с яичным белком и тщательно перемешивают. Из полученной смеси делают лекарственные повязки и накладывают на поражённые участки. Мероприятие рекомендуется делать 1–2 раза в день.
- Берёзовые примочки. Такое средство обеспечивает обезболивание и способствует регенерации. Необходимо берёзовые почки (1 ст.) залить кипятком (1 ст.). Смесь варят 20 минут. Затем средство процеживают. Примочки отваром рекомендуется делать 3 раза в день.
- Лечебный настой для примочек. По 2 ст. ложки листьев смородины и плодов калины необходимо залить литром воды. Средство настаивать 6–8 часов. Затем его процедить. Рекомендуется делать примочки полученным настоем 2–3 раза в сутки.
- Лекарственный настой. Цветки тысячелистника (2 ст. л.) заливают кипятком (1 ст.). Средство настаивают 40 мин. Принимать внутрь рекомендуется по 2 ст. л. трижды в сутки.
- Травяные примочки. Траву ромашки и тимьяна (по 3 части) смешать с розмарином и лавандой (по 1 части). Полученную смесь (3 ст. л.) заливают горячей водой (0,5 л). Травяное средство настаивают (3 часа), процеживают. Настой применяют для примочек.
- Напиток из мать-и-мачехи. Корни и листья одуванчика (1 ст. л.) необходимо залить стаканом кипятка. Настаивают смесь 8 часов. Обязательно процеживают напиток. Принимать внутрь рекомендуется по 50 мл до еды трижды в сутки.
Народные средства — галерея
Прогноз лечения
Прогноз во многом зависит от обширности поражения, причины воспаления и качества проведённого лечения. Простой контактный дерматит бесследно проходит после адекватной терапии, при условии исключения раздражителя.
Если наблюдается глубокое поражение, затрагивающее нижележащие ткани, то после лечения могут оставаться рубцы.
Возможные осложнения
Неприятные последствия развиваются, как правило, в результате присоединения бактериальной флоры. Это приводит к развитию гнойного воспаления.
Возможны следующие осложнения дерматита:
- импетиго (поражение стафило- и/или стрептококкокакми);
- рожа;
- абсцесс (формируется полость, заполненная гноем);
- флегмона (распространение гноя по клетчатым пространствам);
- кандидоз кожи;
- сепсис.

Прогноз лечения благоприятный, если терапия начата своевременно и проводится под контролем дерматолога
Профилактика патологии
В основе профилактики дерматитов лежит соблюдение следующих рекомендаций:
- Исключение контактов с различными раздражителями.
- Нормализация работы кишечника.
- Исключение травматизации кожи ног.
- Соблюдение гигиенических мер.
- Лечение варикозной болезни.
- Использование дерматологически безопасной ухаживающей косметики.
- Ношение свободной и натуральной одежды по размеру.
- Предпочтение удобной и качественной обуви.
- Общеукрепляющие мероприятия и рациональное питание.
- Лечение эндокринных болезней.
Контактный дерматит — видео
Дерматит ног — распространённая проблема, которую могут спровоцировать самые разнообразные факторы. Лечение воспалительного процесса должно проводиться только под контролем врача дерматолога. В этом случае можно рассчитывать на благоприятный прогноз терапии и, в большинстве случаев, на полное излечение.
Патологические процессы, которые приводят к образованию язвенных дефектов, имеют множество причин. Врачи, которые обещают быстрое излечение, скорее залечивают симптом, но не убирают сам источник проблемы. Трофические язвы локализуются в большинстве диагностических эпизодов на нижних конечностях (в некоторых случаях на руках) и представляют собой незаживающие более 6 недель поражения кожных покровов.
Что такое трофическая язва
По своей сути, трофическое язвенное поражение, которое сопровождается нарушением верхнего слоя кожи и участка тканей с поражением сосудов, находящихся под ним (не бывает заразным, кроме инфекционных заболеваний). Локализируются такие проявления зачастую на ногах, так как на них происходит максимальная нагрузка в быту. Кроме того, язвы располагаются на любом участке тела, где нарушена микроциркуляция тканей. Выглядят они как изъязвленное пятно, окруженное кожными дефектами, из которого выделяется гной, лимфа и кровь.
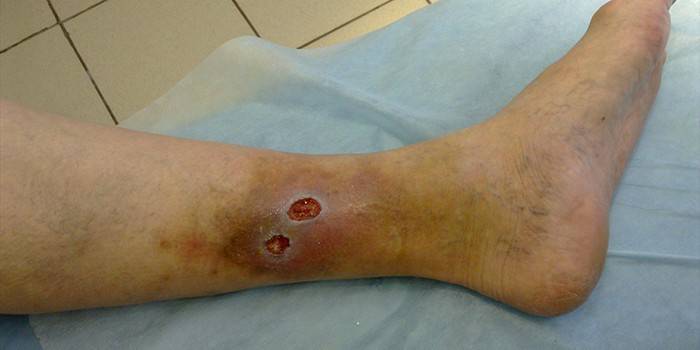
Симптомы
Заметить образование язвы трудно, потому что в начале развития она ничем не отличается от банального синяка. Часто пациенты обращаются к специалистам, когда уже требуется полноценное хирургическое вмешательство для устранения разрушенных участков тканей. Если пациент знает, что его заболевание может привести к образованию таких язв, то он должен внимательно следить за состоянием своих кожных покровов. Признаки язвенных проявлений и их начальных стадий развития (на примере ног, но все пункты относятся к любому участку тела):
- регулярная сильная отечность нижних конечностей;
- сильные периодические судороги в икрах (чаще в ночное время);
- жжение и зуд на отдельных участках;
- ощущение жара в ногах;
- повышенная чувствительность кожи к контакту;
- уплотнение кожных покровов;
- выделения на поверхности, похожие на пот.
Причины
Трофическая язва – это симптом опасного заболевания, а не самостоятельная проблема. Если лечить только кожную проблему, то через некоторое время она проявится снова (или лечение будет безуспешным). При постановке диагноза сосудистым хирургом он обязательно направит пациента на полноценное обследование для выявления причины язвенного поражения. Что может спровоцировать трофические язвы на ногах:
- ранения любого типа, которые не были должным образом обработаны;
- ожоги;
- обморожение;
- пролежни;
- осложнение варикоза;
- хронические заболевания сосудов;
- химическое контактное воздействие;
- лучевое или радиационное облучение;
- постоянное ношение неподходящей обуви;
- осложнения сахарного диабета;
- гнойные инфекции
- недостаточная проходимость крови в венах и артериях;
- аутоиммунные заболевания;
- ослабленный иммунитет, в том числе СПИД;
- хроническая артериальная гипертензия;
- резкий набор массы тела (встречается у бодибилдеров, которые активно наращивают мышцы);
- сифилис;
- туберкулез;
- травмы головного и спинного мозга.
Трофическая язвенная болезнь в зависимости от локализации и причины может иметь разную этиологию, поэтому важно точное диагностирование исходного заболевания. Язвы начинают образовываться в разных уровнях тканей, так же их разновидности классифицируют по причине образования и структуре. Разделяют шесть основных разновидностей язв:
- Артериальные (атеросклеротические). Образуются вследствие сдвига ишемии мягких тканей голени (нарушение артериального кровообращения). Начальное появление провоцирует постоянное или сильное разовое переохлаждение, неудобная обувь, нарушение кожных покровов. Локализуется в большинстве эпизодов в области ступни. Выглядит как полукруглые болезненные раны небольшого размера, заполненные гноем, с плотными краями и бледно-желтой кожей вокруг. Образуются чаще у пациентов пожилого возраста с разрушением артерий конечностей, образования от пятки до голени увеличиваются в диаметре и глубине.
- Венозные язвы на ногах. Начальным триггером становится нарушение нормального венозного кровообращения в венах, локализация – в пределах голени. Начинают развиваться из пятен фиолетового окраса. Неправильное лечение может привести к разрастанию язвы внутрь до ахилла и мышцы, возможен летальный исход из-за заражения крови.
- Диабетические язвы. Развиваются у больных сахарным диабетом при не соблюдении лечения и профилактики, часто образуются язвы на нижних конечностях. Домашнее лечение фактически не дает результатов, требуется хирургическое вмешательство и серьезная медикаментозная терапия. Внешний вид: болячки крупного диаметра с глубокими дефектами в ткани, сильное кровотечение и гноеотделение с резким неприятным запахом (диабетическая стопа).
- Нейротрофические язвы. Появляются после повреждений головы или позвоночника вследствие нарушения иннервации конечностей и поражения нервной структуры. Внешне выглядят как небольшие кратеры, выделяющие неприятно пахнущий гной. Глубина изъязвления может доходить до сухожилий и костей.
- Гипертонические язвы (Марторелла). Возникновение происходит на фоне злокачественной артериальной гипертензии, что привод к разрушению стенок мелких сосудов. Внешне выглядят как симметричные небольшие пятна красно-синюшного оттенка с несильной болезненностью при пальпации. Развивается зачастую у женщин после 40 лет, патология сопровождается сильными болями в любое время суток, максимально склонна к бактериальному инфицированию.
- Пиогенные. Гигиенические язвы, которые характерны для жителей улиц. Появляются на фоне фурункулеза, гнойных экзем при игнорировании правил личной гигиены. Форма – овальная, небольшая глубина изъязвления.
