Что такое истмико цервикальная недостаточность
Содержание:
Иногда случается так, что нормально протекающая беременность внезапно прерывается уже ближе к середине срока. Причин, которые спровоцировали такое явление великое множество, но мы поговорим в этой статье о истмико-цервикальной недостаточности.
Почему так бывает?
Чтобы разобраться в причинах происходящего, вспомним уроки анатомии. Матка представляет собой полый мышечный орган, который во время беременности способен увеличиваться в несколько раз и образовывать уютное вместилище для развивающегося малыша.
Матка состоит из тела и шейки, граница между ними называется перешейком. Шейка представляет собой цилиндр, который со стороны тела матки органичен внутренним зевом, а со стороны влагалища, наружным. Мышечный слой матки гораздо мощнее мышц шейки.
Собственно говоря, в шейке мышц всего 30%, и те в основном сосредоточены в районе внутреннего зева, образуя достаточно мощное запирательное кольцо – сфинктер. Если сфинктер полноценно выполняет свои функции, шейка способна на протяжении всей беременности удерживать растущего малыша в матке.
Рецепторы, которые в большом количестве располагаются в матке и шейке, ближе к родам становятся более чувствительными к действию гормонов, благодаря чему мышечное кольцо в шейке размягчается, ткани приобретают способность растягиваться, шейка в родах постепенно раскрывается и ребенок появляется на свет.
Иногда развивается состояние, когда шейка матки и перешеек не способны удерживать растущий плод в полости матки до его полной функциональной зрелости. Такое состояние называется истмико-цервикальной недостаточностью.
Причины развития состояния
В зависимости от того, что послужило причиной развития недостаточности, ее делят на органическую и функциональную.
Вторичная (органическая) ИЦН – такое состояние, которое развивается после травматического поражения шейки матки. Случается это после родов, абортов, или других манипуляциях, например – после диагностического выскабливания. Возникшая на месте разрыва соединительная ткань не может сокращаться, а значит, препятствует полноценному смыканию внутреннего зева, не позволяя сфинктеру полноценно выполнять свои функции.
ИЦН функционального характера развивается при гормональных нарушениях. Также состояние может быть при врожденно короткой шейке матки, или при чрезмерном давлении на шейку при многоплодной беременности. Отрицательно на способность сфинктера к сокращению влияет избыток андрогенов в организме беременной.
Кто подвержен риску?
Существует целый ряд факторов, которые значительно увеличивают риск развития ИЦН, поэтому женщин, у которых они встречаются, выделяют в отдельную группу и наблюдают более тщательно.
К таким факторам относятся:
- разрывы шейки матки в анамнезе;
- повышенная выработка мужских половых гормонов надпочечниками (гиперандрогения);
- различные пороки развития половых органов
- недоразвитие половых органов;
- два и более плодов в матке;
- многоводие, а также крупный плод.
Сроки развития
Чаще всего состояние развивается во втором триместре беременности (16-27 недель), реже, особенно при многоплодной беременности, шейка матки начинает «сдаваться» уже к 11-12 неделям.
Причиной развития недостаточности с 16 недели, предположительно, является начало выработки надпочечниками плода гормонов, и как следствие – шейка не может противостоять суммарному действию большого количества гормонов.
А вот причиной развития ИЦН с 11 недель, вероятнее всего, является повышенное механическое давление на шейку.
Чем проявляется?
К сожалению, ИЦН не свойственна такая клиника – внутренний зев раскрывается постепенно, безболезненно. При этом женщина даже не подозревает, что ее беременности что-то угрожает. Особенно осторожные беременные могут обратить внимание на появившуюся тяжесть в низу живота, в области поясницы, а также увеличение слизистых выделений из влагалища.
Приоткрытая шейка матки обнажает нижний полюс плодных оболочек, которые, при соприкосновении со средой влагалища инфицируются, теряют свою прочность и защитную функцию и разрываются. Это влечет за собой излитие околоплодных вод и начало родовой деятельности.
На приеме
Для контроля над состоянием шейки матки, достаточно обычного осмотра гинекологом женщины на гинекологическом кресле. Поэтому все беременные должны посещать личного доктора своевременно, чтобы ограничить себя от неприятных сюрпризов. Согласно стандартам ведения беременности, в определенные сроки визит женщины в женскую консультацию, помимо измерения животика, артериального давления, веса и консультации по результатам анализов, должен включать также бимануальное исследование, при котором оценивается также и состояние шейки матки.
Если после осмотра доктор сомневается в хорошей поддерживающей способности шейки, он может направить беременную на УЗИ, где с помощью цервикометрии уточнят длину шейки, ширину цервикального канала, диаметр внутреннего зева.
Лечение
При установлении диагноза ИЦН к лечебным мероприятиям необходимо приступать сразу.
Если ИЦН развивается при гормональном дисбалансе, иногда доктор может начать с коррекции гормонального фона. Результаты лечения становятся очевидны уже через 1-2 недели. Если эффект от консервативного лечения отсутствует, или она изначально развилась на фоне травматического поражения шейки, беременной будут рекомендованы более эффективные методы коррекции.
Метод, к которому уже довольно длительный период – хирургический – на шейку матки накладываются циркулярные швы. Метод доказал свою эффективность, малотравматичность и безвредность как для беременной, так и развивающегося плода.
Перед проведением процедуры беременную обследуют, после наложения швов первые 2-3 дня швы и слизистую влагалища обрабатывают раствором антисептика. После наложения швов женщины должны еженедельно осматриваться гинекологом. Снимаются швы, при благоприятном течение беременности на 37-38 неделе. Процедура может быть проведена как в стационаре, так и в женской консультации. Роды и послеродовый период у женщин после хирургической коррекции ИЦН протекают, как и у женщин без ИЦН.
Строгий постельный режим необходим при коррекции ИНЦ при провисшем плодном пузыре. После такого вмешательства беременной придется некоторое время соблюдать постельный режим и принимать определенные препараты.
Для такого вмешательства, как и для любой хирургической манипуляции, допускается определенный процент осложнений. Иногда возможно «прорезывание» швов, когда матка часто приходит в тонус, и нитки прорезываются через ткани. Помимо этого, швы – отличное место для размножения бактерий, поэтому необходим постоянный контроль за их состоянием – забор мазков с последующей санацией.
Сейчас специалисты все больше отдают предпочтение коррекции ИЦН с помощью разгружающего пессария – он представляет собой специально сконструированное разгружающее кольцо из биологически инертных материалов. Строение пессария оптимально учитывает анатомическое строение женщины. В продаже есть пессарии трех размеров, что позволяет с помощью доктора подобрать оптимальный размер для каждой беременной.
Пессарий перераспределяет давление непосредственно с шейки на тазовое дно, переднюю стенку матки.
Как и швы, пессарий требует постоянного контроля флоры и периодической санации. Извлекается пессарий также к 38 неделе.
И хирургические швы и пессарий, накладываются только после врачебного осмотра при отсутствии противопоказаний.
Непосредственного влияния на развитие плода коррекция ИЦН не оказывает, но после ее проведения возможно развитие фетоплацентарной недостаточности, гипоксии плода, а также повышается риск инфицирования, при несоблюдении беременной рекомендаций, несвоевременном посещении доктора.
В числе различных причин невынашивания беременности истмико-цервикальная недостаточность (ИЦН) занимает важное место. При ее наличии риск невынашивания увеличивается почти в 16 раз.
p, blockquote 1,0,0,0,0 —>
p, blockquote 2,0,0,0,0 —>
Общая частота ИЦН при беременности составляет от 0,2 до 2%. Эта патология — главная причина невынашивания беременности во втором триместре (около 40%) и преждевременных родов — в каждом третьем случае. Она выявляется у 34% женщин с привычным самопроизвольным абортом. По мнению большинства авторов, почти 50% поздних потерь беременности обусловлены именно истмико-цервикальной несостоятельностью.
p, blockquote 3,0,0,0,0 —>

p, blockquote 4,0,0,0,0 —>
У женщин же с доношенной беременностью роды при ИЦН нередко имеют стремительный характер, что негативно влияет на состояние ребенка. Кроме того, стремительные роды очень часто осложняются значительными разрывами родовых путей, сопровождающимися массивными кровотечениями. ИЦН — что это такое?
p, blockquote 5,0,0,0,0 —>
p, blockquote 6,0,0,0,0 —>
Определение понятия и факторы риска
Истмико-цервикальная недостаточность представляет собой патологическое преждевременное укорочение шейки матки, а также расширение ее внутреннего зева (мышечное «запирательное» кольцо) и цервикального канала в результате повышения во время беременности внутриматочного давления. Это может стать причиной выпадения во влагалище плодных оболочек, их разрыва и утраты беременности.
Причины развития ИЦН
В соответствии с современными представлениями основными причинами неполноценности шейки матки являются три группы факторов:
p, blockquote 8,0,0,0,0 —>
- Органическая — формирование рубцовых изменений после травматического повреждения шейки.
- Функциональная.
- Врожденная — генитальный инфантилизм и пороки развития матки.
Наиболее частыми провоцирующими факторами являются органические (анатомо-структурные) изменения. Они могут возникать в результате:
p, blockquote 9,0,0,0,0 —>
- разрывов шейки матки при родах крупным плодом, многоводии и многоплодии;
- тазового предлежания и извлечения плода за тазовый конец;
- стремительных родов;
- наложения акушерских щипцов и вакуумэкстракции плода;
- ручного отделения и выделения последа;
- преждевременных родов;
- проведения плодоразрушающих операций;
- искусственных инструментальных абортов и диагностических выскабливаниях маточной полости;
- операций на шейке матки;
- различных других манипуляций, сопровождающихся ее инструментальным расширением.
Функциональный фактор представлен:
p, blockquote 10,0,0,0,0 —>
- диспластическими изменениями в матке;
- яичниковой гипофункцией и повышенным содержанием в организме женщины мужских половых гормонов (гиперандрогения);
- повышенным содержанием в крови релаксина в случаях многоплодия, индуцирования овуляции гонадотропными гормонами;
- длительно текущими хроническими или острыми воспалительными заболевания внутренних половых органов.
Факторами риска являются также возраст более 30 лет, избыточная масса тела и ожирение, синдром поликистозных яичников, экстракорпоральное оплодотворение.
p, blockquote 11,0,1,0,0 —>
В связи с этим следует отметить, что профилактика ИЦН заключается в коррекции имеющейся патологии и в исключении (по возможности) причин, вызывающих органические изменения шейки матки.
p, blockquote 12,0,0,0,0 —>
p, blockquote 13,0,0,0,0 —>
Клинические проявления и возможности диагностики
Поставить диагноз истмико-цервикальной недостаточности достаточно трудно, за исключением случаев грубых посттравматических анатомических изменений и некоторых аномалий развития, поскольку существующие в настоящее время тесты не являются полностью информативными и достоверными.
p, blockquote 14,0,0,0,0 —>
Основным признаком при диагностике большинство авторов считают уменьшение длины шейки матки. Во время влагалищного исследования в зеркалах этот признак характеризуется вялыми краями наружного зева и зиянием последнего, а внутренний зев свободно пропускает палец гинеколога.
p, blockquote 15,0,0,0,0 —>
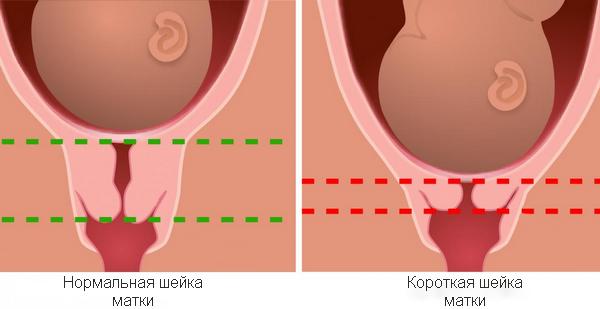
p, blockquote 16,0,0,0,0 —>
Диагноз до беременности устанавливается в случае возможности введения в цервикальный канал в период секреторной фазы расширителя №6. Определение состояния внутреннего зева желательно осуществлять на 18-й – 20-й день от начала менструации, то есть во второй фазе цикла, с помощью гистеросальпингографии, при которой определяется ширина внутреннего зева. В норме его величина равна 2,6 мм, а прогностически неблагоприятный признак — 6-8 мм.
p, blockquote 17,0,0,0,0 —>
Во время самой беременности, как правило, каких-либо жалоб женщины не предъявляют, а клинические признаки, позволяющие предположить о возможности угрозы прерывания, обычно отсутствуют.
p, blockquote 18,0,0,0,0 —>
В редких случаях возможны такие косвенные симптомы ИЦН, как:
p, blockquote 19,0,0,0,0 —>
- ощущения дискомфорта, «распирания» и давления в нижних отделах живота;
- колющие боли в области влагалища;
- выделения из половых путей слизистого или сукровичного характера.
В период наблюдения в женской консультации немалое значение в отношении диагностики и тактики ведения беременной имеет такой симптом, как пролабирование (выпячивание) плодного пузыря. При этом о степени угрозы прерывания беременности судят по 4 степеням расположения последнего:
p, blockquote 20,0,0,0,0 —>
- I степень — над внутренним зевом.
- II степень — на уровне внутреннего зева, но визуально не определяется.
- III степень — ниже внутреннего зева, то есть в просвете канала шейки, что свидетельствует уже о позднем выявлении ее патологического состояния.
- IV степень — во влагалище.
Таким образом, критериями предварительной клинической диагностики истмико-цервикальной недостаточности и включения пациенток в группы риска являются:
p, blockquote 21,0,0,0,0 —>
- Данные анамнеза о наличии в прошлом малоболезненных выкидышей на поздних сроках гестации или быстрых преждевременных родов.
- Привычное невынашивание. При этом принимается во внимание, что каждая последующая беременность завершалась преждевременными родами на все более ранних гестационных сроках.
- Наступление беременности после длительного периода бесплодия и использование ЭКО.
- Наличие пролабирования плодных оболочек в канале шейки матки в конце предыдущей беременности, что устанавливается по данным анамнеза или из карточки диспансерного учета, находящейся в женской консультации.
- Данные вагинального исследования и осмотра в зеркалах, во время которых определяются признаки размягчения влагалищного отдела шейки и его укорочение, а также пролабирование плодного пузыря во влагалище.
Однако в большинстве случаев даже выраженная степень пролабирования плодного пузыря протекает без клинических признаков, особенно у первородящих, в связи с закрытым наружным зевом, а факторы риска не удается выявить вплоть до возникновения родовой деятельности.
p, blockquote 22,0,0,0,0 —>
В связи с этим УЗИ при истмико-цервикальной недостаточности с определением длины шейки матки и ширины ее внутреннего зева (цервикометрия) приобретает высокое диагностическое значение. Более достоверной является методика эхографического исследования посредством трансвагинального датчика.
p, blockquote 23,1,0,0,0 —>
Как часто нужно делать цервикометрию при ИЦН?
p, blockquote 24,0,0,0,0 —>
Она осуществляется в обычные скрининговые сроки беременности, соответствующие 10-14, 20-24 и 32-34 неделям. У женщин с привычным невынашиванием во втором триместре в случаях явного наличия органического фактора или при подозрении на возможность наличия посттравматических изменений с 12 до 22 недели беременности рекомендуется проводить динамическое исследование — каждую неделю или 1 раз в две недели (в зависимости от результатов осмотра шейки в зеркалах). При предположении о наличии функционального фактора цервикометрия осуществляется с 16 недель гестации.
p, blockquote 25,0,0,0,0 —>
Критериями оценки данных эхографического исследования, преимущественно на основании которых осуществляется окончательная диагностика и избирается лечение ИЦН при беременности, являются:
p, blockquote 26,0,0,0,0 —>
- У перво- и повторнобеременных на сроках меньше 20-и недель длина шейки, составляющая 3 см, является критической в плане угрожающего самопроизвольного прерывания беременности. Такие женщины нуждаются в интенсивном наблюдении и включении в группу риска.
- До 28 недель при многоплодной беременности нижняя граница нормы длины шейки составляет у первобеременных 3,7 см, у повторнобеременных — 4,5 см.
- Норма длины шейки у многорожавших здоровых беременных и женщин с ИЦН на 13-14 неделях — от 3,6 до 3,7 см, а на 17-20 неделях шейка с недостаточностью укорачивается до 2, 9 см.
- Абсолютный признак невынашивания, при котором уже требуется соответствующая хирургическая коррекция при ИЦН — это длина шейки матки, составляющая 2 см.
- Ширина внутреннего зева в норме, составляющая к 10-й неделе 2,58 см, равномерно увеличивается и к 36-й неделе достигает 4,02 см. Прогностическое значение имеет уменьшение показателя отношения длины шейки к ее диаметру в области внутреннего зева до 1,12-1,2. В норме этот параметр равен 1,53-1,56.
В то же время, на вариабельность всех этих параметров влияют тонус матки и ее сократительная активность, низкое плацентарное прикрепление и степень внутриматочного давления, создающие определенные трудности в интерпретации результатов в плане дифференциальной диагностики причин угрозы прерывания беременности.
p, blockquote 27,0,0,0,0 —>
p, blockquote 28,0,0,0,0 —>
Способы сохранения и пролонгирования беременности
При выборе методов и препаратов для коррекции патологии у беременных необходим дифференцированный подход.
p, blockquote 29,0,0,0,0 —>
Такими методами являются:
p, blockquote 30,0,0,0,0 —>
- консервативные — клинические рекомендации, лечение препаратами, применение пессария;
- хирургические методы;
- их сочетание.
Клинические рекомендации при ИЦН
Включает психологическое воздействие путем разъяснения возможности благополучного вынашивания и родов, и значения выполнения всех рекомендаций гинеколога. Даются советы в отношении исключения психологических нагрузок, степени физической активности в зависимости от выраженности патологии, возможности проведения декомпрессионной гимнастики. Не разрешаются ношение грузов весом более 1 – 2-х кг, длительная ходьба и т. д.
p, blockquote 31,0,0,0,0 —>
Можно ли сидеть при ИЦН?
p, blockquote 32,0,0,0,0 —>
Длительное пребывание в сидячем положении, так же, как и вертикальное положение вообще, способствует повышению внутрибрюшного и внутриматочного давления. В связи с этим в течение дня желательно чаще и дольше находиться в горизонтальном положении.
p, blockquote 33,0,0,0,0 —>
Как правильно лежать при ИЦН?
p, blockquote 34,0,0,1,0 —>
Отдыхать необходимо на спине. Ножной конец кровати должен быть приподнят. Во многих случаях рекомендуется строгий постельный режим с соблюдением, преимущественно, указанного выше положения. Все эти меры позволяет снизить степень внутриматочного давления и степень риска пролабирования плодного пузыря.
p, blockquote 35,0,0,0,0 —>
Медикаментозная терапия
Лечение начинают с проведения курса противовоспалительной и антибактериальной терапии препаратами из фторхинолоновой или цефалоспориновой группы третьего поколения с учетом результатов предварительного бактериологического исследования.
p, blockquote 36,0,0,0,0 —>
p, blockquote 37,0,0,0,0 —>
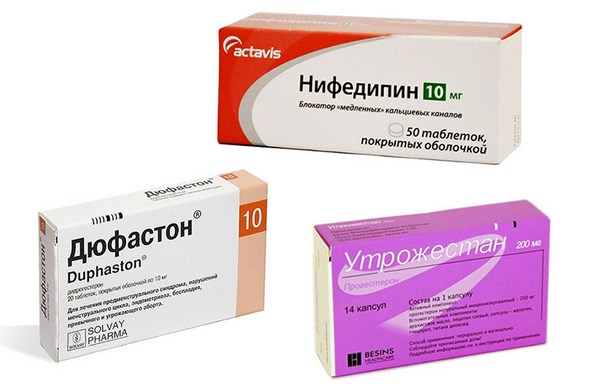
Для снижения тонуса матки и, соответственно, внутриматочного давления, назначаются такие спазмолитические препараты, как Папаверин внутрь или в свечах, Но-шпа внутрь, внутримышечно или внутривенно капельно. При их недостаточной эффективности применяется токолитическая терапия, способствующая значительному снижению маточной сократительной способности. Отимальным токолитиком является Нифедипин, обладающий наименьшими числом побочных эффектов и незначительной их выраженностью.
p, blockquote 38,0,0,0,0 —>
Кроме того, при ИЦН рекомендуется укрепление шейки матки Утрожестаном органического происхождения до 34 недель беременности, а при функциональной форме посредством — препарата Прогинова до 5-6 недель, после чего назначается Утрожестан до 34 недель. Вместо Утрожестана, действующим компонентом которого является прогестерон, могут быть назначены аналоги последнего (Дюфастон, или дидрогестерон). В случаях наличия гиперандрогении базовыми препаратами в программе лечения являются глюкокортикоиды (Метипред).
p, blockquote 39,0,0,0,0 —>
Хирургические и консервативные методы коррекции ИЦН
Может ли удлиниться шейка при ИЦН?
p, blockquote 40,0,0,0,0 —>
С целью увеличения ее длины и уменьшения диаметра внутреннего зева применяются также такие методы, как хирургический (наложение швов) и консервативный в виде установки перфорированных силиконовоых акушерских пессариев различных конструкций, способствующих смещению шейки матки по направлению к крестцу и удержанию ее в этом положении. Однако в большинстве случаев удлинения шейки до необходимой (физиологической для данного срока) величины не происходит. Использование хирургического метода и пессария осуществляют на фоне гормональной и, если необходимо, антибактериальной терапии.
p, blockquote 41,0,0,0,0 —>
Что лучше — швы или пессарий при ИЦН?
p, blockquote 42,0,0,0,0 —>
Процедура установки пессария, в отличие от хирургической методики наложения швов, относительно проста в смысле технического выполнения, не требует применения обезболивания, легко переносится женщиной и, главное, не вызывает нарушения кровообращения в тканях. Его функция заключается в снижении давления плодного яйца на несостоятельную шейку, сохранении слизистой пробки и снижении риска инфицирования.
p, blockquote 43,0,0,0,0 —>
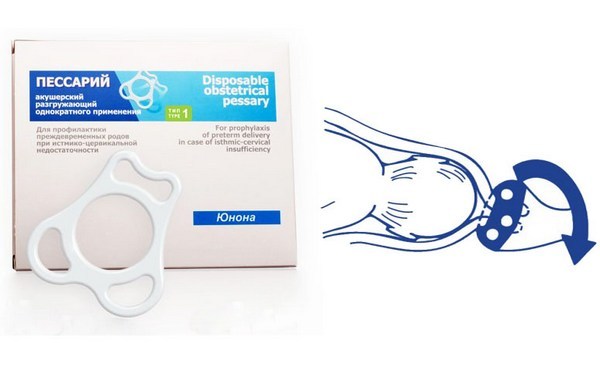
Акушерский разгружающий пессарий
Однако применение любой методики требует дифференцированного подхода. При органической форме ИЦН наложение круговых или П-образных (лучше) швов целесообразно в сроки 14-22 недель беременности. При наличии у женщины функциональной формы патологии акушерский пессарий можно устанавливать в сроки от 14 до 34 недель. В случае прогрессирования укорочения шейки матки до 2,5 см (и меньше) или увеличения диаметра внутреннего зева до 8 мм (и больше) дополнительно к пессарию накладываются хирургические швы. Удаление пессария и снятие швов при ПЦН осуществляется в условиях стационара на 37-й – 38-й неделях беременности.
p, blockquote 44,0,0,0,0 —>
Таким образом, ИЦН является одной из наиболее частых причин прерывания беременности до 33 недель. Эта проблема изучена в достаточной степени и адекватно корригированная ИЦН в 87% и более позволяет достичь желаемых результатов. В то же время, методы коррекции, способы контроля их эффективности, а также вопрос об оптимальных сроках хирургического лечения по настоящее время остаются дискуссионными.
p, blockquote 45,0,0,0,0 —> p, blockquote 46,0,0,0,1 —>
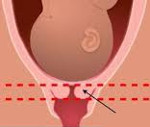
Истмико-цервикальная недостаточность – нарушение, связанное с открытием шейки матки еще в процессе эмбриогенеза, что приводит к самопроизвольному аборту или преждевременному родоразрешению. Клинически данная патология обычно никак не проявляется, иногда возможно появление незначительной боли и чувства распирания, выделение слизи с кровью. Для определения патологических изменений и подтверждения диагноза используется ультразвуковое сканирование. Медицинская помощь заключается в установке во влагалище кольца Мейера (специального пессария) или хирургическом наложении швов. Также показана медикаментозная терапия.
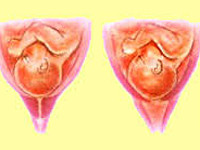
Общие сведения
Истмико-цервикальная недостаточность (ИЦН) – патология беременности, развивающаяся вследствие ослабления мышечного кольца, располагающегося в зоне внутреннего зева и неспособного удержать плод и его оболочки. В акушерстве такое состояние встречается у каждой десятой пациентки, обычно возникает во втором триместре, реже диагностируется после 28 недель беременности. Опасность истмико-цервикальной недостаточности заключается в отсутствии ранней симптоматики при том, что данное патологическое состояние может приводить к гибели плода на поздних сроках или наступлению преждевременных родов. Если у женщины наблюдается привычное невынашивание беременности, примерно в четверти клинических случаев причиной такого состояния является ИЦН.
При истмико-цервикальной недостаточности наблюдается снижение мышечного тонуса с области внутреннего зева, что приводит к его постепенному раскрытию. В результате часть плодных оболочек опускается в просвет шейки матки. На данном этапе истмико-цервикальная недостаточность представляет реальную угрозу для ребенка, так как даже незначительная нагрузка или активные движения могут вызвать нарушение целостности плодного пузыря, последующие преждевременные роды или гибель плода. Кроме этого, при ИЦН возможно занесение инфекции к плоду, поскольку в половых путях всегда присутствует определенная микрофлора.

Причины истмико-цервикальной недостаточности
Этиология истмико-цервикальной недостаточности заключается в снижении тонуса мышечных волокон, которые формируют маточный сфинктер. Его основная роль – поддержание шейки матки в закрытом состоянии вплоть до наступления родовой деятельности. При истмико-цервикальной недостаточности данный механизм нарушается, что приводит к преждевременному раскрытию цервикального канала. Зачастую причиной ИЦН становятся травматические повреждения шейки матки в анамнезе. Вероятность развития истмико-цервикальной недостаточности повышается у женщин, которые перенесли поздние аборты, разрывы, оперативные роды (наложение акушерских щипцов).
Истмико-цервикальная недостаточность часто возникает после плодоразрушающих операций, родов в тазовом предлежании и хирургических вмешательств на шейке матки. Все эти факторы обуславливают травматизацию цервикса и возможное нарушение расположения мышечных волокон относительно друг друга, что в итоге способствует их несостоятельности. Также причиной истмико-цервикальной недостаточности могут стать врожденные аномалии, связанные с неправильным строением органов репродуктивной системы беременной женщины. Достаточно редко встречается врожденная ИЦН, определить которую можно даже при отсутствии зачатия – в подобном случае в момент овуляции будет отмечаться раскрытие шеечного канала более чем на 0,8 см.
Истмико-цервикальная недостаточность нередко наблюдается на фоне гиперандрогении – повышенного содержания мужских половых гормонов в крови пациентки. Увеличение вероятности развития патологии отмечается при сочетании этой проблемы с дефицитом продукции прогестерона. Отягощающим фактором при истмико-цервикальной недостаточности является многоплодие. Наряду с повышенным давлением на шейку матки в подобных случаях часто выявляется увеличение продукции гормона релаксина. По этой же причине истмико-цервикальная недостаточность иногда диагностируется у пациенток, которым проводилась индукция овуляции гонадотропинами. Вероятность развития данной патологии повышается при наличии крупного плода, многоводии, присутствии у пациентки вредных привычек, выполнении тяжелой физической работы в период вынашивания.
Классификация истмико-цервикальной недостаточности
С учетом этиологии можно выделить два вида истмико-цервикальной недостаточности:
- Травматическая. Диагностируется у пациенток, в анамнезе которых присутствуют операции и инвазивные манипуляции на цервикальном канале, повлекшие за собой образование рубца. Последний состоит из соединительнотканных элементов, которые не выдерживают повышения нагрузки при давлении плода на шейку матки. По этой же причине возможна травматическая истмико-цервикальная недостаточность у женщин с разрывами в анамнезе. ИЦН данного вида проявляется преимущественно во 2-3 триместре, когда вес беременной матки стремительно повышается.
- Функциональная. Обычно такая истмико-цервикальная недостаточность провоцируется расстройством гормонального фона, вызывается гиперандрогенией или недостаточной продукцией прогестерона. Данная форма нередко возникает после 11 недели эмбриогенеза, что обусловлено началом функционирования желез внутренней секреции у плода. Эндокринные органы ребенка продуцируют андрогены, которые в совокупности с веществами, синтезирующимися в организме женщины, приводят к ослаблению мышечного тонуса и преждевременному открытию шеечного канала.
Симптомы истмико-цервикальной недостаточности
Клинически истмико-цервикальная недостаточность, как правило, никак не проявляется. При наличии симптомов признаки патологии зависят от срока, на котором возникли изменения. В первом триместре об истмико-цервикальной недостаточности может свидетельствовать кровомазание, не сопровождающееся болью, в редких случаях сочетающееся с незначительным дискомфортом. На поздних этапах (после 18-20 недель эмбриогенеза) ИЦН приводит к гибели плода и, соответственно, выкидышу. Возникает кровомазание, возможен дискомфорт в пояснице, животе.
Особенность истмико-цервикальной недостаточности заключается в том, что даже при своевременном посещении акушера-гинеколога из-за отсутствия явной симптоматики выявить патологические изменения непросто. Обусловлено это тем, что рутинно в ходе каждой консультации объективный гинекологический осмотр не осуществляется, чтобы уменьшить вероятность занесения патогенной микрофлоры. Однако даже в ходе гинекологического исследования заподозрить проявления истмико-цервикальной недостаточности удается не всегда. Поводом для проведения инструментальной диагностики может послужить чрезмерное размягчение или уменьшение длины шейки. Именно эти симптомы зачастую указывают на начавшуюся истмико-цервикальную недостаточность.
Диагностика истмико-цервикальной недостаточности
УЗ-сканирование – самый информативный метод в выявлении истмико-цервикальной недостаточности. Признаком патологии является укорочение шейки матки. В норме данный показатель варьирует и зависит от этапа эмбриогенеза: до 6 месяцев беременности он составляет 3,5-4,5 см, на поздних сроках – 3-3,5 см. При истмико-цервикальной недостаточности указанные параметры изменяются в меньшую сторону. Об угрозе прерывания или преждевременного появления младенца на свет свидетельствует укорочение канала до 25 мм.
V-образное открытие шейки – характерный признак истмико-цервикальной недостаточности, который наблюдается как у рожавших, так и у нерожавших пациенток. Обнаружить такой симптом удается при проведении ультразвукового мониторинга. Иногда для подтверждения диагноза во время сканирования выполняется проба с повышением нагрузки – больную просят покашлять или немного давят на дно маточной полости. У рожавших пациенток истмико-цервикальная недостаточность иногда сопровождается увеличением просвета шейки на всем протяжении. Если женщина относится к группе риска или имеет косвенные признаки ИЦН, проводить мониторинг следует дважды в месяц.
Лечение истмико-цервикальной недостаточности
При истмико-цервикальной недостаточности показан полный покой. Важно оградить беременную женщину от негативных факторов: стрессов, вредных условий труда, интенсивных физических нагрузок. Вопрос об условиях последующего ведения беременности решает акушер-гинеколог с учетом состояния пациентки и выраженности патологических изменений. Консервативная помощь при истмико-цервикальной недостаточности предполагает установку во влагалище кольца Мейера, которое уменьшает давление плода на шейку матки. Процедуру рекомендуется проводить в период эмбриогенеза 28 недель и более при незначительном открытии зева.
Хирургическое вмешательство при истмико-цервикальной недостаточности позволяет с большой вероятностью доносить младенца до нужного срока. Манипуляция предполагает наложение на шейку шва, предупреждающего ее преждевременное открытие. Операция осуществляется под наркозом, для ее выполнения необходимы следующие условия: признаки целостности плодных оболочек и жизнедеятельности плода, срок беременности до 28 недель, отсутствие патологических выделений и инфекционных процессов со стороны половых органов. Швы и пессарий при истмико-цервикальной недостаточности удаляют по достижении периода эмбриогенеза 37 недель, а также в случае наступления родов, вскрытия плодного пузыря, формирования свища или возникновения кровомазания.
В ходе консервативной терапии и в послеоперационном периоде пациенткам с истмико-цервикальной недостаточностью назначаются антибактериальные препараты, позволяющие предупредить развитие инфекции. Также показано использование спазмолитиков, при гипертонусе матки – токолитиков. При функциональной форме истмико-цервикальной недостаточности дополнительно могут применяться гормональные средства. Родоразрешение возможно через естественные половые пути.
Прогноз и профилактика истмико-цервикальной недостаточности
При истмико-цервикальной недостаточности женщина может доносить малыша до предполагаемой даты родов. Из-за слабого мышечного сфинктера увеличивается риск стремительных родов, при наличии вероятности развития данного состояния беременных госпитализируют в акушерское отделение. Профилактика истмико-цервикальной недостаточности предполагает своевременное обследование и лечение выявленных заболеваний (особенно гормональных) еще на этапе планирования зачатия. После оплодотворения пациентка должна нормализовать режим труда и отдыха. Важно исключить стрессовые факторы, тяжелую работу. Специалистам следует внимательно следить за состоянием женщины и как можно раньше определить, входит ли она в группу риска по развитию ИЦН.
