Показания для эко
Содержание:
Экстракорпоральное оплодотворение – один из методов преодоления бесплодия. Применяется он лишь тогда, когда другие способы решения проблемы бесплодия неэффективны или бесперспективны.
Показания к ЭКО установлены приказом Министерства Здравоохранения РФ №107н «О порядке использования вспомогательных репродуктивных технологий, противопоказаниях и ограничениях к их применению".
Как определяются показания к ЭКО?
Чтобы оценить показания к применению ЭКО необходимо:
- провести оценку проходимости маточных труб;
- сделать УЗИ эндометрия;
- определить эндокринный и овуляторный статус (анализы крови на гормоны и УЗИ яичников);
- исследовать эякулят супруга (спермограмма);
- обследовать обоих партнеров на наличие инфекций урогенитального тракта.
После этих исследований причины бесплодия могут стать понятными. Определяются оптимальные методы лечения.
Показания к ЭКО у женщин
У женщин основным показанием к ЭКО является трубный фактор бесплодия.
Трубы могут быть:
- непроходимыми, в том числе перевязанными во время стерилизации, что делает достижение естественной беременности невозможным;
- частично проходимыми или имеющими особенности строения (слишком длинные, извитые, с участками локальных расширений) – повышается риск трубной (внематочной) беременности;
- отсутствующими – удаленными по причине воспалительных заболеваний или внематочной беременности.
В процессе проведения ЭКО трубы не задействуются. Ведь оплодотворение происходит «в пробирке», а яйцеклетки врач получает непосредственно из яичников. Соответственно, процедура одинаково эффективна, вне зависимости от проходимости или наличия фаллопиевых труб.
Другие показания для проведения ЭКО:
- отсутствие партнера, если искусственная инсеминация с донорской спермой не приносит результата;
- программы с суррогатной матерью;
- низкий овариальный резерв и необходимость использования донорских ооцитов (либо собственных яйцеклеток, если они были заблаговременно криоконсервированы);
- высокие генетические риски (показано ЭКО с проведением ПГД для снижения риска хромосомных аномалий и генетических заболеваний).
Также показаниями к ЭКО являются любые заболевания, нарушающие фертильность, если их лечение другими методами в течение 9-12 месяцев не принесло результата (не привело к наступлению беременности).
Дополнительные аргументы в пользу ЭКО:
- возрастной фактор;
- наличие сразу нескольких факторов бесплодия;
- нарушение фертильности у обоих супругов одновременно;
- длительный период бесплодия;
- невыясненные причины бесплодия.
Показания к ЭКО у мужчин
Теперь обсудим, какие показания для ЭКО бывают у мужчин.
Обструктивное бесплодие. В некоторых случаях оно может быть излечено хирургическим способом. Но если операция противопоказана, оказалась неуспешной или пациент от неё отказывается, проводится пункция яичка. Сперматозоиды получают из тестикулярной ткани, затем используются в программах ЭКО с ИКСИ.
Эякуляторные нарушения. Самое частое из них – ретроградная эякуляция. В этом случае сперматозоиды тоже приходится получать из яичка.
Эректильная дисфункция. Если достижение эрекции невозможно при помощи различных терапий, использования препаратов и другими способами, показано хирургическое получение сперматозоидов и проведение ЭКО.
Азооспермия. Если половые железы мужчины не вырабатывают сперматозоиды, проводят ЭКО с донорской спермой.
Высокие генетические риски. В таком случае показано ЭКО, ИКСИ и ПГД. Преимплантационная диагностика позволяет выбрать для переноса в матку генетически здоровый эмбрион.
Низкое качество спермы. При малом количестве сперматозоидов, их низкой подвижности, плохой морфологии проблема может быть решена консервативными методами. Если результата лечения нет, либо если терапия изначально видится бесперспективной, показано экстракорпоральное оплодотворение.
ЭКО без показаний
Некоторые пациенты спрашивают, можно ли сделать ЭКО без показаний. Просто так, по желанию партнеров, эта процедура не проводится. Ведь она связана с определенными рисками для здоровья, пусть и минимальными. Только если беременности не удается добиться естественным способом, а также при помощи других методов лечения, может быть проведено искусственное оплодотворение.
Современные технологии и развитие науки позволяют если не излечить бесплодие, то завести ребенка с таким диагнозом. Причин невозможности забеременеть в естественных условиях бывает огромное множество. Все чаще и чаще используется экстракорпоральное оплодотворение, которое достаточно дорого стоит. Не каждая пара может себе позволить такую процедуру, да и проводится она не во всех городах. С этой целью Министерство здравоохранения создало программу бесплатного проведения ЭКО по ОМС. В данной статье мы рассмотрим показания к ЭКО. Также будет рассказано о процессе его проведения и особенностях подготовки.
Наиболее распространенные показания для ЭКО у женщин

Причина бесплодия пары может крыться как в мужском организме, так и в женском. Поэтому было бы логично разбить все причины на де группы. В первую очередь мы рассмотрим показания к ЭКО у женщин. К ним относится следующее:
- Эндокринное бесплодие. Это нарушение в процессе овуляции, которое является наиболее актуальной причиной невозможности забеременеть. Эндокринное бесплодие сопровождается ановуляцией, то есть нарушением в менструальном цикле, которое приводит к невозможности созревания яйцеклетки и выхода ее из фолликула. При этом длительность цикла не отличается от здорового. В результате отклонений нарушается выработка гормона прогестерона, что приводит к невозможности забеременеть или выкидышам. Излечение эндокринного бесплодия заключается в приеме гормональных препаратов, стимулирующих овуляцию. Если в течение 6 месяцев результат не будет достигнут, то ановуляция становится показанием к ЭКО. После процедуры большинство женщин с таким диагнозом смогли забеременеть и родить ребенка. Все дело в препаратах, стимулирующих суперовуляцию.
- Трубно-перитонеальное бесплодие является вторым по распространенности показанием к ЭКО. В результате развития такой болезни появляются спайки в органах малого таза, что приводит к невозможности маточных труб правильно функционировать. По ним оплодотворенная яйцеклетка не может проходить. К этой же категории показаний относятся слабые сокращения труб, из-за которых клетка не достигает матки. Эта патология может возникнуть в результате инфекционных заболеваний в области живота, внематочной беременности, воспаления маточных труб и яичников, послеоперационных осложнений или хирургических вмешательств. С помощью ЭКО данная проблема решается.
- Эндометриоз в тяжелой форме не менее распространенное показание к ЭКО, в ходе которого внутренний слой матки растет весьма активно и начинает выходить за ее пределы. Опасность заболевания кроется в том, что оно протекает безболезненно и может даже не чувствоваться женщиной. Лечение болезни проводится либо с помощью терапии (с применением гормонов), либо операбельным путем. Если предыдущие варианты не принесли результатов, прибегают к помощи ЭКО.
Иные показания, касающиеся женщин

В медицине существует ряд факторов, которые сказываются на возможности женщины забеременеть, но редко встречаются на практике. Именно их мы сейчас и рассмотрим.
- Синдром поликистозных яичников является показанием к ЭКО. Он встречается не так часто. Заболевание приводит к нарушению работы яичников. Зачастую при этом уровень мужских гормонов повышается в разы. Это приводит к таким видимым признакам, как облысение, акне, отсутствие менструаций, ожирение. Лечение начинается в первую очередь с терапии, стимулирующей овуляцию. Если она не принесла результатов, проводится ЭКО.
- Неясный генез в последнее время стал официальным показанием к применению ЭКО. Сопровождается благополучием обоих супругов и возможности забеременеть, но несмотря на это, все попытки закачиваются неуспехом. Таких случаев не более 5%, так как современные технологии позволяют определить причину бесплодия.
- Иммунологическое бесплодие встречается очень редко и сопровождается появлением и развитием антиспермальных тел. Они могут появиться как у мужчины, так и у женщины. Они наносят удар по сперматозоидам, прикрепляясь к их хвостовой части и не давая проникнуть в яйцеклетку. Причины такого бесплодия мало известны, поэтому в первую очередь женщине опять же предлагается пройти курс терапии с гормонами. Вторым этапом является проведение ЭКО.
- Возрастной фактор является показанием к ЭКО, которое все чаще встречается в последние годы. Чем женщина становится старше, тем медленнее протекают процессы в ее организме, и это касается не только овуляции. В результате этого могут возникать проблемы с зачатием ребенка. Многие женщины используют "программу отсроченного материнства", которая предполагает изъятие в девушки в возрасте примерно 20 лет нескольких созревших клеток. Они хранятся в замороженном виде много лет. В любое удобное для пациентки время она может провести процедуру ЭКО со своими же клетками.
Патологии спермы как показания для ЭКО

Проблемы с зачатием ребенка могут возникнуть в любой паре, в таком случае обследоваться необходимо обоим партнерам. Ведь существует и ряд показаний к ЭКО у мужчин. Рассмотрим подробно патологии спермы, какими они бывают:
- Олигозооспермия, которая подразумевает понижение количества сперматозоидов в сперме.
- Тератозооспермия, когда в сперме есть большое количество деформированных клеток с коротким хвостиком, нарушениями в головке, строении. Могут встречаться сперматозоиды с двумя головками, они не способны оплодотворить клетку женщины.
- Астенозооспермия весьма распространена и заключается в пониженной скорости сперматозоидов. Тяжелая стадия ее называется акиноспермией, когда клетки совершенно потеряли способность двигаться. Такие патологии зачастую образуются в результате чрезмерного употребления алкоголя, табака.
- Гипоспермия заключается в выделении маленького количества спермы в результате полового акта. Если количество материала не превышает 2 мл, это говорит о заболевании.
- Существует даже некроспермия, при которой в сперме больше мертвых сперматозоидов, чем живых.
- Полиспермия подразумевает существенное увеличение количества выделяемой спермы и мужских клеток в ней. В таком случае клеток много, но они не могут оплодотворить яйцеклетку — их проникающая способность существенно снижается.
- Пиоспермия — форма патологии, при которой в сперме есть гной. Это, как правило, следствие различных заболеваний.
- Азооспермия — болезнь, при которой в сперме нет сперматозоидов.
- Аспермия — состояние, при котором отсутствует сперма вообще.
Все эти патологические состояния являются показаниями для проведения ЭКО.
Иные показания для мужчин
Существует еще две причины, которые приводят к мужскому бесплодию. Рассмотрим их более подробно:
- Варикоцеле, которое подразумевает варикозное расширение вен яичка или семенного канала. Эта причина встречается в 40% случаев бесплодия мужчин. Расширение вен приводит к повышению температуры и созданию неблагоприятных условий для выработки сперматозоидов. В большинстве случаев это лечится путем проведения операции. Если она не принесла положительных результатов, болезнь становится показанием к проведению ЭКО.
- Иммунологическое бесплодие дублирует одноименный вид, касающийся женского бесплодия. В организме мужчины формируются антиспермальные тела. Они могут возникнуть в результате травмы, расширения вен, наследственной предрасположенности.
Показания для обоих супругов
Какие-либо генетические заболевания и аномалии являются показаниями к протоколам ЭКО. Помимо этого проводится предимплантационная диагностика, которая позволяет выявить аномалии и заболевания. Показаниями являются не только классические причины бесплодия, описанные выше, но и следующие ситуации:
- Нарушения на генетическом уровне.
- Возраст супругов более 35 лет.
- Хронические заболевания, приводящие к бесплодию.
- Замершие беременности в клинической истории женщины.
- Неспособность выносить ребенка.
Проведение предимплантационной диагностики позволяет сформировать результаты и данные о здоровье женщины и мужчины, которые помогут повысить шансы на благополучное ЭКО.
Бесплатное ЭКО
На территории России действует Приказ Министерства здравоохранения № 107н, который регламентирует порядок и основания проведения бесплатного ЭКО. Закон говорит, что женщина и мужчина, которые как состоят, так и не состоят в браке, могут воспользоваться правом на проведение бесплатного экстракорпорального оплодотворения. Женщина, которая является одинокой, также может воспользоваться этим правом.
Какие показания для ЭКО устанавливает закон?
- Бесплодие, попытки лечения которого не увенчались успехом. Не важно какова причина и форма невозможности иметь ребенка.
- Заболевания, при которых беременность не может наступить самостоятельно, необходимо ЭКО.
Отбор пациентов
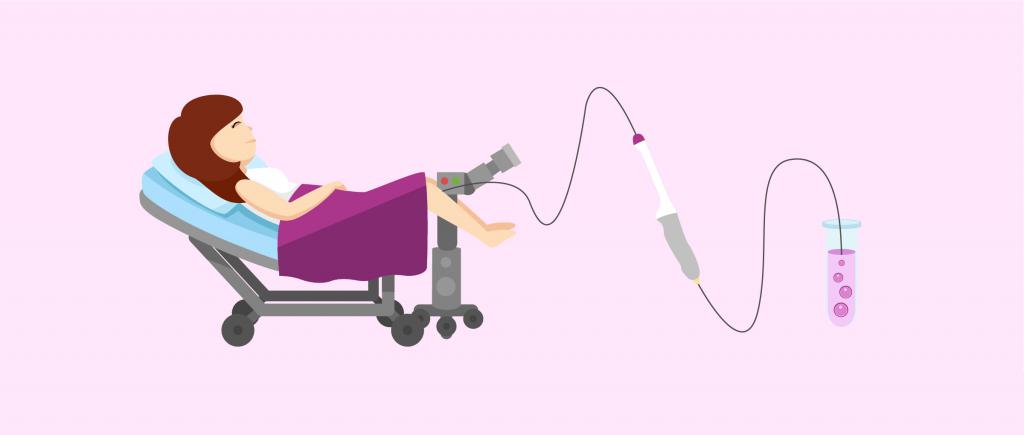
Первым делом определяется причина бесплодия и показания для ЭКО по ОМС. В рамках этого этапа оценивается эндокринное состояние пациентов, а также овуляторный статус женщины. Оценивается проходимость труб и способность органов малого таза правильно функционировать. Обследуется эндометрий, его толщина, размеры и границы. Исследуется сперма мужчины на выявление патологий. Также оба супруга (сожителя) обследуются на наличие инфекций. Таким образом вычисляется причина, по которой пара не может иметь детей, и ставится заключение о показаниях для ЭКО по ОМС. Длительность этого этапа колеблется от 3 до 6 месяцев. После этого проводятся следующие действия:
- На втором этапе врач выявляет возможность излечить проблему, применяются различные виды терапии, оказывается разного рода помощь. В этом случае длительность этапа может затянуться до 12 месяцев.
- Непосредственно перед процедурой проводится полное обследование мужчины и женщины. Кровь исследуется на антитела к вирусу иммунодефицита человека, герпеса, молекулярное исследование на цитомегаловирус, хламидии, микоплазму, уреаплазму, трепонему.
- Женщины сдают еще дополнительные исследования — общий анализ крови, биохимический анализ, общий анализ мочи, проходят флюорографию, ЭКГ, исследуются мазки из влагалища. Также требуется определение антител к краснухе, цитология шейки матки, консультация у терапевта.
- Женщинам после 35 лет назначают маммографию, а до 35 лет проводится УЗИ молочных желез.
- У мужчин проводится исследование спермы.
- Если есть заболевания органов малого таза, то проводится их лечение.
- При наличии отдельных видов патологий назначаются консультации у специалистов разных направлений.
Проведение базовой программы ЭКО
Закон подробно регламентирует не только показания к ЭКО по полису, но и порядок проведению процедуры, который ничем не отличается от платной процедуры. Этапы работы:
- Стимуляция суперовуляции — первый этап работы, который подразумевает прием женщиной препаратов из группы менотропинов, гонадотропинов. Они способны значительно повысить работоспособность яичников и вместо одной яйцеклетки выработать много. Количество зависит от индивидуальных показаний и вида протокола. Все это обговаривается с врачом на стадии подготовки. Дозировка и реакция организма женщины отслеживается в табличной форме, в зависимости от чего корректируется порядок проведения процедуры.
- Пункция яйцеклеток из организма пациентки. С помощью трансвагинальной техники из яичника забираются все яйцеклетки, которые созрели. На данном этапе используют обезболивание, поэтому во время процедуры обязательно присутствие анестезиолога.
- В искусственных условиях, приближенных к естественным, обеспечивается слияние женской и мужской клеток, в результате чего происходит оплодотворение в пробирке.
- Культивирование эмбрионов подразумевает процесс отбора специалистом-эмбриологом самых сильных оплодотворенных клеток. Они выращиваются в искусственных условиях.
- Последним этапом является подсаживание оплодотворенных клеток в полость матки. За одну процедуру не рекомендуется пересаживать более 2 эмбрионов. Если пациентка хочет подсадить 3 эмбриона, то она дает на это письменное согласие.
- Через 12-14 дней проверяется факт наступления беременности.
Ограничения к применению ЭКО
ЭКО по медицинским показаниям, как и любая другая процедура, обладает своими ограничениями и противопоказаниями. Ограничениями к применению ЭКО являются:
- Уменьшение овариального резерва, который выявляется на стадии подготовки к проведению процедуры с помощью УЗИ или результатов крови на антимюллеровы гормоны. Овариальный резерв — это заложенный еще до рождения у женщины показатель запаса яйцеклеток в яичнике.
- Состояния пациентов, при которых более эффективным было бы использование других программ, например, оплодотворение с помощью донорских клеток, консервированных клеток, суррогатное материнство.
- Заболевания, связанные с полом. У женщин это гемофилия, мышечная дистрофия и другое. В таком случае перед проведением ЭКО пациенты направляются к специалисту генетику.
Противопоказания к проведению ЭКО
Закон устанавливает целый спектр и показаний, и противопоказаний ЭКО. Если первое мы разобрали подробно ранее, то противопоказания перечислим сейчас:
- Инфекционные или паразитарные заболевания. К ним относятся разнообразные формы туберкулеза, вирусный гепатит во всех формах проявления. Также болезнь, которая вызывается иммунодефицитом человека, сифилис у мужчины или женщины. Такое противопоказание актуально до момента излечения.
- Новообразования. Сюда включаются злокачественные новообразования в любом месте. Доброкачественные образования, которые поражают матку или яичники также являются противопоказанием к ЭКО.
- Заболевания крови и кроветворных органов. Сюда входят острые формы лейкоза, апластическая анемия, острые формы гемолитической анемии, хронический миелолейкоз, лимфомы с высокими рисками и многое другое. Полный перечень заболеваний вы можете увидеть в Приложении № 2 к Приказу.
- Болезни эндокринной системы и нарушение обмена веществ. Сюда входят сахарный диабет с почечной недостаточностью, либо состояние после трансплантации почки или же прогрессирующая ретинопатия. Кроме этих форм диабета в противопоказания входят гиперпаратиреоз.
- Психические расстройства являются серьезными противопоказаниями. Это психозы, слабоумие, наследственные дегенеративные расстройства, аффективные расстройства и заболевания, вызванные приемом психоактивных веществ.
- Болезни нервной системы, связанные с выраженными психическими и двигательными расстройствами.
- Болезни системы кровообращения, различные виды пороков сердца, кардиомиопатия, болезнь Аэрза, последствия легочной гепертензии, разного рода заболевания сосудов, гипертоническая болезнь.
- Болезни органов дыхания.
- Поражения органов пищеварения.
- Заболевания мочеполовой системы.
- Врожденные нарушения в развитии.
- Патологии в костной, мышечной и соединительной ткани.
- Осложнения в предыдущей беременности и родах.
- Отравления и травмы, исходящие от внешних причин.
Все эти противопоказания диагностируются врачом на стадии подготовки, в результате чего используются другие программы, подходящие для каждого конкретного случая.


Этап 1: Диагностика бесплодия
Диагноз бесплодие ставится при отсутствии беременности в течение 1 года регулярной половой жизни без использования контрацепции. Если женщине более 35 лет, этот срок уменьшается до 6 месяцев. Следовательно, при отсутствии беременности в течение 1 года у женщин до 35 лет и 6 месяцев у женщин старше 35 лет необходимо обратиться к врачу-репродуктологу.
Причины бесплодия могут быть связаны с нарушениями здоровья как у женщин, так и у мужчин. Среди возможных причин женского бесплодия могут быть:
- Отсутствие овуляции (например, при синдроме поликистозных яичников, преждевременном истощении яичников);
- Непроходимость маточных труб;
- Заболевания матки (эндометриоз, миома матки, пороки развития матки);
- Заболевания шейки матки (цервицит, сужение канала шейки матки);
- Иммунологические нарушения (например, наличие антиспермальных антител);
- Бесплодие неясного происхождения;
- Сочетанное бесплодие (при наличии как женского, так и мужского факторов).
К причинам мужского бесплодия относят:
- Различные врожденные аномалии яичек (гипогонадизм или недоразвитие яичек, крипторхизм или неопущение яичек в мошонку, врожденное отсутствие яичек);
- Бесплодие, связанное с воздействием вредных факторов (инфекций, радиации, длительное охлаждение);
- Травмы;
- Варикоцеле (расширение вен семенного канатика и яичка);
- Бесплодие неясного происхождения
Этап 2: Подготовка к ЭКО
ЭКО – это сложная и многоэтапная процедура, которая требует как физической, так и моральной подготовки. На консультации доктор обязательно рекомендует вам подготовить организм к беременности. А это значит отказаться от всех вредных привычек, распределить физические нагрузки и полноценно питаться.
Психологическая подготовка наиболее важна. Необходимо настроиться на многоэтапное лечение и быть готовым к возможному неудачному исходу. Самое важное во время процедуры это позитивный настрой и вера в успех!
Для того, чтобы убедиться в возможности проведения процедуры ЭКО, как мужчина, так и женщина должны пройти ряд обследований и сдать анализы.
Список необходимых обследований для пациентов, вступающих в программу ЭКО, утвержден приказом Минздрава РФ №107н от 30.08.2012. Ниже приведен их полный список.
Анализы для мужчин
- Спермограмма. Делается после полового воздержания в течение 3-5 дней. За 10 дней до сдачи анализа необходимо исключить алкоголь, антибиотики и тепловые процедуры. Анализ действителен в течение 6 месяцев;
- Мазок на флору из уретры. Действителен 1 мес;
- Мазки на инфекции: хламидии, цитомегаловирус, герпес, генитальные уреаплазмы и микоплазмы. Действительны 6 мес;
- Анализы крови на ВИЧ, гепатиты В и С, сифилис. Действительны 3 мес.
Анализы для женщин
- Консультация эндокринолога;
- Исследование маточных труб на проходимость c помощью гистеросальпингографии, ультразвуковой гистероальпингоскопии или лапароскопии;
- Группа крови и резус-фактор. Бессрочный;
- Клинический анализ крови. Действителен 1 мес;
- Гемостазиограмма (коагулограмма). Действителен 1 месяц;
- Биохимический анализ крови. Действителен 1 месяц;
- Общий анализ мочи. Действителен 1 месяц;
- Анализ крови на сифилис, ВИЧ, гепатиты В и С. Действительны 3 месяца;
- Анализ крови на гормоны: ФСГ, ЛГ, эстрадиол, пролактин, тестостерон, ТТГ, Т4 свободный, ДГЭА, АМГ (на 2-3 день менструального цикла. Прогестерон на 21-й день цикла.) Действительны 6 мес;
- Исследования крови на TORCH (IgM, IgG к токсоплазме, вирусу краснухи, цитомегаловирусу, вирусу простого герпеса). Действительны 6 месяцев;
- Мазок на флору из цервикального канала и степень чистоты влагалища. Действителен 1 месяц;
- Цитологическое исследование соскоба с шейки матки. Действителен 1 год;
- Мазки на инфекции: хламидии, цитомегаловирус, герпес, генитальные уреаплазмы и микоплазмы. Действительны 6 мес;
- Заключение терапевта о состоянии здоровья и возможности вынашивания беременности. Действительно 1 год;
- Флюорография или рентген лёгких. Действительна 1 год;
- ЭКГ. Действительна 1 месяц;
- Ультразвуковое исследование молочных желез у пациенток до 35 лет, после 35 лет маммография. Действительно 1 год;
- Заключение маммолога о возможности стимуляции яичников.
При необходимости врач может назначить дополнительные исследования.

На сегодняшний день центр репродукции и генетики Нова Клиник – одна из ведущих клиник, занимающихся решением проблем бесплодия. Центр объединяет специалистов высочайшего уровня, знаний, навыков с целью обеспечения качественной медицинской помощи в лечении бесплодия.
В центре репродукции и генетики Нова Клиник используются только современные методики лечения с доказанной эффективностью. Эмбриологическая лаборатория центра имеет сертификат внешней оценки качества Великобритании NEQAS, что гарантирует высокое качество эмбриологического этапа ЭКО.
Этап 3: Стимуляция суперовуляции
Для того, чтобы получить больше яйцеклеток для последующего оплодотворения проводят стимуляцию яичников. Этот процесс также называется «стимуляцией суперовуляции».
Чтобы добиться созревания большего количества яйцеклеток назначают ежедневные инъекции гонадотропинов – гормонов, которые приводят к созреванию сразу нескольких яйцеклеток, а не одной, как при обычном менструальном цикле.
Длительность этого этапа зависит от выбора протокола стимуляции. Пункция фолликулов обычно приходится на 12-14 день, реже на 13-18 день цикла. Режим стимуляции (протокол, дозы препаратов) подбираются индивидуально. Контроль созревания фолликулов происходит под контролем УЗИ. Стимуляция овуляции проходит под тщательным контролем врача.

Основная цель Нова Клиник – помочь бесплодной паре стать родителями здорового ребенка. Все методы обследований, назначаемые докторами центра, клинически обоснованы и регламентированы приказом Минздрава РФ.
В центре применяется ЭКО с персонифицированной стимуляцией овуляции. При этой процедуре врач, согласно результатам специального анализа на основе фармакогенетики, подбирает индивидуальную схему стимуляции.
Этап 4: Пункция фолликулов
При достижении фолликулами зрелости необходимо сделать специальный укол – ввести триггер финального созревания яйцеклеток. Пункция фолликулов и получение яйцеклеток проводится через 35-36 часов после введения триггера, только по истечению этого времени возможно получить зрелые яйцеклетки.
Процедура проводится под наркозом и контролируется с помощью УЗИ. Врач с помощью специальной иглы проводит забор фолликулярной жидкости и передает материал эмбриологу. Эмбриолог отбирает яйцеклетки для дальнейшего оплодотворения. Чем больше яйцеклеток будет получено, тем лучше. Неиспользованные в протоколе яйцеклетки могут быть заморожены на несколько лет и использованы в повторной попытке ЭКО.
Этап 5: Оплодотворение яйцеклеток
Полученные яйцеклетки и сперматозоиды помещают в специальный инкубатор, в питательный раствор при температуре 37° С и высокой влажности. Здесь и происходит оплодотворение.
В некоторых случаях эмбриологи прибегают к интрацитоплазматической инъекции сперматозоида в яйцеклетку (ИКСИ). При этой методике эмбриолог отбирает наиболее перспективный сперматозоид и внедряет его в цитоплазму яйцеклетки. К процедуре прибегают при низком качестве эякулята или яйцеклеток или использовании «замороженных» яйцеклеток.
Этап 6: Культивирование эмбрионов
Этап 7: Перенос эмбрионов
Этап 8: Контроль и поддержка беременности
Популярные вопросы и ответы
Кому подходит
Новые технологии
Как часто бывают неудачные попытки
ЭКО, конечно же, не гарантирует стопроцентное наступление беременности. В настоящее время эффективность ЭКО составляет около 30-35% у пациенток в возрасте младше 35 лет. В возрасте старше 35 лет этот процент составляет менее 30%. Поэтому неудачные попытки ЭКО встречаются, увы, довольно часто. Больше половины пациентов после первой попытки уходят из клиники, к сожалению, с отрицательным результатом.
С возрастом естественная фертильность женщины снижается. Особенно заметно это происходит после 38 лет. Точно так же с возрастом будет снижаться и частота успешных циклов ЭКО. По мнению врачей, все дело в том, что с увеличением возраста у женщины созревает меньшее количество яйцеклеток и эти яйцеклетки худшего качества, что при оплодотворении способствует образованию генетически нездоровых эмбрионов.
Возраст мужчины также влияет на успешность ЭКО, но в гораздо меньшей степени.
Также на исход процедуры влияет количество полученных ооцитов, овариальный запас женщины.

Результативность программ ЭКО в Центре репродукции и генетики Нова Клиник составляет 53%. И это выше вероятности беременности при естественном зачатии у здоровой пары, составляющей 25% в расчете на цикл.
Индивидуальные схемы индукции овуляции, включая методики минимальной стимуляции и модифицированные протоколы, позволяют проводить процедуры ЭКО, сводя к минимуму возможность осложнений и повышая эффективность терапии.
Сколько стоит процедура и кто оплачивает
«В нашей стране возможно бесплатное проведение программы ЭКО за счёт средств обязательного медицинского страхования», — отмечают врачи гинекологи-репродуктологи — «Права на ЭКО по ОМС имеет женщина с диагнозом бесплодие, как состоящая в официальном браке, так и с партнером вне брака. А также одинокая женщина с диагнозом бесплодие, или женщина, супругу (партнёру) которой выставлен диагноз бесплодие.
В процедуре ЭКО по полису ОМС может быть отказано по некоторым причинам: при низком овариальном резерве, т.е. когда в яичниках мало яйцеклеток, и для наступления беременности требуются донорские яйцеклетки.
По полису ОМС бесплатно возможно только проведение базовой программы ЭКО со стимуляцией суперовуляции (со своими половыми клетками). Донорские программы (с использованием донорских яйцеклеток, донорских эмбрионов), программы с использованием суррогатной матери не оплачиваются из фонда ОМС. Без стимуляции в виду различных причин, программа оплачивается пациентами самостоятельно.
Процедуру ЭКО при отказе по ОМС или при желании можно пройти платно.
Стоимость базовой процедуры ЭКО в среднем составляет около 170 000-200 000 рублей.
В неё входит все четыре этапа ЭКО с препаратами для стимуляции при условии использования своих собственных половых клеток. Донорские яйцеклетки и донорская сперма оплачиваются отдельно.
Стоимость 1 яйцеклетки составляет от 20 тыс рублей. Стоимость донорской спермы от 12000 до 35000 рублей за 1 порцию.
Предимплантационная генетическая диагностика эмбрионов, позволяющая исключить генетические заболевания у эмбриона, оплачивается отдельно. А также биопсия трофэктодермы эмбрионов за биопсию всех эмбрионов.
Перенос ранее замороженных эмбрионов можно проводить как бесплатно по ОМС, так и на коммерческой основе.
Стоимость разморозки эмбриона и переноса его в матку обходится в среднем от 35 до 50 тысяч рублей».
