Дисплазия эпителия что это такое
Содержание:
В конце 20 века дисплазия эпителия охарактеризована решением экспертов Всемирной Организации Здравоохранения как сочетание трёх основных признаков:
- Атипическое развитие клеток эпителиальной ткани.
- Нарушение на стадии клеточной дифференцировки.
- Нарушение тканевой архитектоники.
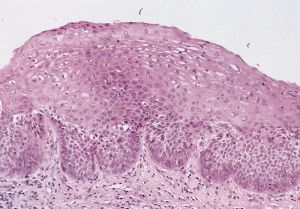
Такое определение признаётся полным и точным. Дисплазия эпителия не ограничивается лишь клеточной атипией, носит глобальный характер. Комплекс элементов, составляющих эпителиальную ткань, подвергается патологической трансформации.
Предшествующие аспекты дисплазии
Часто возникновения диспластических процессов в эпителиальных тканях не первичны. Как правило, предшествующим процессом становится развитие на фоне длительно текущего воспаления, реактивной гиперплазии клеток эпителия, нарушением процессов регенерации повреждённых клеток. В ряде случаев вместо гиперплазии развивается атрофическое изменение эпителиальных тканей. Такое сочетание считается вполне закономерным, процессы дисплазии и атрофии показывают единые генетические закономерности и механизмы формирования. В запуске процессов принимают участие гены, несущие ответственность за процессы клеточного митоза, стимулирующие пролиферативную активность клеток эпителия. Немаловажную роль играет ген-супрессор, который останавливает размножение и дифференциацию клеток, запускает процесс клеточного апоптоза.
Активация указанных генов вызывает либо гиперплазию, либо атрофию клеточных элементов эпителия.
При гистологических и биохимических исследованиях поражённых тканей обнаружено изменение нормальной выработки и функционирования активных веществ, регулирующих рост и развитие клеток. Сюда относится фактор роста клеток, рецепторы и адгезивные молекулы, факторы синтеза онкогенных белков.
В отдельных случаях определение дисплазии при описании предраковых изменений эпителиальных тканей в клинической практике специалистами не используется. Для постановки диагноза характеризующего патологический процесс в ряде систем организма используются специальные термины типа «аденоматоз» либо «железистая гиперплазия».
Степени тяжести течения дисплазии
В медицинской практике распространённой считается классификация дисплазии, которая проводится по степеням.
- Слабая степень.
- Умеренная.
- Выраженная или тяжёлая.
- Атипическая гиперплазия.
Критерием определения степени служит интенсивность атипического процесса в эпителиальных клетках.
По мере нарастания степени тяжести отмечается развитие изменений:
- Увеличение размеров клеточного ядра эпителиоцитов.
- Полиморфизм ядер и всего эпителиоцита.
- Гиперхроматизм при окрашивании препаратов.
- Изменение структуры хроматина, который образует грубые комки.
- Увеличение числа ядрышек клетки и их величины
- Активизация митоза.
Течение эпителиальной дисплазии способно носить прогрессирующий характер, быть стабильным и регрессирующим. Динамические трансформации в структуре клеток напрямую зависят от продолжительности течения патологического процесса и степени интенсивности.
Наиболее легкая степень эпителиальной дисплазии часто обнаруживает благоприятный прогноз и в 100% случаев подлежит обратному регрессированию. Чем выше степень активности патологического процесса, тем больше процент вероятности ракового перерождения клеток. В виде крайней степени развития дисплазии можно рассматривать появление cancer in situ.
Дисплазия тяжёлой степени
Выраженную дисплазию принято называть интраэпителиальной неоплазией. Состояние в клинической практике расценивается как облигатно предраковое. Можно считать тяжёлую дисплазию начальной стадией патоморфологических изменений, которые постепенно трансформируются в злокачественное новообразование.
Гистологическая картина тяжёлой степени дисплазии показывает массу схожих черт с морфологией раковых клеток. Отличительной чертой признано отсутствие инвазии в прилежащие ткани. Это объясняет необходимость экстренного лечения и проведения ряда профилактических мероприятий при обнаружении у пациента признаков выраженной дисплазии. Лечение подобной стадии подразумевается обязательно хирургическим и носит радикальный характер. Пациент обязательно наблюдается у онколога.
Дисплазия плоского эпителия
Нарушения тканевой структуры при дисплазии многослойного плоского эпителия выражаются в утрате дифференциации различных слоёв эпителия. Верхние слои плоского эпителия бывают замещены клеточными структурами, характерными для базального слоя с нарушением процесса их созревания, дифференциации и ороговения.
Клинически дисплазия многослойного плоского эпителия проявляется в виде очаговых участков пролиферации с нарушением вертикальной дифференциации, гиперплазией клеток базального слоя, атипичным полиморфизмом клеток, нарушением нормального окрашивания и увеличением размера ядер. Верхние слои эпителия обнаруживают явления гипекератоза и дискератоза. Все описанные патологические структурные элементы в определённой степени замещают собой нормальные клеточные пласты.
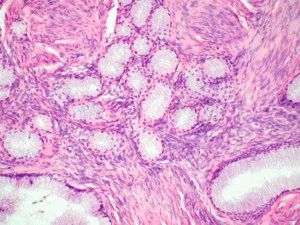
Дисплазия железистого эпителия
Для указанного типа дисплазии характерно нарушение клеточной структуры железистых протоков, атипическое развитие клеток, чрезмерно тесное расположение эпителиоцитов, усиление ветвистости протоков либо их уплощение. Возможно образование патологических разрастаний эпителиоцитов сосочкового слоя.
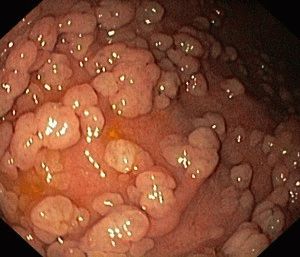
Дисплазия цилиндрического эпителия развивается часто в канале шейки матки. Способствовать развитию процесса могут нарушения гормонального баланса женщины, в частности, повышенное содержание в организме эстрогенов или прогестерона. Гормональный дисбаланс носит как эндогенный, так и экзогенный характер. Часто слабая атипия цилиндрического эпителия развивается в период вынашивания беременности, после родов, в результате приёма ряда гормональных препаратов. В таком случае характерным поражением будут мелкожелезистые гиперпластические образования. Нарушения пролиферации цилиндрического эпителия часто соседствуют с подобными нарушениями многослойного плоского эпителия. Это считается крайне важным критерием для лечения.
Дисплазия эпителия шейки матки
Самостоятельно лёгкая или умеренная форма не даёт субъективных клинических проявлений, в 10% случаев протекает бессимптомно. Как правило, симптомы обнаруживаются при присоединении воспаления, инфицирования бактериальной или грибковой флорой. Могут появиться симптомы, схожие с клиническими явлениями эндоцервицита – жжение, зуд, патологические выделения, иногда имеющие примесь крови.
Этиологические факторы, способствующие развитию диспластических процессов эпителия шейки матки, способны широко варьировать. Сюда относят механические воздействия и травмы, микроскопические дефекты, последствия воспалительных процессов, общий гормональный дисбаланс у женщины, снижение иммунной защиты, наличие в анамнезе беременностей, абортов и родов.
При благоприятном исходе дисплазия эпителия способна регрессировать самостоятельно.
Однако в ряде клинических вариантов дисплазия определяется лишь во время осуществления лабораторно-инструментальных процедур.
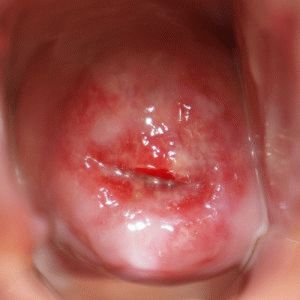
Диагностические исследования, способные выявить дисплазию:
- Осмотр матки и шейки в гинекологических зеркалах. При осмотре обнаруживаются изменения, видимые невооружённым глазом. Изменяется окраска слизистой оболочки, разрастание эпителиальных слоев, наличие нехарактерных пятен на слизистой шейки матки, специфический блеск поражённых тканей.
- Кольпоскопия – осмотр с использованием специального оптического устройства, способного увеличивать рассматриваемый участок до 10 раз. Если шейку матки предварительно оросить раствором йодинола или Люголя, это позволит обнаружить дефекты эпителиальной ткани лёгкой степени, которые не видны невооружённым глазом.
- Гистологическое исследование позволит обнаружить характерные изменения структуры и пролиферативных функций клеток, описанные выше. Метод исследования считается наиболее достоверным и единственным, позволяющим определить степень тяжести процесса.
- Диагностика с помощью ПЦР-метода позволяет обнаружить онкогенные изменения в тканях и наличие в организме антител к вирусам. При проведении диагностических исследований необходимо помнить, что ряд инфекционных возбудителей способен давать во влагалищном мазке картину диспластического процесса. Учитывая это, обследование проводится максимально полным.
Лечение дисплазии
Перед назначением лечения в обязательном порядке проводится тщательное гистологическое исследование. От его результатов напрямую зависит выбор терапевтических методов.
Выбор метода лечения осуществляется врачом с учётом факторов:
- Возраст пациента.
- Степень выраженности диспластического процесса.
- Величина очага пролиферации.
- Наличие сопутствующих острых и хронических заболеваний.
- При лечении дисплазии эпителия матки учитывается возраст женщины, её потенциальная способность, желание к деторождению.
Часто применяются методы лечения:
- Назначение иммуномодулирующих лекарственных препаратов. Метод направлен на повышение иммунной активности организма и показан, когда дисплазия многослойного плоского эпителия занимает обширный участок слизистой или кожи. Учитывается склонность процесса к рецидивирующему течению.
- Хирургическое лечение осуществляется методами:
- Криогенная деструкция поражённого участка многослойного плоского эпителия с применением жидкого азота;
- Радиоволновой метод деструкции;
- Лазерная терапия с помощью углекислоты или аргона;
- Хирургическое иссечение очага поражения с помощью стандартного скальпеля.
В ряде случаев, когда возраст пациента молодой и дисплазия не превышает первой или второй степени тяжести, возможно избрать тактику выжидания. Такой метод избирается, когда очаг поражения имеет не слишком большие размеры. Высока степень вероятности того, что дисплазия сможет регрессировать самостоятельно без медицинского вмешательства. Каждые 3 месяца необходимо проводить диагностическое обследование.
Если наблюдается прогрессирование степени процесса при двукратном обследовании, ставится вопрос применения хирургических способов лечения.
Лечение тяжёлой степени осуществляется онкологом с помощью одного из хирургических методов. Прежде чем приступать к радикальному устранению проблемы, назначается курс противовоспалительного лечения, проводится полная санация поражённого очага. В ряде случаев методы способствуют уменьшению степени тяжести, даже полной регрессии патологического процесса.
Дисплазия шейки матки — это патологические изменения в эпителиальном слое шейки матки, которые могут привести к образованию злокачественной опухоли. Аналоговые названия: шеечное внтуриэпитальное новообразование, цервикальная интраэпителиальная неоплазия — сокращенно ЦИН или CIN.
Дисплазия — это обратимая трансформация тканей шейки матки в аномальное состояние. Переход происходит постепенно и незаметно для женщины — в этом заключается главная опасность патологии.
Эпителиальный слой слизистой шейки матки представляет собой последовательность из базального, промежуточного и поверхностного слоев. В базальном происходит деление клеток, в промежуточном они дозревают, а поверхностный выполняет барьерную функцию. При дисплазии, среди нормальных клеток появляются атипичные: многоядерные, неправильной формы, размеров и аномально расположенных по отношению к базальной мембране. В результате развивается утолщение (гиперплазия) и разрастание клеток (пролиферация) в слоях эпителия. Из-за этого невозможно нормальное обновление, созревание, старение и отторжение клеток. До определенного момента дисплазия не опасна. Однако в запущенном состоянии она может привести к серьезным проблемам — развитию раковой опухоли. Поэтому своевременная диагностика и лечение дисплазии предотвращает развитие рака в шейке матки.
Виды дисплазии шейки матки
После проведения биопсии шейки матки специалист под микроскопом изучит гистологическое строение взятого материала. При наличии патологии будут обнаружены аномальные эпителиальные клетки со множеством мелких ядрышек или чрезмерно крупным бесформенным ядром с нечеткими границами. Далее необходимо определить степень глубины поражения и состояния клеток на соответствующих слоях.
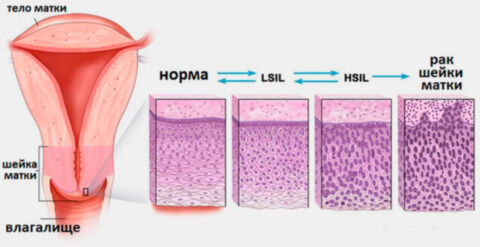
Стадии (степени тяжести) дисплазии шейки матки означают глубину распространения измененных клеток в шейке матки. Счет для определения толщины поражения эпителиального слоя органа ведется от базальной мембраны:
- I стадия — аномалия распространяется на 1/3 толщины эпителиального слоя. Только 10% пациенток с развитием дисплазии на первой стадии имеют предрасположенность к переходу патологии в умеренную или выраженную дисплазию в ближайшие 2-4 года. В большинстве случаев (90%) неоплазия первой степени проходит самостоятельно;
- II стадия — распространение атипичных клеток на протяжении 2/3 толщины. Предраковое состояние. На данном этапе необходимо деятельное лечение, выжидательная тактика неуместна: высок риск перехода патологии в тяжелую дисплазию и рак шейки матки;
- III стадия — более 2/3. Врачи используют в данном случае определение carcinoma in situ, CIS (карцинома ин ситу) или «рак на месте», неинвазивный рак. Так называется злокачественная опухоль на первых стадиях развития, которая отличается скоплением гистологически измененных клеток без прорастания в подлежащую ткань.
Легкая стадия довольно редко переходит в умеренную или тяжелую стадию: этому способствуют неправильный образ жизни, слабый иммунитет и отсутствие периодических осмотров у гинеколога. Время перехода в рак в глубокие ткани шейки матки:
- при легкой форме и предрасположенности — примерно 5 лет;
- при умеренной форме — 3 года;
- в случае тяжелой формы дисплазии — 1 год.
Причины дисплазии шейки матки
Основная причина образования атипичных клеток в шейке матки — онкогенные штаммы вируса папилломы человека (ВПЧ16 и ВПЧ18). Анализ на обнаружение этого вируса является положительным в 95-98% случаях дисплазии шейки матки. Поэтому ВПЧ принято считать пусковым механизмом в образовании и развитии заболевания.
Папилломавирус — это инфекционное заболевание, передающееся половым путем, поражающее кожные покровы. Наиболее частое его проявление: папилломы и бородавки.
При диагностике даже легкой формы неоплазии врач обращает внимание на следующие факторы:
- длительность существования вируса в организме (более года — основание для начала лечения);
- общее состояние организма и здоровья пациентки;
- образ жизни женщины, наличие вредных привычек и особенности половой жизни.
Причины возникновения дисплазии:
- эндогенные (внутренние) — патология вызвана гормональными нарушениями и/или сниженным иммунитетом;
- экзогенные (внешние) — к ним относится ВПЧ, другие вирусы и инфекции.
- женщины, чьи близкие родственники болели раком;
- пациентки, которые длительно принимали оральные контрацептивы — это приводит к изменениям в гормональном фоне;
- пациентки с хроническими инфекционно-воспалительными процессами в органах половой системы;
- женщины, рано начавшие половую жизнь;
- женщины, перенесшие много родов или абортов (шейка матки подвергается многократному травмированию).
Состояние иммунодефицита может привести к развитию дисплазии шейки матки и ее трансформации в раковую опухоль. Поэтому врачу нужно знать о частоте воспалительных процессов в организме человека, наличии хронических заболеваний. Также нужно рассказать лечащему доктору о характере питания, стрессах, лечении препаратами, которые снижают иммунитет.
Долгое время считалось, что дисплазия — «болезнь молодых», что ей подвержены девушки в возрасте 20-30 лет. Однако современные данные показывают, что трансформация клеток в эпителии шейки матки может начаться в любом возрасте, включая период после 70 лет.
Симптомы
Дисплазию невозможно диагностировать по конкретным симптомам или признакам за исключением редких случаев (см. ниже). Выявить патологию возможно только по результатам обследования врачом и сдачи анализов.
Но стоит обратиться за дополнительным обследованием к специалисту если имеют место быть:
Выраженной, но не очевидной симптоматикой обладает только третья степень неоплазии:
Признаки дисплазии шейки матки
О том, что шейка матки женщины поражена дисплазией, может узнать только гинеколог. Для постановки диагноза специалист будет руководствоваться показаниями лабораторных анализов и внешними проявлениями — поражение эпителия характеризуется специфическим изменением цвета клеток. Пораженные участки отличаются светлыми, часто желтоватыми оттенками.
При легкой форме ЦИН эпителий выглядит гладким, однородным по цвету;
При умеренной дисплазии ткани отличаются явными изменениями в структуре клеток, которые определяются визуально и пальпированием. Именно поэтому врачи часто называют дисплазию эрозией, чтобы пациентке было понятно, что с ее органом происходит и как он выглядит на данный момент. Но все-таки данные патологии имеют существенное отличие: эрозия — разъедание тканей, дисплазия — патологическая трансформация ткани.
Тяжелая ЦИН характеризуется поражением слизистой оболочки влагалищного отдела шейки матки. Кроме того, у женщин старше 40 лет, патологические процессы могут проходить и в канале шейки матки.
Диагностика
В целях профилактики дисплазии шейки матки необходимо периодически бывать на приеме гинеколога, проходить скрининговый осмотр и сдавать анализы на ВПЧ. Раз в три года рекомендуется проходить цитологический анализ, особенно если женщина находится в группе риска. Также превентивной мерой для девушек является вакцинация от вируса ВПЧ: ее можно проводить в возрасте от 11 до 26 лет (но не младше 9 лет и старше 26).
Методы диагностики дисплазии шейки матки
Инструментальные и клинические:
- осмотр в зеркалах — визуальная диагностика цветового изменения, гладкости поверхности шейки матки, пятен или разрастания эпителия и т.п.
- кольпоскопия — обследование при помощи оптического прибора, увеличивающего изображение в десятки раз.
- ПАП-тест или мазок по Папаниколау — сбор цитологического материала для его последующего исследования под микроскопом. Выявление аномальных клеток требует следующего обследования — биопсии.
- биопсия шейки матки — при осмотре кольпоскопом отщипывается немного материала от пораженного участка шейки матки, который далее исследуется в лаборатории. Биопсия позволяет выяснить толщину слоя и тяжесть поражения тканей.
- анализ на ВПЧ — представляет собой соскоб с поверхности шейки матки.
- иммуногистохимия с онкомаркерами — анализ, проводимый в случае подозрения на онкологию.
К каким специалистам нужно обратиться
Естественно, первым специалистом в данной области выступает гинеколог — только он может диагностировать дисплазию, провести необходимые анализы и осмотр. Однако ЦИН редко вызывается одним лишь вирусом папилломы. Поэтому необходимо пройти обследование и в случае необходимости — лечение у следующих врачей:
- эндокринолог — гормональные изменения могут существенно повлиять на развитие аномальных процессов в половых органах;
- инфекционист — кроме ВПЧ в организме могут находиться другие микроорганизмы, которые снижает сопротивляемость организма;
- иммунолог — иммунитет может снижаться из-за огромного количества факторов и различных заболеваний.
Лечение

Степень и глубина поражения, а также длительность течения заболевания определяют тактику лечения дисплазии шейки матки.
Можно выделить общие особенности для всех стадий ЦИН:
- эффективного медикаментозного лечения на данный момент не существует;
- все известные методы лечения основываются на удалении или деструкции пораженных областей ткани.
Способ лечения выбирается врачом на основании:
- степени заражения шейки матки;
- возраста пациентки;
- желании женщины иметь детей.
Методы лечения в зависимости от степени заражения
Легкая степень — используется выжидательная тактика и применяются общеукрепляющие препараты. На данном этапе требуется не допустить инфекционно-воспалительных заболеваний, а также регулярно появляться на осмотре у гинеколога.
Средняя степень — зависит от глубины поражения и скорости распространения: в 70% неглубокое проникновение излечивается самостоятельно, однако при выявлении ВПЧ лечение начинается незамедлительно.
Обычно на данном этапе требуется медикаментозное лечение:
- спринцевание, противовирусные свечи и тампоны;
- противовирусные препараты;
- иммуностимулирующие средства.
При неэффективности консервативного лечения, а также при упорном течении заболевания проводится хирургическое вмешательство:
- прижигание шейки матки солковагином;
- лазерная вапоризация или конизация;
- удаление патологически измененных участков радиоволнами (при помощи аппарата Сургитрон);
- криодеструкция (прижигание жидким азотом).
Тяжелая степень — лечение проходит теми же методами, что и при диагностировании умеренной дисплазии. При этой степени заболевания лечение необходимо осуществить в срочном порядке. Из хирургических методов, как правило, применяется конизация шейки матки.
Методы хирургического лечения
Ножевая конизация
Это старый и уже почти ушедший в прошлое метод удаления пораженных дисплазией тканей с помощью скальпеля. Фактически не используется из-за высокой эффективности и безопасности других методов.
Прижигание электротоком
Этот метод также известен как петлевая электроэксцизия, диатермокоагуляция. Механизм заключается в удалении трансформированных тканей посредством электротока. Способ эффективный, но не рекомендуется молодым и нерожавшим женщинам: после процедуры на шейке матки остаются рубцы, что может привести к бесплодию или преждевременным родам.
Прижигание проводится амбулаторно — не требуется ложиться в больницу. Процедура безболезненная, поскольку перед началом операции врач введет обезболивающий укол.
Лазерное удаление
Лазерное излучение безопаснее использования электротока, поскольку не оставляет на шейке матки рубцовых деформаций. Различают лазерную вапоризацию и лазерную конизацию шейки матки.
Лазерная вапоризация означает выпаривание зараженных участков без удаления здоровых тканей. Процедура безболезненна и безопасна для молодых нерожавших женщин, планирующих иметь детей. Операция занимает около получаса и проводится в амбулаторных условиях.
Лазерная конизация — способ отсечения пораженных тканей лазерным лучом. Этот метод используется в том числе для того, чтобы провести гистологическое исследование клеток, пораженных дисплазией. Процедура проводится под общей анестезией, поскольку требует точности в наведении луча, иначе могут пострадать здоровые участки шейки матки.
Радиоволновой метод
Один из самых популярных и доступных способ избавления от дисплазии, рекомендован молодым и нерожавшим пациенткам, считается безопасным и эффективным методом. В данном случае используется аппарат "Сургитрон".
Криодеструкция
Разрушение очагов дисплазии путем их замораживания жидким азотом. Метод безопасный, поскольку не затрагивает здоровые участки органа. Процедура проводится в амбулаторных условиях и не требует введения обезболивающих. После криодеструкции у пациентки могут начаться водянистые прозрачные выделения желтоватого оттенка.
Для исключения рецидива после лечения пациенткам необходим регулярный осмотр у гинеколога и пройти профилактическое обследование (мазок на цитологию, анализы на ВПЧ, кольпоскопия).
Лечение дисплазии при беременности
Дисплазия шейки матки не сказывается отрицательно на зачатии, вынашивании или развитии плода. Поэтому хирургическое вмешательство рекомендовано отложить на послеродовой период.
Также нужно помнить о риске преждевременных родов у женщин, которые прошли лечение дисплазии посредством конизации шейки матки.
Профилактика заболевания
Чтобы снизить риск развития патологии, а также исключить рецидивы дисплазии, необходимо соблюдать простые правила:
- соблюдение режима питания и включение всех необходимых витаминов и микроэлементов в рацион;
- своевременное лечение воспалительных процессов женской половой сферы;
- отказ от вредных привычек;
- использование барьерных методов контрацепции при частой смене половых партнеров
- регулярный осмотр врача-гинеколога.
 Умеренная дисплазия – это одна из степеней гинекологического недуга, который сопровождается образованием атипичных клеток в слизистом эпителиальном слое шейки матки.
Умеренная дисплазия – это одна из степеней гинекологического недуга, который сопровождается образованием атипичных клеток в слизистом эпителиальном слое шейки матки.
Основная опасность данного патологического состояния в высоком риске трансформации заболевания в злокачественный процесс.
Согласно статистическим данным недуг чаще всего диагностируется у женщин детородного возраста, но может встречаться и у женщин, находящихся в климактерическом возрасте.
Дисплазия: что это такое?
Дисплазия шеечной области относится к предраковому заболеванию, и представляет собой изменения в клеточных структурах слизистого эпитеиального слоя шейки.
На ранних стадиях патология имеет обратимый характер, поэтому обязательно своевременное выявление и лечение недуга.
Дисплазия, в отличие от эрозии, не просто нарушает целостность слизистой оболочки, но и вызывает образование нетипичных клеток и слоев эпителиальной ткани.
Слизистая шейки имеет три слоя – базальный, промежуточный и поверхностный. В нормальном состоянии клетки базального слоя имеют округлую форму и одно ядро.
В базальном слое происходит постоянное деление клеток, которые постепенно перемещаются к самому верхнему (поверхностному слою). В ходе перемещения клеточное ядро уменьшается в размере, а сама клетка уплощается – созревает и становится слизистой.
При дисплазии гистология слизистой нарушается, что обуславливается сбоями в делении и созревании клеточных структур. При этом возможно образование атипичных клеток, которые не свойственны для плоского эпителия.
Причины возникновения
Дисплазия, согласно мнению большинства специалистов, это следствие длительного нахождения вируса папилломы человека на слизистой оболочке шейки.
Генетический материал этого вируса внедряется в клетки слизистой и нарушают их работу. Особенно большую роль в развитии дисплазии играют онкогенные штаммы вируса.
Кроме этого, существуют и другие факторы, которые могут дать толчок для развития недуга:
- герпесная инфекция;
- хламидиоз;
- трихомониаз;
- эрозия;
- длительные воспалительные процессы;
- частая смена половых партнеров;
- ранняя интимная жизнь;
- роды до 16 лет;
- недостаток витаминов и фолиевой кислоты.
Существует риск и при механическом повреждении слизистой – частые аборты, большое количество родов, неправильное использование внутривлагалищных контрацептивов и так далее.

Умеренная дисплазия
Умеренная дисплазия какими-то специфическими симптомами не сопровождается, и в этом заключается коварство данного недуга. В некоторых случаях симптомы проявляются только тогда, когда заболевание уже трансформировалось в злокачественного образование.
Именно поэтому гинекологи так настоятельно советуют регулярно проводить профилактические осмотры, только в этом случае дисплазия, и многие другие серьезные недуги могут быть выявлены на начальных стадиях.
Если симптоматика умеренной дисплазии имеет место, она сводится к наличию болевых ощущений при интимной близости и к кровянистым или нехарактерным белым выделениям после полового акта.
Кроме того, иногда женщину могут беспокоить боли в нижней части живота и в поясничном отделе.
Температура при дисплазии не повышается, исключение составляют случаи присоединения бактериальных или грибковых инфекций.
В этом случае наблюдаются:
- раздражение влагалища;
- зуд и жжение;
- гнойные выделения с неприятным запахом;
- обильные менструации;
- тянущие боли.
Умеренная дисплазия относится ко 2 степени недуга, и без лечения может переходить в 3 степень, которая считается неинвазиным раком.
Читайте также про переходную 2-3 степень дисплазии.
По медицинской статистике в половине случаев умеренной дисплазии заболевание может проходить после того, как организм женщины очищается от папилломавируса.

Другие степени патологии
Степени дисплазии определяются исходя из следующих характеристик:
- глубина поражения;
- структурное изменение;
- морфологические характеристики.
Различаются:
- Слабая дисплазия – 1 степень — глубина поражение не более трети эпителиальной ткани.
- Средняя – 2 степень – поражается половина эпителия.
- Тяжелая – 3 степень – поражение затрагивает боле 2/3 слизистой.

Что будет, если не лечить?
Поскольку дисплазия сопровождается появлением атипичных клеток, понятно, что при отсутствии лечения процесс трансформируется в злокачественный. Это самая большая опасность дисплазии.
Методы диагностики
Общими диагностическими мероприятиями для обнаружения патологии являются:
- Осмотр в гинекологическом кресле. В ходе данного исследования врач может обнаружить поврежденные участки.
- Кольпоскопия – это осмотр влагалищной части шейки при помощи специального оптического прибора. При этом пораженную область можно осмотреть детально и взять необходимый материал для исследования.
- Лабораторное исследование мазка проводится для обнаружения возбудителя и для оценки состояния клеток слизистой.
- Биопсия – 100% гарантия выявления онкологических клеток.
Лечение медикаментами
В некоторых случаях врач принимает решение лечить умеренную дисплазию консервативными методами. Иногда такой метод оказывается эффективным.
Чаще всего в этом случае назначаются следующие препараты:
- противовоспалительные антибактериальные средства (Цефтриаксон, Доксициклин, Азитромицин);
- препараты интерферона и другие иммуностимуляторы (Гинферон, Изопринозин, Виферон);
- влагалищные свечи, оказывающие положительное влияние на микрофлору влагалища и восстанавливающие эпителий (свечи с облепиховым маслом, Бетадин, Гексикон, Ливарол);
- биологически активные добавки, которые нормализуют уровень эстрогенов и не дают развиваться гиперпластическим процессам (Индинол);
- витамины.
Медикаменты также используются до и после хирургического вмешательства, при этом одновременно проводится терапия, направленная на причину возникновения дисплазии – устранения папилломавирусной инфекции, хламидийной инфекции и так далее.

Народные средства
Ее используют только в качестве дополнения к основному лечению. Кроме того, консультация с врачом по выбору народных средств обязательна.
Используются:
- спринцевания – календула, зеленый чай, бадан;
- ванночки – отвар сосны;
- тампонация – прополис, облепиховое масло;
- отвары лекарственных трав для приема вовнутрь – прутняк, корень лопуха, расторопша.
Хирургическое вмешательство
Хирургическое лечение умеренной дисплазии шейки матки – это прижигание.
Суть прижигания – удаление измененных тканей, которые в дальнейшем будут замещаться на новые здоровые клетки.
В большинстве случаев это безболезненные процедуры, которые проводятся в амбулаторных условиях без необходимости стационарного восстановительного периода.
В настоящее время используются следующие методики:
- Криодеструкция – прижигания пораженных участков жидким азотом.
- Лазерная коагуляция.
- Электрокоагуляция – использование электрического тока. Наиболее устаревшая и травматичная процедура, которая не рекомендуется в отношении женщин, планирующих впоследствии беременность.
- Радиоволновое лечение – это самый передовой и щадящий метод удаления участков дисплазии, подходит для нерожавших женщин.
Также читайте про лечение дисплазии прибором Алмаг.
Если заболевание быстро прогрессирует и переходит в тяжелую стадию – врачи используют волновой или ножевой способ удаления шейки матки – полностью или частично.
Прижигание и удаление шейки матки рекомендуется проводить в первой фазе менструального цикла, поскольку в этот период регенерация тканей будет проходить быстрее.

Возможные последствия
Как уже было сказано выше, основной опасностью дисплазии считается высокий риск ее перерождения в злокачественный процесс, кроме того, данный недуг может стать причиной различных воспалительных и инфекционных заболеваний репродуктивной системы женского организма.
