Геморрагическая пурпура у детей
Содержание:

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
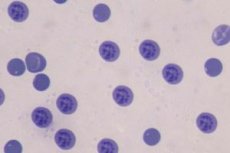
Идиопатическая (аутоиммунная) тромбоцитопеническая пурпура — заболевание, характеризующееся изолированным снижением количества тромбоцитов (менее 100 000/мм 3 ) при нормальном или повышенном количестве мегакариоцитов в костном мозге и наличием на поверхности тромбоцитов и в сыворотке крови антитромбоцитарных антител, вызывающих повышенную деструкцию тромбоцитов.
Код по МКБ-10
Эпидемиология
Частота идиопатической тромбоцитопенической пурпуры у детей около 1,5-2 на 100 000 детей без различий по полу при равной частоте острых и хронических форм. В подростковом возрасте число больных девушек становится вдвое больше, чем юношей.
 [1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Причины тромбоцитопенической пурпуры у ребенка
У детей причиной возникновения тромбоцитопении могут быть как наследственные, так и возникающие после рождения факторы. В основном, количество тромбоцитов уменьшается из-за недостаточного образования их в костном мозге из мегакариоцитов – клеток-родоначальников; непосредственного разрушения в кровяном русле; или же по обеим причинам.
Причины недостаточной продукции тромбоцитов:
- Изменение клеток-родоначальников (мегакариоцитов) в костном мозге в комплексе с общим нарушением цикла кроветворения и последующими аномалиями развития органов и систем.
- Опухоли нервной системы (нейробластомы).
- Хромосомные болезни (синдром Дауна, Эдвардса, Патау, Вискотта-Олдрича).
- Приём мочегонных, противодиабетических, гормональных и препаратов нитрофуранового ряда во время беременности.
- Эклампсия и преэклампсия тяжелой степени.
- Недоношенность плода.
Следующая причина тромбоцитопении – разрушение тромбоцитов.
Это вызвано следующим:
- Иммунологические патологии.
- Изменение строения стенки сосудов (антифосфолипидный синдром).
- Изменение строения тромбоцитов.
- Недостаточность факторов свёртываемости крови (гемофилия В).
- ДВС-синдром.
Иммунологические причины бывают:
- прямыми: выработка антител к своим тромбоцитам в результате несовместимости матери и ребёнка по тромбоцитарному показателю группы крови (в крови матери присутствуют такие формы тромбоцитов, которых нет у ребёнка). Эти формы вызывают отторжение «чужеродного» агента – разрушение тромбоцитов плода и развитие тромбоцитопении.
- перекрестными: при заболеваниях матери, связанных с аутоиммунным разрушением тромбоцитов, антитела проникающие через плаценту в организм плода, вызывают в нем такое же разрушение этих клеток крови.
- антигензависимые: антигены вирусов, взаимодействующие с поверхностными рецепторами тромбоцитов, изменяют их структуру и вызывают саморазрушение.
- аутоиммунные: выработка антител к нормальным поверхностным рецепторам.
 [11], [12], [13], [14], [15]
[11], [12], [13], [14], [15]
Симптомы тромбоцитопенической пурпуры у ребенка
- Накожные проявления (экхимозы, петехии – точечные кровоизлияния) – встречаются всегда
- Желудочно-кишечные кровотечения (мелена, кровавый понос), кровотечения из пуповидного остатка – встречаются в 5% случаев
- Носовые кровотечения – около 30% случаев
- Кровоизлияния в оболочки глазных яблок (прогностическая вероятность внутричерепных кровоизлияний)
- Увеличение печени и селезенки по данным УЗИ. Характерно только для вторичных тромбоцитопений (лекарственные, вирусные)
Диагностика тромбоцитопенической пурпуры у ребенка
- Кровь
- Содержание тромбоцитов менее 150×10*9 г/л (в норме 150-320 х 10*9г/л)
- Время кровотечения по Дьюку
Данный показатель помогает дифференцировать тромбоцитопатии от гемофилии. После прокола подушечки пальца скарификатором кровотечение в норме останавливается через 1,5-2 минуты. При тромбоцитопатиях оно продолжается более 4 минут, при этом функция свертывания остается нормальной. При гемофилиях же все наоборот.
- Образование (ретракция) полноценного сгустка крови менее чем на 45% (в норме 45-60%) – показатель, характеризующий достаточное для остановки кровотечения количество тромбоцитов.
- Миелограмма: подробное описание количества всех клеток костного мозга, в частности клеток-родоначальников тромбоцитов. В норме количество мегакариоцитов составляет 0,3-0,5 в микролитре. При тромбоцитопатиях этот показатель увеличивается до 114 в 1 мкл вещества костного мозга. Период жизни тромбоцитов в норме составляет около 10 суток. При заболеваниях, связанных с их уменьшением в крови, эти клетки живут значительно меньше.
- Анамнез
- Наличие или склонность к аутоиммунным заболеваниям у матери
- Нарушение плацентарных функций во время беременности (отслойка, тромбоз)
- Патология плода (гипоксия, задержка внутриутробного развития, недоношенность; внутриутробная инфекция)
- Иммунологический анализ
Обнаружение повышенного содержания антител к собственным тромбоцитам или же к некоторым инфекционным заболеваниям (вирус герпеса 1-го типа, цитомегаловирус, вирус Эпштейна-Барр)
 [16], [17], [18], [19], [20], [21], [22], [23], [24], [25], [26], [27]
[16], [17], [18], [19], [20], [21], [22], [23], [24], [25], [26], [27]
Какие анализы необходимы?
К кому обратиться?
Лечение тромбоцитопенической пурпуры у ребенка
Обычно у 80% детей тромбоцитопеническая пурпура исчезает через полгода без каких-либо лечебных мероприятий. В данном случае от родителей требуется соблюдать несколько важных правил в уходе за ребёнком, для того чтобы не допустить усугубления состояния здоровья:
- исключить травматические занятия спортом (борьба, спортивная гимнастика, езда на велосипеде, лыжный спорт)
- использовать мягкую зубную щетку
- соблюдать диету, предотвращающую запоры
- не давать ребёнку кроворазжижающие препараты (аспирин)
На время лечения тромбоцитопении ребёнка необходимо перевести на искусственное кормление для предотвращения дальнейшей иммунизации его организма антитромбоцитарными антителами матери.
Медикаментозное либо стационарное лечение необходимо в случае критического снижения числа тромбоцитов менее 20 тысяч в микролитре. При этом критерием назначения лечебных процедур должна быть выраженная клиника тромбоцитопенического синдрома: массивные носовые, желудочно-кишечные кровотечения, угрожающие жизни ребёнка.
Медикаментозное лечение
- Внутривенная капельная трансфузия тромбоконцентрата (отмытые тромбоциты матери или антиген-совместимого донора) в дозе 10-30 мл/кг веса. Положительным эффектом переливания будет считаться остановка кровотечений у ребёнка, увеличение числа тромбоцитов на 50-60х10*9/л через 1 час после процедуры и сохранение этих показателей в течение суток.
- Внутривенная капельная инфузия нормального человеческого иммуноглобулина в дозе 800 мкг/кг в течение 5 дней. В качестве иммуноглобулина применяются такие препараты как Иммуновенин, Пентаглобин, Октагам. Они дают более быстрый, но менее стойкий эффект по сравнению с гормональными препаратами (преднизолон).
- Кровоостанавливающие препараты
- внутривенная капельная инфузия аминокапроновой кислоты в дозе 50 мг/кг 1 раз в сутки
- Гормональная терапия
- пероральный приём преднизолонадважды в день в дозе 2 мг/кг
Хирургическое лечение
Под хирургическим лечением подразумевается спленэктомия – удаление селезенки. Эта операция показана лишь при неэффективности гормональной терапии. Нужно также учесть тот факт, что преднизолон все же должен приводить к некоторому повышению числа тромбоцитов, иначе операция не окажет существенного влияния на основную причину заболевания. После проведённой спленэктомии количество тромбоцитов может остаться низким, но несмотря на это геморрагический синдром полностью проходит.
Новые методики в лечении тромбоцитопении у детей
- Фактор свёртываемости крови VIIa (Novoseven)
- Ethrombopag – антагонист рецепторов тромбопоэтина
- Rituximab – моноклональный клеточный агент
Данные вещества интенсивно изучаются в мировых лабораториях. На сегодняшний день их эффект частично изучен в отношении взрослого организма. В клинической педиатрии их воздействие на детский организм не имеет под собой доказательной практической базы.
Геморрагическая пурпура относится к аутоиммунным заболеваниям. Она связана с быстрым разрушением тромбоцитов, что приводит к различным пятнам и кровоизлияниям на коже. В основном пятна появляются на нижних конечностях.
Заболевание может проявляться как в детском, так и во взрослом возрасте. Лечение этого недуга длительное и непростое. Оно требует постоянного наблюдения и регулярного обследования.
Симптомы и причины геморрагической пурпуры

Геморрагическая пурпура – опасное аутоиммунное заболевание
Пурпура представляет собой скопление крови в тканях. Это выглядит как бордовые пятна, которые покрывают кожу. Они могут быть мелкими или крупными. Чаще всего страдают нижние конечности, бедра, голени. Достоверно определить причину возникновение геморрагической пурпуры удается не всегда.
Геморрагическая пурпура чаще всего появляется из-за сбоев в иммунной системе. После заболевания клетки иммунной системы выводятся из организма. Если этого не происходит, начинаются проблемы с гемостазом.
Спровоцировать появление пурпуры может инфекция, аллергия, заболевания костного мозга, лейкоз. Также привести к этому недугу может воспалительное заболевание сосудов, имеющее хронический характер. Также пурпура возникает после воздействия на организм наркотиков и агрессивных химических веществ.
| Симптомы | Клинические проявления |
| Поражения кожи | Это самый характерный для геморрагической пурпуры признак. На коже появляются багровые пятна, которые на вид кажутся плотными, но на ощупь чувствуется небольшое возвышение. Пятна могут быть небольшими или объединяться в одно большое пятно. |
| Поражение суставов | При пурпуре этот симптом встречается очень часто. Одновременно с высыпаниями начинаются суставные боли. Чаще всего страдают крупные суставы нижних конечностей. |
| Абдоминальный синдром | Примерно у 2/3 больных геморрагический пурпурой поражается желудочно-кишечный тракт. Синдром проявляется в сильных болях, тошноте, рвоте. Возможно желудочное или кишечное кровотечение. В большинстве случаев оно купируется, но при тяжелом течении болезни может быть опасно для жизни. |
| Почечный синдром | Проявление поражения почек встречается в 10-60% случаев. Этот симптом может возникнуть на поздней стадии или быть первым вестником пурпуры. Могут наблюдаться боли в области поясницы, затрудненное мочеиспускание, появление белка в моче. В некоторых случаев пурпура приводит к гломерулонефриту. |
Стоит помнить, что есть различные классификации пурпур. Симптоматически они все похожи. Для постановки точного диагноза требуется лабораторный анализ. Геморрагическая пурпура в большинстве случаев связана с инфекционно-воспалительным процессом в сосудах. Этот вид протекает тяжелее и может приводить к серьезным последствиям.
Видео ознакомит с причинами и признаками васкулита:
Диагностика заболевания
Диагностика геморрагической пурпуры включает в себя в первую очередь физикальный осмотр и сбор анамнеза. Врач осматривает сыпь, ее размеры и локализацию.
Болезнь начинается чаще всего в возрасте до 20 лет, поэтому возраст пациента тоже имеет значение. Также признаком геморрагической пурпуры является боль в животе и расстройства органов ЖКТ.
Исследованием занимается врач-гематолог.
Назначается общий и биохимический анализ крови, проверяется время свертываемости крови. С помощью лабораторных анализов уточняют вид пурпуры. После чего врач назначит лечение.
Медикаментозная терапия
Бывали случаи геморрагической пурпуры, которые не требовали лечения. Заболевания проходило самостоятельно, симптомы исчезали. В более тяжелых случаях требуется медикаментозное лечения для остановки кровотечения и восстановления работы иммунитета.

Лечение геморрагической пурпуры включает в себя:
| Препараты | Особенности лечения |
| Противовоспалительные | Назначаются такие препараты как Ибупрофен, Индометацин. Они обладают обезболивающим и противовоспалительным действием. Часто рекомендуются при появлении болей в суставах на фоне геморрагического васкулита. |
| Гепарин | Это основа терапии при пурпуре. Это антикоагулянт, обеспечивающий противосвертывающий эффект. Препарат обладает также иммунодепрессивным действием. Однако одним из побочных эффектов является внутреннее кровотечение, поэтому лечение должно происходить под наблюдением врача. |
| Колхицин | Это средство от подагры. При геморрагическом васкулите оно может быть достаточно эффективно. Среди противопоказаний указывается поражение ЖКТ, печени, почек. В некоторых случаях при передозировке или индивидуальной непереносимости возникает тошнота, рвота, потеря аппетита. |
Также схема лечения включает постельный режим и специальную диету. Очень важно исключить из рациона все продукты, которые являются сильными аллергенами.
Хирургическое лечение
Если проблема со свертываемостью крови не решается консервативными методами, прибегают к хирургической операции по удалению селезенки. Эта операция проводится врачами давно и не представляет опасности для жизни.
Несмотря на то, что селезенка считается не самым важным органом, она принимает участие в процессе кроветворения. После удаления органа в организме начинается перестройка. Особенно страдает иммунная система, поэтому необходимо защищаться от инфекций.
Осложнения и прогноз

Геморрагическая пурпура может вызвать внутреннее кровотечение
Прогноз заболевания зависит от его течения. Легкие формы излечиваются сами, поэтому прогноз обычно благоприятный. Молниеносное течение геморрагической пурпуры приводит к летальному исходу в первые несколько суток болезни. Такая пурпура имеет неблагоприятный прогноз в большинстве случаев.
Также прогноз ухудшается, если заболевание дает тяжелое осложнение на почки, поскольку в этом случае возникает уремия.
Среди осложнений геморрагической пурпуры наиболее часто встречаются следующие:
| Осложнения патологии | Особенности развития и лечение |
| Инвагинация кишечника | В этом случае возникает непроходимость кишечника по причине внедрения одного его участка в другой. Лечение такого недуга может быть только хирургическим. Причины могут крыться в различных кишечных инфекциях и прочих нарушениях работы ЖКТ, которые при геморрагической пурпуре не редкость. Основным симптомом является сильная боль в животе. |
| Желудочно-кишечное кровотечение | Локализация источника кровотечения может быть различной. От этого зависят симптомы: черный кал или рвота кофейной гущей. Обильное кровотечение представляет опасность для жизни больного. Оно купируется препаратами или с помощью хирургического вмешательства. |
| Перфорация кишечника | Это осложнение очень опасно. В стенке кишки образуется брешь и ее содержимое попадает в брюшную полость. Это может спровоцировать перитонит. Без экстренной помощи такое состояние приводит к летальному исходу. Основной признак – это сильная боль в животе. Больной не шевелится, старается не касаться живота. Через некоторое время боль стихает, но это не признак улучшения. В этом случае требуется срочная медицинская помощь. |
| Кровоизлияния в головной мозг | Кровоизлияния различаются по обширности и области головного мозга. Последствия непредсказуемы. Они могут затрагивать двигательный аппарат, память, речь. Тяжесть осложнений зависит от степени поражения головного мозга. |
| Хроническая почечная недостаточность | При этом заболевании происходит постепенная гибель почечной ткани. Поскольку почки выводят токсины из организма, при почечной недостаточности они начинают накапливаться, вызывая нарушения работы всех систем и органов. |
Также при геморрагической пурпуре всегда есть опасность внутреннего кровотечения. Чем раньше обнаружено заболевание и начато лечение, тем меньше вероятность развития осложнений.
Больше информации о лечении васкулитов можно узнать из видео:
Геморрагическая пурпура у детей
Среди детей это заболевание встречается не слишком часто. Обычно геморрагическая пурпура встречается у детей от 5 до 15 лет. Это не инфекционное заболевание, оно не передается при контакте с больным, поэтому ребенка не изолируют.
У детей причинами геморрагической пурпуры чаще всего являются:
| Причины | Особенности развития |
| Инфекции | Привести к геморрагической пурпуре могут вирусы и бактерии, попавшие в организм. Особенно часто у детей проявляется болезнь после заболеваний дыхательных путей. |
| Прием лекарств | Некоторые медикаменты вызывают нарушение работы сердечно-сосудистой системы, гемостаза, что приводит к такому явлению, как геморрагический васкулит. |
| Переохлаждение | При снижении иммунитета часто присоединяются различные инфекции, которые приводят к серьезным аутоиммунным заболеваниям. |
| Укусы насекомых | Укусы насекомых приводят к пурпуре не так часто, но иногда могут служить причиной серьезных нарушений, особенно, если вызывают аллергическую реакцию. |
Основная причина заключается в нестандартной реакции иммунной системы ребенка на аллерген или возбудителя заболевания. Симптомы такие же, как и у взрослых. Появляется сыпь, напоминающая крапивницу, а затем начинает увеличиваться. Также у ребенка появляется боль в животе и суставах. Реже встречаются судороги и серьезные поражения почек. При почечных симптомах появляется боль в пояснице, кровь в моче.
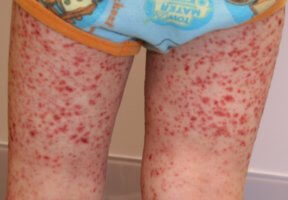 По сути болезнь у детей ничем не отличается от болезни у взрослых. К лечению подходят более осторожно, поскольку не все препараты безопасны в детском возрасте. Если нет серьезных осложнений, педиатры выбирают тактику наблюдения, не прибегая к назначению препаратов.
По сути болезнь у детей ничем не отличается от болезни у взрослых. К лечению подходят более осторожно, поскольку не все препараты безопасны в детском возрасте. Если нет серьезных осложнений, педиатры выбирают тактику наблюдения, не прибегая к назначению препаратов.
В среднем острая фаза болезни около месяца. Затем наступает ремиссия и рецидив. Это не означает, что геморрагическая пурпура протекает тяжелее. Рецидив обычно короткий и протекает легче. После его окончания ребенок выздоравливает полностью.
Ребенок может заниматься спортом после окончания острого периода. Об эффективности диеты при этом заболевании мало, что известно. Считается, что достаточно придерживаться правил сбалансированного питания, чтобы ребенок получал достаточно витаминов и минералов.
Если ребенку необходимо сделать прививку, ее переносят на другое время. Хотя точно не доказано, что вакцинация влияет на течение геморрагического васкулита. Решение о необходимости прививки принимает педиатр.
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
Тромбоцитопеническая пурпура — разновидность геморрагического диатеза, характеризующаяся дефицитом красных кровяных пластинок — тромбоцитов, чаще вызванным иммунными механизмами. Признаками тромбоцитопенической пурпуры служат самопроизвольные, множественные, полиморфные кровоизлияния в кожу и слизистые оболочки, а также носовые, десневые, маточные и другие кровотечения. При подозрении на тромбоцитопеническую пурпуру оценивают анамнестические и клинические данные, показатели общего анализа крови, коагулограммы, ИФА, микроскопии мазков крови, пункции костного мозга. В лечебных целях больным назначаются кортикостероидные, гемостатические препараты, цитостатическая терапия, проводится спленэктомия.
Общие сведения
Тромбоцитопеническая пурпура (болезнь Верльгофа, доброкачественная тромбоцитопения) – гематологическая патология, характеризующаяся количественным дефицитом тромбоцитов в крови, сопровождающаяся наклонностью к кровоточивости, развитию геморрагического синдрома. При тромбоцитопенической пурпуре уровень кровяных пластинок в периферической крови опускается значительно ниже физиологического — 150х10 9 /л при нормальном или несколько увеличенном количестве мегакариоцитов в костном мозге. По частоте встречаемости тромбоцитопеническая пурпура занимает первое место среди прочих геморрагических диатезов. Манифестирует заболевание обычно в детском возрасте (с пиком в раннем и дошкольном периоде). У подростков и взрослых патология в 2-3 раза чаще выявляется среди лиц женского пола.
В классификации тромбоцитопенической пурпуры учитываются ее этиологические, патогенетические и клинические особенности. Различают несколько вариантов — идиопатическую (болезнь Верльгофа), изо-, транс-, гетеро- и аутоиммунную тромбоцитопеническую пурпуру, симптомокомплекс Верльгофа (симптоматическую тромбоцитопению).
По течению выделяют острую, хроническую и рецидивирующую формы. Острая форма более характерна для детского возраста, длится до 6 месяцев с нормализацией уровня тромбоцитов в крови, не имеет рецидивов. Хроническая форма протекает более 6 месяцев, чаще встречается у взрослых пациентов; рецидивирующая — имеет циклическое течение с повторениями эпизодов тромбоцитопении после нормализации уровня тромбоцитов.
Причины тромбоцитопенической пурпуры
В 45% случаев имеет место идиопатическая тромбоцитопеническая пурпура, развивающаяся самопроизвольно, без видимых причин. В 40% случаев тромбоцитопении предшествуют различные инфекционные заболевания (вирусные или бактериальные), перенесенные примерно за 2-3 недели до этого. В большинстве случаев это инфекции верхних отделов дыхательного тракта неспецифического генеза, в 20% — специфические (ветряная оспа, корь, краснуха, эпидемический паротит, инфекционный мононуклеоз, коклюш). Тромбоцитопеническая пурпура может осложнять течение малярии, брюшного тифа, лейшманиоза, септического эндокардита. Иногда тромбоцитопеническая пурпура проявляется на фоне иммунизации — активной (вакцинации) или пассивной (введения γ — глобулина). Тромбоцитопеническая пурпура может быть спровоцирована приемом медикаментов (барбитуратов, эстрогенов, препаратов мышьяка, ртути), длительным воздействием рентгеновских лучей (радиоактивных изотопов), обширным хирургическим вмешательством, травмой, избыточной инсоляцией. Отмечаются семейные случаи заболевания.
Большинство вариантов тромбоцитопенической пурпуры имеет иммунную природу и связано с продукцией антитромбоцитарных антител (IgG). Образование иммунных комплексов на поверхности тромбоцитов приводит к быстрому разрушению кровяных пластинок, уменьшению продолжительности их жизни до нескольких часов вместо 7-10 суток в норме.
Изоиммунная форма тромбоцитопенической пурпуры может быть обусловлена поступлением в кровь «чужеродных» тромбоцитов при повторных переливаниях крови или тромбоцитарной массы, а также антигенной несовместимостью тромбоцитов матери и плода. Гетероиммунная форма развивается при повреждении антигенной структуры тромбоцитов различными агентами (вирусами, медикаментами). Аутоиммунный вариант тромбоцитопенической пурпуры вызван появлением антител против собственных неизмененных антигенов тромбоцитов и обычно сочетается с другими заболеваниями такого же генеза (СКВ, аутоиммунной гемолитической анемией). Развитие трансиммунной тромбоцитопении у новорожденных провоцируется проходящими через плаценту антитромбоцитарными аутоантителами матери, больной тромбоцитопенической пурпурой.
Дефицит тромбоцитов при тромбоцитопенической пурпуре может быть связан с функциональным поражением мегакариоцитов, нарушением процесса отшнуровывания кровяных красных пластинок. Например, симптомокомплекс Верльгофа обусловлен неэффективностью гемопоэза при анемии (B-12 дефицитной, апластической), остром и хроническом лейкозах, системных заболеваниях органов кроветворения (ретикулезах), костномозговых метастазах злокачественных опухолей.
При тромбоцитопенической пурпуре происходит нарушение образования тромбопластина и серотонина, снижение сократительной способности и усиление проницаемости стенки капилляров. С этим связаны удлинение времени кровотечения, нарушение процессов тромбообразования и ретракции кровяного сгустка. При геморрагических обострениях количество тромбоцитов снижается вплоть до единичных клеток в препарате, в период ремиссии восстанавливается до уровня ниже нормы.
Симптомы тромбоцитопенической пурпуры
Тромбоцитопеническая пурпура клинически проявляется при падении уровня тромбоцитов ниже 50х10 9 /л, обычно через 2-3 недели после воздействия этиологического фактора. Характерна кровоточивость по петехиально-пятнистому (синячковому) типу. У больных тромбоцитопенической пурпурой появляются безболезненные множественные кровоизлияния под кожу, в слизистые оболочки («сухой» вариант), а также кровотечения («влажный» вариант). Они развиваются спонтанно (часто в ночное время) и их выраженность не соответствует силе травматического воздействия.
Геморрагические высыпания полиморфны (от незначительных петехий и экхимозов до крупных синяков и кровоподтеков) и полихромны (от ярких багрово-синих до бледных желто-зеленых в зависимости от времени появления). Чаще всего геморрагии возникают на передней поверхности туловища и конечностей, редко – в области лица и шеи. Кровоизлияния определяются и на слизистой оболочке миндалин, мягкого и твердого неба, конъюнктиве и сетчатке, барабанной перепонке, в жировой клетчатке, паренхиматозных органах, серозных оболочках головного мозга.
Патогномоничны интенсивные кровотечения — носовые и десневые, кровотечения после удаления зубов и тонзиллэктомии. Могут появляться кровохарканье, кровавые рвота и понос, кровь в моче. У женщин обычно превалируют маточные кровотечения в виде меноррагий и метроррагий, а также овуляторных кровотечений в брюшную полость с симптомами внематочной беременности. Непосредственно перед менструацией появляются кожные геморрагические элементы, носовые и другие кровотечения. Температура тела остается в норме, возможна тахикардия. При тромбоцитопенической пурпуре имеется умеренная спленомегалия. При профузном кровотечении развивается малокровие внутренних органов, гиперплазия красного костного мозга и мегакариоцитов.
Медикаментозная форма манифестирует вскоре после приема лекарственного препарата, продолжается от 1 недели до 3 месяцев со спонтанным выздоровлением. Радиационная тромбоцитопеническая пурпура отличается тяжелым геморрагическим диатезом с переходом костного мозга в гипо- и апластическое состояние. Инфантильная форма (у детей до 2 лет) имеет острое начало, тяжелый, часто хронический характер и выраженную тромбоцитопению (9/л).
В течении тромбоцитопенической пурпуры выявляют периоды геморрагического криза, клинической и клинико-гематологической ремиссии. При геморрагическом кризе кровоточивость и лабораторные изменения ярко выражены, в период клинической ремиссии на фоне тромбоцитопении геморрагии не проявляются. При полной ремиссии отсутствуют и кровоточивость, и лабораторные сдвиги. При тромбоцитопенической пурпуре с большой кровопотерей наблюдается острая постгеморрагическая анемия, при длительной хронической форме – хроническая железодефицитная анемия.
Наиболее грозное осложнение – кровоизлияние в головной мозг развивается внезапно и быстро прогрессирует, сопровождаясь головокружением, головной болью, рвотой, судорогами, неврологическими нарушениями.
Диагностика тромбоцитопенической пурпуры
Диагноз тромбоцитопенической пурпуры устанавливается гематологом с учетом анамнеза, особенностей течения и результатов лабораторных исследований (клинического анализа крови и мочи, коагулограммы, ИФА, микроскопии мазков крови, пункции костного мозга).
На тромбоцитопеническую пурпуру указывают резкое снижение числа тромбоцитов в крови (9/л), увеличение времени кровотечения (>30 мин.), протромбинового времени и АЧТВ, снижение степени или отсутствие ретракции сгустка. Число лейкоцитов обычно в пределах нормы, анемия появляется при значительной кровопотере. На высоте геморрагического криза выявляются положительные эндотелиальные пробы (щипка, жгута, уколочная). В мазке крови определяется увеличение размеров и снижение зернистости тромбоцитов. В препаратах красного костного мозга обнаруживается нормальное или повышенное количество мегакариоцитов, присутствие незрелых форм, отшнуровка тромбоцитов в малочисленных точках. Аутоиммунный характер пурпуры подтверждается наличием в крови антитромбоцитарных антител.
Тромбоцитопеническую пурпуру дифференцируют от апластических или инфильтративных процессов костного мозга, острого лейкоза, тромбоцитопатий, СКВ, гемофилии, геморрагического васкулита, гипо- и дисфибриногенемий, ювенильных маточных кровотечений.
Лечение и прогноз тромбоцитопенической пурпуры
При тромбоцитопенической пурпуре с изолированной тромбоцитопенией (тромбоциты >50х10 9 /л) без геморрагического синдрома лечение не проводится; при среднетяжелой тромбоцитопении (30-50 х10 9 /л) медикаментозная терапия показана в случае повышенного риска развития кровотечений (артериальной гипертензии, язвенной болезни желудка и 12-перстной кишки). При уровне тромбоцитов 9/л лечение осуществляют без дополнительных показаний в условиях стационара.
Кровотечения купируются введением кровоостанавливающих препаратов, местно применяется гемостатическая губка. Для сдерживания иммунных реакций и снижения сосудистой проницаемости назначаются кортикостероиды в понижающей дозе; гипериммунные глобулины. При больших кровопотерях возможны трансфузии плазмы и отмытых эритроцитов. Вливания тромбоцитарной массы при тромбоцитопенической пурпуре не показаны.
У больных хронической формой с рецидивами обильных кровотечений и кровоизлияниями в жизненно важные органы выполняют спленэктомию. Возможно назначение иммунодепрессантов (цитостатиков). Лечение тромбоцитопенической пурпуры при необходимости должно сочетаться с терапией основного заболевания.
В большинстве случаев прогноз тромбоцитопенической пурпуры весьма благоприятный, полное выздоровление возможно в 75% случаев (у детей – в 90%). Осложнения (например, геморрагический инсульт) наблюдаются в острой стадии, создавая риск смертельного исхода. При тромбоцитопенической пурпуре требуется постоянное наблюдение гематолога, исключаются препараты, влияющие на агрегационные свойства тромбоцитов (ацетилсалициловая к-та, кофеин, барбитураты), пищевые аллергены, проявляется осторожность при проведении вакцинации детей, ограничивается инсоляция.
