Герминогенная опухоль влагалища фото
Содержание:
Как известно, опухоли могут появиться в любом органе. Среди женского населения наблюдается широкое распространение рака шейки матки. Эта локализация злокачественных образований занимает второе место после опухолей молочной железы. В запущенных случаях раковые клетки переходят с шейки матки на влагалище. Первичные опухоли этого органа встречаются редко. Все новообразования делятся на добро- и злокачественные. В первом случае клетки, из которых состоит опухоль, имеют идентичную структуры с органом. То есть, они являются нормальными. Злокачественные новообразования состоят из «атипичных» клеток. В норме они не должны встречаться в организме, так как их дифференциация (деление) полностью не завершена. Опухоли во влагалище могут быть как добро-, так и злокачественными (рак). В зависимости от размера образования и структуры его клеток, подбирается метод лечения.
Распространённость опухолей влагалища
Редко встречаются первичные злокачественные опухоли во влагалище. Зачастую они метастазируют из других органов. В большинстве случаев рак прорастает в стенки влагалища нисходящим путём. То есть, первичной локализацией злокачественного процесса является шейка матки. Иногда во влагалище прорастает рак вульвы (половые губы). Реже – опухоль метастазирует из злокачественного новообразования другого (отдаленного) органа. Первичный рак влагалища составляет лишь 1-2% среди онкологических патологий женской половой системы. Он может возникнуть в любом возрастном периоде. Пик заболеваемости приходится на 50-60 лет. Опухоли во влагалище развиваются раньше, если в анамнезе у женщины имеется большое количество родов. Чаще всего встречается плоскоклеточный гистологический вариант рака. Это новообразование развивается из недифференцированной эпителиальной ткани.
Доброкачественные опухоли влагалища встречаются чаще, чем рак. Они развиваются из соединительной, жировой и мышечной ткани. В отличие от раковых опухолей, доброкачественные образования чаще возникают в фертильном возрасте. Зачастую, их диагностируют у женщин 20-50 лет. Несмотря на то, что они не склонны к распространению, лечение этих образований необходимо.
Причины появления опухоли во влагалище
Почему может возникнуть опухоль внутри влагалища? Несмотря на быстрое развитие онкологии, причины развития рака до сих пор неизвестны. Считается, что каждый гистологический вариант новообразования может иметь различное происхождение. К примеру, развитие светлоклеточной аденокарциномы связывают с неблагоприятным воздействием диэтилстильбэстрола (ДЭС). Данное вещество относится к синтетическим женским половым гормонам, созданным в первой половине 20 века. Ранее ДЭС назначали женщинам при различных нарушениях менструального цикла, в качестве противозачаточного средства, а также для предотвращения выкидышей. Тем не менее, позже выяснилось, что данный препарат обладает тератогенным влиянием на плод. У женщин, которые были подвержены воздействию ДЭС в период внутриутробного развития, риск развития рака влагалища значительно повышен. Данный провоцирующий фактор приводит к возникновению светлоклеточной аденокарциномы в молодом возрасте (19-24 года).

Помимо этого, выделяют следующие причины развития первичного рака влагалища:
- Вирус папиломы человека. Существует множество разновидностей данного возбудителя. Некоторые из них обнаруживаются в клетках опухоли.
- Аденоз влагалища. Данная патология характеризуется замещением плоского эпителия железистыми клетками. В некоторых случаях такая трансформация отмечается после начала менструации у здоровых женщин.
- Хроническое воспаление влагалища. Зачастую связано с применением маточных колец. Также может развиваться при запущенных инфекционных процессах бактериальной и вирусной этиологии (вагиниты).
- Курение.
- Ранее начало половой жизни и частая смена партнеров.
- Воздействие радиации на организм.
Какие доброкачественные образования могут развиться во влагалище?
Доброкачественная опухоль влагалища не является онкологическим заболеванием. Она развивается из нормальных клеток организма. Чаще всего доброкачественные опухоли половых органов диагностируют у женщин с нарушенным гормональным фоном. Выделяют следующие виды образований:
- Липома влагалища. Эта доброкачественная опухоль происходит из жировой ткани. Встречается реже других новообразований.
- Фиброма влагалища. Возникает в результате пролиферации соединительной ткани.
- Миома влагалища. Развивается из-за роста гладкомышечных элементов.
- Фибромиома. Это образование сочетает в себе клетки гладкой мускулатуры и соединительной ткани. Встречается чаще других существующих опухолей влагалища.
- Гемангиома. Возникает на слизистой оболочке органа. Она может состоять из капилляров или вен.
Помимо этого, к доброкачественным опухолям, развивающимся во влагалище, относят папилломы и кисты. Первые – возникают из-за пролиферации сосочкового слоя эпителия. Они обнаруживаются у женщин, зараженных ВПЧ. Кисты влагалища развиваются из железистой ткани. Эти образования представляют собой полости, заполненные жидкостью.
Злокачественные образования: разновидности
Существует несколько классификаций рака влагалища. Злокачественные опухоли влагалища отличаются по гистологическому строению, форме роста, стадии. В зависимости от вида рака определяется прогноз и тактика лечения. По гистологии злокачественные опухоли во влагалище делят на следующие варианты:
- Плоскоклеточные образования. Этот вид рака встречается в 95% случаев. Зачастую он развивается постепенно на фоне предопухолевых процессов. Чаще всего рак локализован в месте перехода влагалища в шейку матки.
- Меланома. Это образование относится к пигментным опухолям. Оно отличается выраженной агрессивностью, быстрым развитием и склонностью к метастазированию. Зачастую, меланома прорастает во влагалище из вульвы. Реже, является первичной опухолью.
- Светлоклеточная аденокарцинома. Встречается у женщин молодого возраста. Относится к ДЭС-зависимым опухолям.
- Вторичные аденокарциномы. Эти новообразования являются метастазами опухолей из других органов.
- Саркома. Зачастую, это опухоль стенки влагалища. Она может развиваться из гладкой или поперечнополосатой мускулатуры (встречается у детей раннего возраста).
- Герминогенная опухоль влагалища. Данный гистологический вариант рака характеризуется тем, что атипичные клетки формируются в зародышевом периоде из половых желез. Может встречаться в любом возрасте, чаще – у детей.
В зависимости от характера роста выделяют эндо- и экзофитные новообразования. Первые – развиваются в стенке органа. Экзофитный рак растёт наружу, то есть – в полость влагалища. Считается, что этот вариант реже распространяется гематогенным путем (метастазирует).

Опухоль влагалища: симптомы патологии
Рак влагалища может длительное время никак не проявляться. Иногда отмечаются такие симптомы, как боль внизу живота, возникновение кровянистых выделений во время полового акта, бели. Когда опухоль достигает большого размера, может появиться чувство инородного тела во влагалище, нарушение мочеиспускания, дефекации. Подобные симптомы отмечаются как при добро-, так и при злокачественных образованиях. Помимо травматизации и кровоточивости может развиться воспаление опухолевого узла. При этом основным симптомом является боль, гиперемия слизистой оболочки, возможно – гнойное отделяемое (изъязвление, некроз).
Стадии рака влагалища
Начальной стадией считается предрак. То есть, перерождение клеток уже имеется, но в толщу ткани они еще не проникли. Первая стадия характеризуется тем, что размер опухоли не превышает 2 см в диаметре. Рак не прорастает в глубокие слои стенки влагалища и не распространяется на лимфатические узлы. При второй стадии размеры опухоли составляют более 2 см. При этом глубокие слои не инфильтрированы, регионарных метастазов нет. Если помимо опухолевого узла имеется паравагинальный инфильтрат, то это третья стадия рака влагалища. Могут поражаться лимфатические узлы, стенки малого таза. При четвертой стадии опухоль прорастает в близлежащие органы или имеются отдаленные метастазы.
Диагностика рака влагалища
При экзофитных образованиях уже на основании гинекологического осмотра можно поставить первоначальный диагноз опухоли влагалища. Фото этой разновидности рака можно увидеть в специальной литературе. Внешне экзофитные опухоли напоминают цветную капусту. Установить клеточный состав образования возможно только после проведения биопсии с дальнейшим гистологическим и цитологическим исследованием. Таким образом выясняется происхождение опухоли. Только после гистологического заключения врач может точно сказать: имеется ли у пациентки рак или нет.
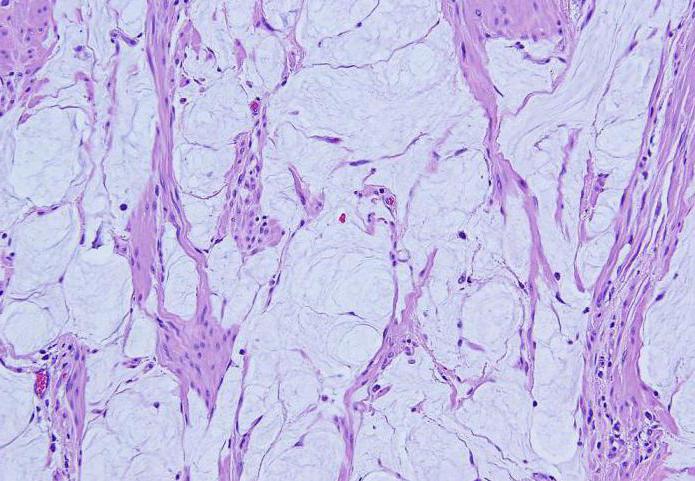
Методы лечения доброкачественных образований
Если имеется доброкачественная опухоль около влагалища и на его стенках, тактика лечения зависит от размера образования. Зачастую в первые 3 месяца врач только наблюдает пациентку. При увеличении размера опухоли или появлении каких-либо симптомов проводится лечение. Чаще всего папилломы и сосудистые образования подвергаются криодеструкции, электрокоагуляции, лазерному удалению. Если опухоль имеет широкое основание, её иссекают хирургическим путём.
Лечение рака влагалища
При злокачественных опухолях влагалища 1-2 стадии проводят радикальное хирургическое лечение (удаление влагалища, иногда – с маткой и придатками). Помимо этого, применяется химио-, фотодинамическая и лучевая терапия. При запущенном онкологическом процессе выполняют паллиативные операции. Если имеются отдалённые метастазы, назначают лишь симптоматическое лечение.
Профилактика появления опухолей во влагалище
Что избежать возникновения и развития опухолей во влагалище необходимо периодически посещать гинеколога (не менее 1 раза в год). Также не следует самостоятельно приступать к лечению гормонами, так как препараты должен назначать только врач. При появлении каких-либо признаков патологии, стоит пройти гинекологический осмотр. Если имеется риск развития рака, стоит отказаться от курения, наладить питание.
Прогноз при опухолях во влагалище
Прогноз зависит от происхождения опухоли, а также от общего состояния женщины. При наличии доброкачественных новообразований стоит постоянно наблюдаться у гинеколога. В случае необходимости – удалить опухоль. Прогноз при раке влагалища зависит от стадии онкологического процесса. В среднем пятилетняя выживаемость составляет 50-60% у пациенток, подвергшихся радикальному лечению и лучевой терапии.
Влагалище — орган женской репродуктивной системы, который представляет собой канал, соединяющий шейку матки с вульвой (наружными женскими половыми органами). Его стенка состоит из мышц, снаружи покрыта оболочкой из соединительной ткани, изнутри выстлана слизистой оболочкой. В среднем длина влагалища у взрослых женщин по передней стенке составляет 7,5 см, по задней — 9 см. Спереди к влагалищу примыкает мочеиспускательный канал и мочевой пузырь, сзади — прямая кишка.
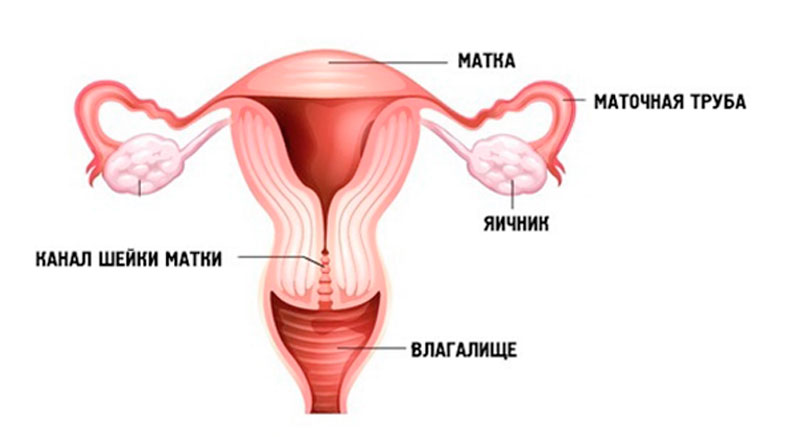
Рак стенки влагалища — довольно редкая злокачественная опухоль.
Виды и стадии рака влагалища
В зависимости от гистологического строения, выделяют два типа рака влагалища:
- Чаще всего встречается плоскоклеточный рак влагалища. Он получил свое название за то, что развивается из плоскоклеточного эпителия, выстилающего орган изнутри. Такие злокачественные опухоли обычно растут медленно, редко прорастают в соседние органы и дают отдаленные метастазы.
- Реже встречаются более агрессивные аденокарциномы. Они происходят из железистых клеток, которые вырабатывают слизь. Аденокарциномы чаще, чем плоскоклеточный рак влагалища, прорастают в соседние органы, распространяются в лимфатические узлы и дают метастазы.
Стадии рака влагалища:
- На 1 стадии опухоль имеет диаметр до 2 см (IA) или больше (IB), но не прорастает за пределы влагалища.
- На 2 стадии опухоль имеет диаметр до 2 см (IIA) или больше (IIB) и прорастает в соседние ткани.
- На 3 стадии опухоль сильнее прорастает в соседние ткани и распространяется в регионарные лимфоузлы.
- Рак влагалища 4 стадии характеризуется прорастанием в прямую кишку, мочевой пузырь, либо за пределы таза (IVA), или наличием отдаленных метастазов (IVB).
Причины рака влагалища
До 75% случаев рака влагалища и шейки матки связаны с инфекцией вирусом папилломы человека (ВПЧ). Существуют разные типы вирусов, они могут вызывать бородавки на руках и ногах, губах, языке, кондиломы в области половых органов. Некоторые типы возбудителей способны приводить к злокачественной трансформации клеток.
Другие факторы риска рака влагалища у женщин:
- Возраст. В 85% случаев плоскоклеточные карциномы развиваются у женщин старше 40 лет. Почти половина случаев приходится на женщин старше 70 лет.
- Вагинальный аденоз — состояние, при котором в слизистой оболочке влагалища появляются участки, выстланные железистыми клетками, характерными для шейки матки, матки и фаллопиевых труб. Риск рака при этом повышен незначительно, и все же такие женщины нуждаются в повышенном внимании со стороны врачей-гинекологов. По статистике вагинальный аденоз встречается у 40% женщин.
- Рак и предраковые изменения шейки матки повышают риск плоскоклеточного рака влагалища. По мнению большинства исследователей, это связано с тем, что рак влагалища и шейки матки имеют схожие факторы риска. Иногда рак влагалища возникает после рака матки.
- Курение вредит не только легким. Она повышает риск рака влагалища в два раза.
- Употребление алкоголя. Одно из недавних исследований показало, что самый низкий риск рака влагалища отмечается среди женщин, которые вообще не употребляют спиртное.
- ВИЧ—инфекция. Согласно данным некоторых исследований, вирус иммунодефицита также повышает риски.
- Существует такое состояние, как пролапс матки: при этом матка опускается и выпадает во влагалище. Патологию можно лечить хирургическим путем или с помощью колец-пессариев. Есть некоторые данные о том, что длительное ношение пессария может приводить к хроническому раздражению влагалища, которое, в свою очередь, повышает риск рака. Эти данные не имеют достоверных подтверждений.

Наличие какого-либо фактора риска или даже сочетания разных факторов еще не гарантирует того, что у женщины обязательно возникнет рак. В то же время, иногда онкологические заболевания возникают у женщин, у которых нет вообще ни одного фактора риска из этого списка.
Симптомы рака влагалища
На ранних стадиях симптомы обычно отсутствуют. Зачастую первым проявлением становятся вагинальные кровотечения, не связанные с месячными. Однако, этот симптом неспецифичен, он встречается и при других патологиях, например, при подслизистых миомах — доброкачественных образованиях в мышечном слое стенки матки.
Другие признаки рака влагалища также неспецифичны и встречаются при других патологиях:
- Чувство дискомфорта и боль во время полового акта.
- Выделения из влагалища.
- Уплотнение, узел, образование во влагалище.
- Боли в области таза.
- Болезненные мочеиспускания.
- Запоры.
Последние три симптома из списка, как правило, встречаются на поздних стадиях, когда опухоль распространилась за пределы влагалища.
Возникновение любых вышеупомянутых проявлений — не повод для паники, но однозначно повод обратиться к врачу в самое ближайшее время. Скорее всего, это не рак. Но вы не узнаете точно, пока не пройдете обследование.
Методы диагностики
Обследование начинается с осмотра гинеколога и PAP-теста (другие названия — мазок Папаниколау, мазок на цитологию). Если врач обнаружил патологически измененные участки, а анализ выявил атипичные клетки, назначают кольпоскопию. Во время процедуры во влагалище вводят зеркала и осматривают его с помощью специального аппарата, — кольпоскопа — который увеличивает изображение с помощью линз. Для того чтобы лучше рассмотреть и оценить патологически измененные участки, гинеколог наносит на слизистую оболочку влагалища раствор уксусной кислоты или йода.

Кольпоскоп не вводят во влагалище, во время осмотра он находится на некотором расстоянии. Это безопасное исследование, его можно проводить даже во время беременности.
Во время кольпоскопии можно провести биопсию — получить фрагмент ткани из патологически измененных участков и отправить их в лабораторию для изучения особенностей строения клеток, ткани. Биопсия — самый точный метод диагностики рака.
При необходимости проводят другие исследования:
- Рентгенография грудной клетки помогает обнаружить метастазы в легких.
- Компьютернаятомография помогает четко оценить форму, положение, размер опухоли, поражение лимфоузлов и соседних органов. Иногда во время КТ применяют контраст: раствор дают выпить или вводят внутривенно. Если обнаружено подозрительное образование, под контролем компьютерной томографии в него можно ввести иглу и выполнить биопсию.
- Магнитно—резонанснаятомография также помогает оценить степень распространения рака. Это более сложное и трудоемкое исследование по сравнению с КТ, но иногда оно имеет преимущества.
- Позитронно—эмиссионнаятомография применяется для поиска метастазов. В организм вводят специальное вещество с радиоактивной меткой и выполняют снимки специальным аппаратом. Раковые клетки накапливают это вещество, и все очаги становятся видны на снимках.
- Ректороманоскопия — эндоскопическое исследование прямой и толстой кишки. Показано при большой и/или расположенной близко к кишке опухоли влагалища.
- Цистоскопия — эндоскопическое исследование мочевого пузыря. Во время него может быть проведена биопсия.
Как лечат рак влагалища?
На I–II стадиях опухоль может быть удалена хирургическим путем, на III–IV стадиях основными методами лечения рака влагалища становятся химиотерапия и лучевая терапия. С женщиной работает команда врачей-специалистов: гинеколог, онкогинеколог, химиотерапевт, радиотерапевт и др.
Хирургическое лечение
В зависимости от того, где находится опухоль, и насколько сильно она распространилась за пределы органа, при раке влагалища применяют разные варианты операций:
- Иногда при небольших опухолях I стадии удается выполнить локальную резекцию. Влагалище сохраняют, а новообразование удаляют с участком окружающей здоровой ткани.
- Вагинэктомия — удаление влагалища. Она бывает частичной (когда удаляют часть органа), полной и радикальной (когда влагалище удаляют с окружающими тканями).
- Трахелэктомия — удаление влагалища вместе с шейкой матки. К такому хирургическому вмешательству прибегают в редких случаях, когда опухоль находится в верхней части влагалища.
- Гистерэктомия — удаление влагалища вместе с маткой. Часто при этом также удаляют часть окружающих тканей, маточные трубы и яичники. Операция может быть выполнена через влагалище или через разрез (или, в случае с лапароскопическим вмешательством, — через прокол) на животе.
- Эвисцерациятаза — наиболее радикальная и серьезная операция, когда вместе с влагалищем, маткой и придатками матки удаляют прямую и часть толстой кишки, мочевой пузырь.
Зачастую вместе с влагалищем удаляют близлежащие (регионарные) лимфатические узлы.
Химиотерапия
Химиотерапию при раке влагалища назначают до операции, чтобы уменьшить размеры опухоли, в сочетании с лучевой терапией, чтобы усилить ее эффект. Применяют разные препараты: цисплатин, карбоплатин, 5-фторурацил, доцетаксел, паклитаксел. Зачастую сложно сказать, какая схема химиотерапии будет наиболее эффективна, так как рак влагалища встречается редко, и на данный момент проведено не так много исследований.
Лучевая терапия
Лучевую терапию применяют перед хирургическим вмешательством вместе с химиотерапией, либо, если опухоль распространилась на соседние органы и лимфоузлы, в качестве самостоятельного вида лечения. Облучение при раке влагалища можно проводить разными способами:
- Из внешнего источника. Женщину помещают рядом со специальным аппаратом и облучают область влагалища.
- Брахитерапия — облучение опухоли из миниатюрного источника, помещенного внутрь влагалища.
Зачастую внешнее облучение при раке влагалища сочетают с брахитерапией.
Прогноз выживаемости. Бывают ли после лечения рака влагалища рецидивы?
Для оценки прогноза при онкологических заболеваниях существует показатель пятилетней выживаемости. Он обозначает процент пациентов, которые остались в живых спустя 5 лет после того, как был установлен диагноз. При раке влагалища этот показатель довольно оптимистичен:
- На I стадии — 84%.
- На II стадии — 75%.
- На III и IV стадии — 57%.
Прогноз наименее благоприятен при раке влагалища с метастазами. Но он встречается относительно нечасто, так как такие опухоли растут и распространяются медленно.
Реабилитация после лечения рака влагалища
После лечения может возникать рецидив рака влагалища, иногда развиваются злокачественные опухоли в других органах. У женщин, которые прошли лечение по поводу рака влагалища, повышен риск развития злокачественных опухолей вульвы, мочеточника, пищевода, легкого, мочевого пузыря. Поэтому после наступления ремиссии нужно регулярно являться на осмотры к гинекологу.
Осложнения после лечения рака влагалища
Основное осложнение, с которым сталкиваются женщины после лечения рака влагалища — преждевременный климакс и бесплодие. Зачастую это приводит к психологическим комплексам, депрессии.
Если женщина планирует в будущем иметь ребенка, нужно заранее обсудить этот вопрос с врачом. Возможно, доктор порекомендует криоконсервацию яйцеклеток.
Сексуальная жизнь после лечения
Для того чтобы женщина могла вести после хирургического лечения и удаления влагалища половую жизнь, прибегают к помощи реконструктивно-пластической хирургии. Влагалище можно восстановить, например, с помощью участка кишки.
Обычно после реконструктивной операции оргазм становится невозможен. Но, если удается сохранить клитор, женщина сохраняет способность испытывать клиторальный оргазм.
Лучевая терапия может привести к сужению влагалища, в результате половые контакты могут стать болезненными. Справиться с этим симптомом помогают увлажняющие кремы с гормонами, специальные расширители.
Профилактика и ранняя диагностика
Меры профилактики рака влагалища сводятся к предотвращению папилломавирусной инфекции и отказу от вредных привычек:
- Избегайте беспорядочных половых связей.
- Занимайтесь сексом с презервативами: это снижает риск инфицирования ВПЧ, хотя и не защищает полностью.
- Регулярно посещайте гинеколога и сдавайте мазки на цитологию — это поможет вовремя обнаружить предраковые изменения и принять меры.
- Если вы курите — откажитесь от вредной привычки.
- От папилломавирусной инфекции защищает вакцина Гардасил.
Вовремя диагностировать опухоль помогают регулярные осмотры гинеколога и мазки Папаниколау. Если вас начали беспокоить те или иные симптомы, не стоит откладывать визит к врачу.
Стоимость лечения рака влагалища
Стоимость лечения зависит от ряда факторов: стадии опухоли, программы лечения, продолжительности пребывания в стационаре, ценовой политики клиники. В Европейской онкологической клинике можно получить медицинскую помощь на уровне ведущих западных онкологических центров, но по более низкой цене. У нас есть все необходимые оригинальные препараты, превосходно оснащенная операционная, в которой проводятся хирургические вмешательства любой степени сложности.
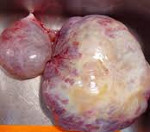
Герминогенные опухоли – группа неоплазий, развивающихся из первичных зародышевых клеток половых желез. Могут возникать как в яичках или яичниках, так и экстрагонадно. Проявления зависят от локализации. При поверхностно расположенных новообразованиях наблюдается видимая деформация, при узлах в яичнике отмечаются боли, дизурия и нарушения менструального цикла. При герминогенных опухолях средостения возникает одышка, при внутричерепных поражениях выявляются очаговые и общемозговые симптомы. Диагноз выставляется с учетом симптомов, данных рентгенографии, УЗИ, КТ, МРТ и других методик. Лечение – операция, химиотерапия, радиотерапия.
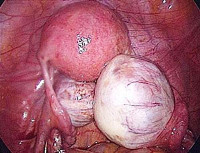
Общие сведения
Герминогенные опухоли – группа доброкачественных и злокачественных неоплазий, возникающих из первичных половых клеток, являющихся предшественниками яичек и яичников. Из-за миграции таких клеток в период эмбриогенеза герминогенные опухоли могут развиваться за пределами гонад: в средостении, крестцово-копчиковой области, головном мозге, забрюшинном пространстве и других анатомических зонах. Первичные экстрагонадные новообразования составляют 5% от общего количества герминогенных опухолей.
Соотношение между количеством экстра- и интрагонадных неоплазий меняется с возрастом. У детей младшего возраста преобладают поражения крестцово-копчиковой зоны, по мере взросления увеличивается частота новообразований в яичках и яичниках. Герминогенные опухоли всех локализаций составляют 3% от общего количества онкологических заболеваний у детей, герминогенные новообразования яичников – 2-3% от всех злокачественных неоплазий яичников у женщин, герминогенные поражения яичка – 95% от общего числа опухолей яичка у мужчин. Лечение проводят специалисты в сфере онкологии, гинекологии, урологии и других областей медицины.

Причины герминогенных опухолей
Герминогенные опухоли возникают из зародышевых половых клеток, которые на начальных стадиях эмбриогенеза образуются в желточном мешке, а затем мигрируют по организму зародыша к урогенитальному гребешку. В процессе миграции часть таких клеток может задерживаться в различных анатомических зонах, что в последующем обуславливает образование герминогенных опухолей внегонадной локализации. В норме герминогенные клетки превращаются в зрелые клетки яичек и яичников, однако, при определенных условиях такие клетки могут оставаться в своем зародышевом состоянии и под воздействием негативных внешних и внутренних факторов давать начало новообразованиям гонад.
Установлено, что герминогенные опухоли нередко диагностируются у пациентов с различными генетическими аномалиями, например, синдромом Клайнфельтера. Выявляется наследственная предрасположенность, которая может сочетаться либо не сочетаться с хромосомными нарушениями. Характерной особенностью герминогенных опухолей является изохромосома, возникающая в результате удвоения короткого плеча и потери длинного плеча 12-й хромосомой, однако, могут обнаруживаться и другие хромосомные аномалии. Отмечается частое сочетание герминогенных опухолей с другими онкологическими поражениями, в том числе – лейкозами, лимфомами и нейробластомами. Вероятность возникновения герминогенных неоплазий яичек увеличивается при крипторхизме.
Гистологический тип герминогенных опухолей зависит от возраста. У новорожденных чаще диагностируются доброкачественные тератомы, у детей младшего возраста выявляются неоплазии желточного мешка, у подростков обнаруживаются злокачественные тератомы и дисгерминомы, у взрослых – семиномы и т. д. Факторы, способствующие активизации роста и злокачественной трансформации зародышевых половых клеток, пока не выяснены. Предполагается, что толчком к развитию герминогенных опухолей у детей могут стать хронические заболевания матери или прием матерью определенных лекарственных препаратов.
Классификация герминогенных опухолей
Существует несколько классификаций герминогенных неоплазий, составленных с учетом морфологических характеристик новообразования, расположения и особенностей течения заболевания. Согласно классификации ВОЗ, выделяют следующие морфологические типы герминогенных опухолей:
- Герминома (дисгерминома, семинома)
- Эмбриональный рак
- Неоплазия желточного мешка
- Сперматоцитная семинома
- Хорионкарцинома
- Полиэмбриома
- Тератома, в том числе – зрелая, незрелая, с определенной направленностью дифференцировки тканей (карциноид, струма яичника), злокачественная.
- Смешанная герминогенная опухоль, представляющая собой сочетание нескольких гистологических вариантов неоплазии.
Источником гермином являются первичные половые клетки, источником остальных неоплазий – элементы окружения таких клеток.
С учетом локализации различают гонадные и экстрагонадные герминогенные опухоли. Экстрагонадные неоплазии подразделяют на экстракраниальные и интракраниальные. Кроме того, выделяют злокачественные и доброкачественные герминогенные неоплазии, а также первичные и рецидивные новообразования.
Симптомы герминогенных опухолей
Особенности течения заболевания определяются локализацией, размером и степенью злокачественности неоплазии. Типичными симптомами герминогенных опухолей яичника являются боли в животе различной интенсивности в сочетании с нарушениями менструального цикла. У детей последний признак отсутствует, что обуславливает отсутствие настороженности в отношении поражения внутренних половых органов на начальных стадиях заболевания. При прогрессировании герминогенных опухолей к перечисленным симптомам присоединяются увеличение живота и нарушения мочеиспускания. При пальпации на начальных стадиях определяется округлый, умеренно подвижный узел с четкими контурами. В последующем узел увеличивается в размере, возникают увеличение и деформация живота. На поздних стадиях выявляется асцит и нарушения функций различных органов, обусловленные отдаленным метастазированием.
Герминогенные опухоли яичка проявляются увеличением соответствующей половины мошонки, чувством тяжести и распирания. Болезненность или повышенную чувствительность пораженной области отмечают около 25% пациентов. При пальпации определятся опухолевидное образование или равномерное увеличение яичка. У 5-10% больных герминогенными опухолями выявляется гидроцеле, у 10-14% — гинекомастия. При лимфогенном и отдаленном метастазировании возможны увеличение паховых лимфоузлов, неврологические расстройства, боли в костях, в спине и в животе.
Герминогенные опухоли средостения, как правило, локализуются за грудиной. Для доброкачественных новообразований (тератом) характерен медленный рост, для злокачественных (тератобластом и других неоплазий) – агрессивное распространение и быстрое прорастание близлежащих органов. Наиболее частыми проявлениями герминогенной опухоли являются одышка, кашель и боли в груди. При сдавлении верхней полой вены возникают шум в голове, головная боль, шум в ушах, расстройства сознания, сонливость и нарушения зрения. Возможны судороги. При злокачественных герминогенных опухолях наблюдаются гипертермия, лихорадка, снижение веса и нарушения функций различных органов, обусловленные прорастанием либо отдаленным метастазированием.
Забрюшинные герминогенные опухоли длительное время протекают бессимптомно. Могут проявляться диспепсией, болями в животе, дизурией, одышкой, отеками и варикозным расширением вен нижних конечностей. При злокачественных поражениях на поздних стадиях выявляются симптомы раковой интоксикации. Герминогенные опухоли крестцово-копчиковой зоны обычно диагностируются у детей раннего возраста и протекают доброкачественно. При крупных неоплазиях наблюдаются боли и слабость в нижних конечностях, нарушения дефекации и дизурия. Возможны кровотечения и некроз. Внутричерепные герминогенные опухоли чаще локализуются в зоне эпифиза, иногда – в области гипоталамуса либо гипофиза. Проявляются головной болью, тошнотой, рвотой и расстройствами движений глазных яблок.
Диагностика и лечение герминогенных опухолей
Диагноз устанавливается с учетом жалоб, результатов физикального обследования и данных дополнительных исследований. В зависимости от локализации неоплазии может потребоваться ректальный осмотр либо вагинальное исследование. Пациентам назначают УЗИ, КТ и МРТ пораженной области. Оценивают содержание альфа-фетопротеина в сыворотке крови. При злокачественных герминогенных опухолях для исключения лимфогенных и отдаленных метастазов проводят рентгенографию грудной клетки, УЗИ и МРТ органов брюшной полости, УЗИ лимфоузлов, сцинтиграфию костей скелета и другие диагностические процедуры. Тип неоплазии определяют с учетом данных гистологического исследования.
Доброкачественные герминогенные опухоли иссекают, при злокачественных новообразованиях назначают комбинированное лечение, включающее в себя операцию (при резектабельных неоплазиях), химиотерапию и радиотерапию. При наличии одиночных метастазов в легких и печени возможно их оперативное удаление. При низкой эффективности терапии агрессивных семином в некоторых случаях осуществляют высокодозную радиотерапию с последующей трансплантацией костного мозга, однако эффективность этого метода при герминогенных опухолях пока трудно оценить из-за недостаточного количества наблюдений.
Прогноз при доброкачественных неоплазиях обычно благоприятный. Злокачественные герминогенные опухоли ранее рассматривались как прогностически неблагоприятные, однако использование комбинированной терапии позволило повысить пятилетнюю выживаемость при данной патологии до 60-90%. На выживаемость влияют вид и распространенность герминогенной опухоли, радикальность хирургического вмешательства, наличие или отсутствие метастазов.
