Лечение плацентарной недостаточности при беременности
Содержание:

Плацента — временный орган, формирующийся только во время беременности и выполняющий функции снабжения плода всем необходимым для здорового развития. Плацентарной недостаточностью называют нарушение ее строения и функций. Другими совами, это расстройство кровотока в системе плод-плацента-мать. Оно в тяжелых случаях может привести даже к гибели ребенка. Итак, узнаем о причинах, терапии и последствиях плацентарной недостаточности.
Почему она возникает
Причины возникновения патологии делят на эндогенные (действующие изнутри организма) и экзогенные (воздействующие снаружи). Последние — это загазованность воздуха, радиоактивное облучение, стрессы, неполноценное питание, профессиональные вредности, использование агрессивной бытовой химии. Негативно влиять на состояние плаценты могут и чрезмерные физические нагрузки будущей мамы. К экзогенным факторам плацентарной недостаточности относятся вредные привычки, прежде всего, курение будущей матери, употребление спиртных напитков, увлечение крепким кофе.
Что касается экзогенных факторов, то к таковым относят возраст будущих рожениц старше 35 и моложе 18; многочисленные роды и аборты; опухоли яичников; рождение в анамнезе гипотрофичных детей; привычное невынашивание; воспалительные процессы половых органов.
Практика показывает, что очень часто причиной плацентарной недостаточности являются соматические заболевания матери. Речь идет о сахарном диабете, гипертонии, пороке сердца, болезнях крови и почек. В группе риска находятся и женщины с врожденными патологиями репродуктивных органов, например, двурогой или седловидной маткой.
Лечение плацентарной недостаточности
Главной задачей терапии является сохранение беременности и своевременное родоразрешение.
Госпитализируют в обязательном порядке женщин с острой формой плацентарной недостаточности, задержкой развития плода по результатам УЗИ и допплерографии. Им нужно полноценно отдыхать, рационально питаться, много времени проводить на свежем воздухе.
Плацентарная недостаточность (ПН) – это синдром, развивающийся во время беременности на фоне нарушенной плацентарной трансфузии от матери к плоду, как следствие ее органической (морфологической) и функциональной неполноценности. Это одно из состояний, при котором причины и последствия клинически тесно связаны.
Причинами могут быть различные гинекологические заболевания, экстрагенитальная патология, осложненная беременность. Последствиями – гибель плода, гипоксия, синдром задержки развития плода (СЗРП).
Диагноз ставят с помощью УЗИ, допплерометрии, КТГ (кардиотокографии). Лечение проводится в стационаре с учетом причин ПН. Назначаются препараты, улучшающие плацентарный кровоток, уменьшающие гипоксию плода, при необходимости назначают досрочное родоразрешение.
Оглавление
- Плацентарная недостаточность – что это такое
- Почему возникает ПН
- Что такое маточно-плацентарная недостаточность
- Классификация и характеристика плацентарной недостаточности
Плацентарная недостаточность – что это такое
Плацентарная недостаточность при беременности – это симптомокомплекс органических и функциональных изменений плаценты, протекающих на фоне срыва компенсаторных механизмов, обеспечивающих ее нормальную функцию.
Плацента – это временный орган, развивающийся только во время беременности, осуществляющий связь между плодом и организмом матери. Благодаря сложной системе кровообращения плод через плаценту получает из материнского организма кислород, питательные вещества, обеспечивается иммунной защитой.
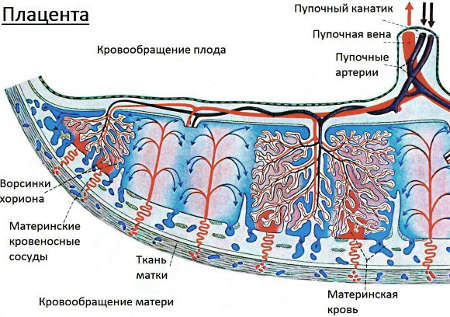
Через плаценту удаляются продукты метаболизма плода и углекислый газ. Это значит, что только неразрывная связь с материнским организмом обеспечивает рост, внутриутробное развитие и жизнеспособность малыша.
Прерывание или нарушение этой связи способно привести к задержке развития плода, нарушению функций его центральной нервной системы, иммунной и эндокринной систем, грозит его внутриутробной гибелью.
В клинике выделяют 2 вида ПН:
- первичная – возникает в 1 триместре (до 12 недели) беременности в результате нарушений в эмбриогенезе;
- вторичная ПН – возникает при уже развитой плаценте , как результат нарушений, возникших в ходе беременности.
Лечение синдрома в основном зависит от вызвавших его причин и направлено на коррекцию изменений, вызванных гипоксией, улучшение плацентарной трансфузии.
Почему возникает ПН
Многочисленные причины плацентарной недостаточности могут быть условно поделены на четыре основных группы:
- Причины, обусловленные акушерским анамнезом беременной женщины (самопроизвольные выкидыши, невынашивание беременности, перинатальная смертность, осложнения во время предыдущих беременностей).
- Причины, связанные с особенностями текущей беременности (хламидийная инфекция, гестозы, несовместимость плода и матери по резус-фактору, многоплодие, аномальное расположение или прикрепление плаценты).
- Причины, связанные с соматической патологией у беременной (заболевания сердечно-сосудистой системы — ССС, эндокринологическая патология, нефрологическая и урологическая патология, заболевания органов кроветворения).
- Причины, связанные с социально-бытовыми факторами (возраст беременной, употребление ею наркотиков, алкоголя, курение, пониженное питание, физические перегрузки).

Что такое маточно-плацентарная недостаточность
Во время беременности взаимосвязь матери и плода осуществляется через плаценту. Роль плаценты связана с тем, что через нее осуществляется метаболизм плода. Кроме того, плацента является биологическим фильтром, не пропускающим в кровь нерожденного ребенка многие патогенные химические вещества. Но все эти важные функции плацента может выполнить при условии нормального кровотока в ней.
Поэтому можно сказать, что маточно-плацентарная недостаточность – нарушение кровоснабжения системы плод-мать из-за плохо сформированной или нарушенной сосудистой системы временного органа.
В зависимости от причины и тяжести состояния А.Н. Стрижаков выделяет 4 степени плацентарной недостаточности, которые определяют врачебную тактику и лечение.
Классификация и характеристика плацентарной недостаточности
| Степени недостаточности плацентарного кровообращения | Характеристика степеней недостаточности плацентарного кровообращения |
| 1 A степень | Нарушения в системе маточных и спиральных артерий при сохраненном кровоснабжении плода |
| 1 B степень | Нарушение в системе кровоснабжения плода при нормальном кровоснабжении плаценты со стороны матери |
| 2 степень | Тотальное нарушение кровоснабжения в системе мать-плод, однако, не достигающее опасных значений. |
| 3 степень | Опасное нарушение плацентарного кровообращения, грозящее гибелью плода. |
Важно! Лечение каждой представленной в таблице степеней зависит от тяжести и причины, вызвавшей плацентарную недостаточность.
Хроническая плацентарная недостаточность – что это такое
Хроническая плацентарная недостаточность – это длительно существующее нарушение кровообращения плаценты, сопровождающееся дистрофическими изменениями, протекающее на фоне недостаточности компенсаторных механизмов. Основой патогенеза этой патологии является хроническое нарушение кровообращения в системе мать-плод.
Причины хронической плацентарной недостаточности:
- поздние гестозы;
- перенашивание беременности (свыше 36-37 недель);
- изосерологическая несовместимость;
- анемия беременных;
- экстрагенитальные заболевания.
Хроническая декомпенсированная плацентарная недостаточность
Декомпенсированная плацентарная недостаточность – это наиболее тяжелая форма хронической плацентарной недостаточности. Причиной этого состояния является нарушения в системе компенсации, дальнейшее развитие беременности становится либо невозможным, либо весьма затруднительным. Нарушения со стороны плода проявляются тяжелой гипоксией, синдромом задержки развития, весьма вероятна гибель плода. Беременность протекает тяжело. Консервативное лечение в стадии декомпенсации не эффективно, показано срочное хирургическое родоразрешение.
Хроническая субкомпенсированная плацентарная недостаточность
Субкомпенсированная маточно-плацентарная недостаточность возникает в случаях, когда защитно-приспособительные механизмы истощились не до конца, они даже могут обеспечивать нормальную жизнедеятельность плода, при отсутствии нагрузок на плацентарный комплекс.
Однако в случаях физических и психических нагрузок, особенно в родах при схватках и потугах, проявляется значительное увеличение сосудистого сопротивления в плаценте. Резко повышается уровень лактата, появляется гиперкапния (состояние, вызванное избыточным содержанием углекислого газа в крови), гипоксия, ацидемия плода.
Для ребенка последствия могут быть представлены:
- недостаточностью ССС;
- дыхательной недостаточностью;
- нарушением деятельности ЦНС.
Острая плацентарная недостаточность
Острая плацентарная недостаточность возникает вследствие обширных плацентарных инфарктов и отслойки нормально расположенной плаценты. Причинами ОПН могут быть:
- поздние гестозы;
- экстрагенитальная патология (сахарный диабет, болезни ССС, заболевания почек);
- интоксикации;
- травмы;
- многоплодие;
- многоводие;
- короткая пуповина;
- стремительные роды.
ОПН развивается в течение нескольких часов и требует срочной врачебной помощи, в противном случае ситуация может иметь самые негативные последствия и закончиться гибелью не только плода, но и женщины.
Лечение зависит от степени выраженности ОПН.
При легкой степени во время беременности назначают:
- постельный режим;
- постоянное наблюдение за состоянием плода и женщины;
- медикаментозную терапию;
- при необходимости переливание крови.
При среднетяжелой форме острой плацентарной недостаточности, врачебная тактика определяется акушерской ситуацией. При удовлетворительном состоянии матери и плода проводят амниотомию и быстро заканчивают роды без применения родостимулирующих средств.
При тяжелой форме острой недостаточности плаценты в интересах женщины, несмотря на состояние плода, проводится кесарево сечение.
Что означает риск плацентарной недостаточности
Выявить ПН в стадии компенсации, которая еще не отразилась на состоянии плода, крайне трудно. Верифицировать эту патологию часто можно только после родов по изменениям в плаценте. Поэтому так важно определить среди беременных группу риска развития этой патологии.
Риск плацентарной недостаточности при беременности определяется рядом причин, неблагоприятно влияющих на плацентарную систему.
- Высокая степень риска отмечается у женщин с гестозом, развивающимся на фоне экстрагенитальной патологии (сочетанный гестоз).
- Средняя степень риска – это группа женщин, имеющие аборты в анамнезе, вынашивающие многоплодную беременность, имеющие гинекологическую патологию.
- Низкая степень риска, определяется возрастом женщин (до 18 лет и старше 35 лет).
Плацентарная недостаточность при беременности: симптомы
Со стороны женщины начальные формы патологии могут себя никак не проявлять.
Симптомы плацентарной недостаточности зависят от выраженности патологии.
При более тяжелых формах может возникнуть симптомы гестоза и признаки угрозы выкидыша или преждевременных родов:
- боли в животе;
- кровяные выделения из половых органов.
На фоне нарушенного плацентарного кровотока может активизироваться условно патогенная флора – возникает клиника кольпита. Это опасное осложнение может привести к внутриутробному инфицированию плода.
Со стороны плода, симптомы проявляется снижением количества двигательных актов, тахикардией, сменяющейся брадикардией.
Эти симптомы, хотя и являются неспецифическими, — повод для обследования женщины на патологию со стороны плаценты.
Как ставится диагноз ПН
Для диагностики плацентарной недостаточности используют три основных метода:
- Ультразвуковая диагностика
- УЗИ плода позволяет определить его основные размеры и сопоставить их с нормальными показателями для срока гестации;
- при УЗИ оценивается двигательная активность плода;
- высчитывается количество околоплодных вод;
- измеряется толщина плаценты, степень зрелости;
- определяют состояние пуповины.
- Кардиотокография (КТГ) – этот метод позволяет оценить:
- показатели деятельности ССС плода;
- двигательную активность плода;
- активность маточных сокращений.
- Допплерометрическое исследование дает информацию о состоянии кровообращения в системе мать-плод:
- выявляет степень тяжести ПН (маточно-плацентарная недостаточность 1 а, 1 б, 2 и 3 степени тяжести);
- дает возможность заподозрить генные патологии плода.
При любом подозрении на плацентарную недостаточность все эти обследования проводятся в обязательном порядке.
Лечение ПН при беременности
Лечение плацентарной недостаточности при беременности проводится в основном в стационарах, исключение может быть только для компенсированных форм, требующих только лечения таблетированными препаратами и динамического амбулаторного наблюдения.

Лечение в основном патогенетическое, направленное на предотвращение развития различных, иногда тяжелых осложнений.
При фетоплацентарной недостаточности разрешены к применению следующие группы препаратов:
- вазодилататоры с миотропным действием (Курантил), улучшающие плацентарное кровообращение, уменьшающие гипоксию плода, предотвращающие развитие дистрофических и дегенеративных изменений плаценты;
- препараты, усиливающие метаболизм (Актовегин);
- медикаменты, снижающие сократительную активность миометрия (Гинипрал, Но-шпа) и уменьшающие возможность выкидыша;
- препараты, нормализующие реологические характеристики крови (Трентал, Аспирин);
- препараты, уменьшающие психоэмоциональную нагрузку (назначают пустырник, валериану, глицин).
Необходимо помнить, что плацентарная недостаточность – это тяжелая патология, лечение которой требует больших знаний, поэтому самолечение или лечение народными средствами без одобрения и наблюдения врача, могут привести к самым тяжелым результатам.
Современные методы лечения плацентарной недостаточности в Европе
Лечение ПН во всем мире примерно одинаковое, основано на патогенетических принципах. Принципиально новых методик, к сожалению, просто не существует. Все методы лечения, рекламируемые зарубежными фирмами, доступны и российским гражданам. И не только в клиниках Москвы, но и стационарах на уровне областных центров.
В последнее время в акушерстве при лечении плацентарной недостаточности стал широко применяться плазмаферез, он обладает детоксикационным эффектом, улучшает показатели тканевого дыхания, стимулирует эндокринологическую активность. Интерес представляет методика сочетания плазмафереза и медицинского озона.
Важным является включение в комплекс лечения ПН карбогенотерапии по разработанной методике, так как у беременных, получавших этот вид лечения, отмечалось достоверное улучшение кровотока в системе мать-плод, что способствует рождению детей с улучшенными морфофункциональными характеристиками по сравнению с контрольной группой.
Последствия ПН для ребенка
Плацентарная недостаточность может иметь следующие последствия для ребенка:
- антенатальная гибель плода;
- самопроизвольное прерывание беременности;
- родоразрешение на сроке 22- 37 полных недель;
- кислородное голодание плода;
- СЗРП.
Однако при своевременном и правильном лечении есть возможность избежать всех этих страшных осложнений.
Профилактика ПН при беременности
Профилактика плацентарной недостаточности – это очень простые рекомендации:
- своевременно выявлять и лечить заболевания, передающиеся половым путем (еще на этапе планирования беременности);
- не употреблять алкоголь, наркотики, отказаться от курения;
- регулярно и рационально питаться;
- не допускать физических перегрузок и стрессовых ситуаций;
- ночной сон должен быть полноценным, не менее 8 часов;
- принимать витамины.
Профилактика любых осложнений, которые могут возникать на фоне гестации, всегда начинаются на этапе прегравидарной подготовки. Предупредить заболевание проще, чем лечить. Но даже если состоятельность плацентарного кровообращения нарушена, при условии соблюдения врачебных рекомендаций, есть шанс выносить и родить малыша, без тяжелых последствий.
Актуальное видео
Плацентарная недостаточность — что важно знать
Что такое плацентарная недостаточность — лечение и профилактика
Согласно медицинской статистике, плацентарная недостаточность развивается примерно у 24% будущих мам. Для лечения этого осложнения беременности существует целый ряд специальных препаратов.

Плацента (так называемое детское место) является органом, при помощи которого происходит питание, дыхание плода и выведение обработанных продуктов обмена веществ, В этом органе сходятся две сложные системы кровеносных сосудов. Одна из них (материнская) связывает плаценту с сосудами матки, другая (плодовая) переходит в артерии пуповины, идущие к плоду. Между двумя системами сосудов расположена мембрана (один слой клеток), которая играет роль барьера между организмом матери и ребенка; благодаря этой мембране кровь матери и плода не смешивается.
Плацентарный барьер непроницаем для многих вредных веществ, вирусов, бактерий. В то же время кислород и необходимые для жизни вещества без проблем переходят из крови матери к ребенку, так же как и отработанные продукты из организма плода легко попадают в кровь матери, после чего выделяются через ее почки. Плацентарный барьер выполняет иммунную функцию: пропускает защитные белки (антитела) матери к ребенку, обеспечивая его защиту, и одновременно задерживает клетки иммунной системы матери, способные вызвать реакцию отторжения плода, распознав в нем чужеродный объект, Кроме того, в плаценте вырабатываются гормоны, важные для успешного вынашивания беременности, и ферменты, разрушающие вредные вещества.
Что такое плацентарная недостаточность?
При неблагоприятно протекающей беременности функция плаценты может нарушаться. Возникает так называемая плацентарная недостаточность, при которой нарушается процесс созревания плаценты, уменьшается маточно-плацентарный и плодово-плацентарный кровоток, ограничивается газообмен и обмен веществ в плаценте, снижается синтез ее гормонов. Все эти изменения определяют недостаточное поступление кислорода и питательных веществ к плоду, замедляют его рост и развитие, усугубляют имеющиеся осложнения беременности.
Синдром плацентарной недостаточности реализуется на различном уровне, поэтому определяется несколько форм этого заболевания:
- гемодинамическая, вызванная нарушениями в сосудах маточно-плацентарно-плодового кровотока;
- плацентарно-мембранная, характеризующаяся снижением способности плаценты к переноске различных веществ и кислорода;
- клеточная, связанная с нарушениями обменных процессов в клетках плаценты. Различают первичную и вторичную плацентарную недостаточность.
Первичная (ранняя) плацентарная недостаточность развивается до 16 недель беременности, возникая при формировании плаценты. Ее причинами чаще является патология матки: миома матки (доброкачественная опухоль), пороки развития матки (седловидная, маленькая, двурогая), предшествующие аборты, гормональные и генетические нарушения. В ряде случаев первичная плацентарная недостаточность переходит во вторичную.
Вторичная (поздняя) плацентарная недостаточность, как правило, возникает на фоне уже сформировавшейся плаценты после 16 недель беременности. В возникновении поздней плацентарной недостаточности большое значение имеют инфекции, гестозы (осложнения, при которых нарушается работа всех органов и систем организма беременной, чаще всего они проявляются повышением артериального давления, появлением отеков, белка в моче), угроза прерывания беременности, а также различные заболевания матери (артериальная гипертензия, дисфункция коры надпочечников, сахарный диабет, тиреотоксикоз и др.).
Независимо от факторов, способствующих развитию плацентарной недостаточности, в основе ее лежат нарушения кровообращения в маточно-плацентарном комплексе, приводящие к нарушению всех функций плаценты.
Об изменении дыхательной функции плаценты свидетельствуют симптомы гипоксии плода — недостаточного поступления к нему кислорода. При этом в начале заболевания женщина обращает внимание на повышенную (беспорядочную) двигательную активность плода, затем — на ее уменьшение. Хроническая гипоксия плода и нарушение питательной функции плаценты приводят к задержке его внутриутробного развития. Проявлением задержки внутриутробного развития плода является уменьшение размеров живота беременной (окружность живота, высота стояния дна матки) по сравнению с показателями, характерными для данного срока беременности. Нарушение защитной функции плаценты приводит к внутриутробному инфицированию плода под действием проникающих через плаценту патогенных (болезнетворных) микроорганизмов. Плод, развитие которого происходит в условиях плацентарной недостаточности, в значительно большей степени подвержен риску травматизации при родах и заболеваемости в период новорожденное.
Диагностика плацентарной недостаточности
Для диагностики плацентарной недостаточности применяются:
- Оценка сердечной деятельности плода. Помимо простого прослушивания акушерским стетоскопом, наиболее доступным и распространенным методом оценки сердечной деятельности плода является кардиотахография, которая основана на регистрации изменений частоты сердцебиений плода в зависимости от сокращений матки, действия внешних раздражителей или активности самого плода в сроки после 28 недель беременности.
- Ультразвуковое исследование (УЗИ). При этом определяют размеры плода и их соответствие сроку беременности, оценивают локализацию и толщину плаценты, соответствие степени зрелости плаценты сроку беременности, объем околоплодных вод, строение пуповины, возможные патологические включения в структуре плаценты. Кроме того, изучают анатомическую структуру плода для выявления аномалий его развития, дыхательную и двигательную активность плода.
- Допплерометрия. Это вариант УЗ-исследования, при котором оценивается скорость кровотока в сосудах матки, пуповины и плода. Метод позволяет непосредственно оценить состояние кровотока в каждом из сосудов во второй половине беременности.
- Лабораторные методы. Они основаны на определении уровня гормонов плаценты (эстриол, хорионический гонадотропин, плацентарный лактоген), а также активности ферментов (окситоциназы и термостабильной щелочной фосфатазы) в крови беременных женщин в любом сроке беременности.
На основании комплексного обследования делается заключение не только о факте наличия или отсутствия плацентарной недостаточности, но и о степени тяжести такого нарушения. Тактика ведения беременности при различных степенях тяжести плацентарной недостаточности разная.
Профилактика и лечение
В настоящее время, к сожалению, не представляется возможным полностью избавить беременную женщину от возникшей плацентарной недостаточности какими-либо лечебными воздействиями. Применяемые средства терапии могут способствовать только стабилизации имеющегося патологического процесса и поддержанию компенсаторно-приспособительных механизмов на уровне, позволяющем обеспечить продолжение беременности до оптимального срока родоразрешения. Поэтому очень важно проводить профилактику у женщин, имеющих факторы риска развития плацентарной недостаточности.
Ведущее место в профилактике занимает лечение основного заболевания или осложнения, при котором возможно возникновение плацентарной недостаточности. Важным условием является соблюдение беременной соответствующего режима: полноценный достаточный отдых (предпочтительнее сон на левом боку), устранение физических и эмоциональных нагрузок, пребывание на свежем воздухе 3-4 часа в день, рациональное сбалансированное питание. В курс профилактики включают поливитамины, препараты железа, дыхательную гимнастику для увеличение доставки кислорода через легкие, применение аминокислот, глюкозы, Галаскорбина, Оротата калия, АТФ, которые служат непосредственным источником энергии для множества биохимических и физиологических процессов.
При начальных признаках плацентарной недостаточности возможно лечение в условиях женской консультации с проведением повторного ультразвукового исследования с допплерометрией через 10-14 дней после начала лечения. При более выраженной плацентарной недостаточности, особенно в сочетании с другими осложнениями беременности или общими заболеваниями матери, обязательна госпитализация в стационар. Длительность терапии должна составлять не менее 6 недель (в стационаре, с продолжением терапии в условиях женской консультации). В случае выявления этой патологии и проведения соответствующей терапии во втором триместре для закрепления эффекта от первого курса следует повторить лечение на сроках 32-34 недели беременности.
При ухудшении показателей на фоне лечения, появлении признаков декомпенсации плацентарной недостаточности, определяющихся резким ухудшением состояния плода и возможностью его гибели, показано экстренное родоразрешение путем операции кесарева сечения независимо от срока беременности.

Специальная медикаментозная терапия
В настоящее время для лечения плацентарной недостаточности существует большое количество медикаментозных средств, направленных на устранение нарушений маточно-плацентарно-плодового кровотока и на повышение устойчивости плода к кислородному голоданию. Каждый из этих препаратов имеет свою точку приложения, свой механизм действия.
Препараты, способствующие расслаблению мускулатуры матки (токолитики) — Партусистен, Гинипрал, Магне-В6, Периодическое повышение тонуса матки способствует нарушению кровообращения в плаценте, тогда как малые дозы токолитиков снижают сопротивление сосудов на уровне мелких артерий и приводят к значительному усилению маточно-плацентарного кровотока. При применении Гинипрала и Партусистена возможно увеличение частоты сердечных сокращений у матери (тахикардия), снижение артериального давления, тремор пальцев рук, озноб, тошнота и беспокойство. Для предотвращения тахикардии параллельно с препаратами назначают Верапамил, Изоптин. Противопоказаниями к применению Гинипрала и Партусистена является тиреотоксикоз (повышенная функция щитовидной железы), заболевания сердца, бронхиальная астма.
Эуфиллин, но-шпа обладают сосудорасширяющим действием, снижают периферическое сопротивление сосудов. Трентал (пентокси-филлин), помимо сосудорасширяющего эффекта, способен улучшать реологические свойства (текучесть) крови и циркуляцию в мелких капиллярах (микроциркуляцию), Побочное действие этих препаратов — изжога, тошнота, рвота, головная боль. Противопоказанием к применению пентокси-филлина является пониженное артериальное давление (гипотония), Эуфиллина — повышенная функция щитовидной железы, заболевания сердца, эпилепсия.
При плацентарной недостаточности имеет место хроническое нарушение свертывания крови (усиление активности тромбоцитов и плазменных факторов свертываемости). Поэтому для лечения применяются препараты, препятствующие образованию тромбов в сосудах — антиагреганты (Аспирин, Курантил). Эти препараты, помимо улучшения реологии крови, оказывают расширяющее действие на мелкие артерии, вызывая значительное усиление скорости кровотока. Они не вызывают расширения всех сосудов и связанного с этим относительного падения артериального давления и при этом повышают обмен веществ без одновременного повышения потребления кислорода. Курантил можно принимать начиная с первого триместра беременности. Антиагреганты противопоказаны женщинам с язвенной болезнью желудка и двенадцатиперстной кишки, при кровотечениях и недавно перенесенных оперативных вмешательствах. В связи с риском кровотечения в родах эти препараты отменяют в 34-36 недель беременности.
Актовегин повышает устойчивость головного мозга и тканей плода к гипоксии, активизирует обмен веществ, увеличивает потребление глюкозы, стимулирует обновление клеток плода. Кроме того, препарат усиливает кровообращение в системе мать — плацента — плод, способствует лучшей переносимости плодом родового акта. Лечение Актовегином оказывает выраженный эффект на состояние плода. Это выражается в улучшении показателей кровотока и улучшении роста плода, что позволяет уменьшить частоту вынужденного досрочного родоразрешения. Препарат получен из крови телят, обладает минимумом побочных эффектов, отмечено достаточно редкое возникновение аллергических реакций. Противопоказаниями к применению препарата является сердечная недостаточность, отек легких. У женщин с привычным невынашиванием беременности и серьезными заболеваниями (сахарный диабет, артериальная гипертензия, патология щитовидной железы, сердца, печени) Актовегин назначают с целью профилактики плацентарной недостаточности курсами по 2-3 недели, 2-3 раза за беременность.
Учитывая важнейшую обезвреживающую функцию печени, а также ее определяющую роль в продукции белков и факторов свертывания крови, в комплексной терапии плацентарной недостаточности целесообразно использовать гепатопротекторы — препараты, защищающие печень (Эссенци-але, Гепатил). Они оказывают нормализующее действие на обмен жиров, белков и на функцию печени. Препараты имеют минимум побочных эффектов, некоторые пациенты отмечают неприятные ощущения в области желудка и печени. Хофитол представляет собой очищенный экстракт листьев артишока полевого. Кроме гепато-протекторного свойства, Хофитол содержит многие макро- и микроэлементы, в том числе железо, марганец, фосфор, витамины А, В и С. Кроме того, препарат имеет выраженные антиоксидантные свойства. Гипоксия, возникающая на фоне плацентарной недостаточности, приводит к увеличению количества свободных радикалов, которые оказывают повреждающее действие на клетки. Хофитол улучшает защиту от свободных радикалов, что оказывает положительное влияние на функцию плаценты. Противопоказан Хофитол при желчно-каменной болезни, острых заболеваниях печени, желче- и мочевыводящих путей.
Инстенон — комбинированный препарат, улучшающий мозговое кровообращение, работу сердца и обмен веществ у плода в условиях гипоксии. Применяется в комплексе с другими препаратами для лечения плацентарной недостаточности для того, чтобы избежать негативных последствий гипоксии для нервной системы плода. Во время приема препарата следует избегать употребления кофе и чая, так как они ослабляют его действие. Наиболее частым побочным явлением при его применении является головная боль. Инстенон нельзя применять при состоянии сильного возбуждения и судорог, проявлениях повышенного мозгового давления (его признаки: длительная головная боль, рвота, нарушение зрения), эпилепсия.
Показания для выбора того или иного препарата определяет врач, исходя из формы плацентарной недостаточности. Если основным в происхождении является нарушение кровообращения, то назначаются препараты, влияющие на сосуды. Если в основе клеточные нарушения — то лекарства, влияющие на тканевый обмен. Часто используют комбинации из нескольких препаратов.
В заключение хочется подчеркнуть: плацентарная недостаточность — серьезное осложнение беременности, при котором недопустимы самостоятельное применение и отмена даже самых безобидных лекарств. Эта патология требует пристального наблюдения врача.
Екатерина Свирская,
врач акушер-гинеколог, г. Минск
