Методы диагностики патологии шейки матки
Содержание:
Диагностика заболеваний шейки матки включает в себя как основные, так и дополнительные методы обследования. Своевременно проведенная диагностика поможет поставить правильный диагноз и назначить адекватное лечение. В этой статье подробно опишем все способы диагностики заболеваний шейки матки.
А с видами и классификацией заболеваний шейки матки вы можете ознакомится в другой статье на нашем сайте.
Основные методы диагностики заболеваний шейки матки

1. Изучение анамнеза пациентки
Женщины, у которых были обнаружены предраковые (фоновые) состояния, обычно ни на что не жалуются. Симптомы, говорящие о проблемах в гинекологической сфере появляются, когда имеются сопутствующие заболевания (воспаления придатков, матки, влагалища). В таких случаях больные отмечают боль, выраженный дискомфорт, ненормальные выделения, чаще всего – бели.
А к признакам, которые связаны с фоновыми заболеваниями, относят, прежде всего, слабые слизистые выделения. Если имеет место дисплазия, возможно появление водянистых белей и контактные выделения крови (сразу после полового акта). Их причина – травмирование сосудов, которые при дисплазии морфологически и функционально неполноценны.
К группе повышенного риска в плане развития злокачественного процесса относятся такие категории пациенток:
— Женщины, у которых возник рецидив заболевания шейки.
— Пациентки, которых в прошлом лечили, не проведя углубленной диагностики.
— Пациентки, имеющие в анамнезе три аборта.
— С повреждениями шейки при родах, с другими ее травмами, вызвавшими анатомические нарушения.
— Те, кто начал половую жизнь в раннем возрасте (до 17 лет), когда развитие и становление половой системы еще не окончилось.
— Женщины, имеющие большое количество сексуальных партнеров.
— Больные с гормональными проблемами (поликистоз яичников, эндометриоз, нарушение функции яичников).
— Воспалительные заболевания, склонные к рецидивированию – хронический цервицит, кольпит.

2. Гинекологическое обследование шейки матки
При визуальном исследовании нужно внимательно изучить состояние поверхности шейки, ее рельеф и оттенок, характер влагалищного секрета и секрета цервикального канала. Также обращают внимание на то, какую форму имеет наружный зев. Проводят осмотр на предмет видимых патологических состояний – эктопия, разрывы, новообразования, выворот слизистой цервикального канала. Осуществляют бимануальное обследование.
Осмотр с зеркалами дает возможность оценить форму шейки и ее размеры, возможные деформации наружного зева, разрывы шейки, те или иные патологии слизистой нижней части цервикального канала и шейки (воспалительные процессы, эрозии шейки матки, опухолевые образование и т.д.). В конце осмотра у пациентки необходимо взять мазки на чистоту влагалища и его флору.
3. Лабораторные исследования
К основным анализам относятся: общий и биохимический анализ крови, исследование на глюкозу, ВИЧ, RW, HbsAg, коагулограмма, исследование мочи.
4. Методы кольпоскопии и цервикоскопии
Обычная кольпоскопия – осмотр без применения специальных медицинских препаратов. Этот способ считается ориентировочным и применяется в самом начале диагностики.
Для получения более точных данных прибегают к расширенной кольпоскопии. Перед исследованием шейку обрабатывают раствором Люголя (2%), уксусной кислоты (3%) и некоторыми другими средствами.
В норме картина слизистой обычно такая: ее поверхность должна быть гладкая, цвет розовый, находящиеся под слоем эпителия кровеносные сосуды не видны. Под влиянием уксусной кислоты неизмененные участки эпителия начинают бледнеть, при выполнении пробы Шиллера отмечается, что влагалищная часть шейки приобретает темный коричневатый оттенок. Четко видна граница между плоским и цилиндрическим эпителием. Она выглядит, как ровная линия. Этот тест основан на свойстве здорового эпителия приобретать бурый цвет из-за присутствия гликогена. Как известно, в норме окрашивание должно происходить равномерно. А неокрашенные области говорят о выраженном уменьшении гликогена в эпителии.
Эктопия (патология цилиндрического эпителия) представляет собой группу удлиненных или шарообразных сосочков красного оттенка. Такое скопление имеет гроздевидную форму. Если участок эктопии обработать уксусной кислотой, сосочки побледнеют, станут стекловидными и будут похожи на виноградные кисти.
Что касается зон трансформации, то они могут быть двух разновидностей:
— Незаконченная. Представляет собой участки в виде языков и даже островков, образованные плоским незрелым эпителием. У таких участков поверхность ровная, устья протоков располагаются вокруг наружного зева в виде элементов эктопии и темных точечек. Проба Шиллера не дает окрашивания незрелого эпителия до коричневого оттенка.
— Законченная. В этом случае влагалищная часть шейки выстлана плоским эпителием с открытыми железами и бледно-желтыми пузырями (они называются ретенционные кисты). Уксусная кислота приводит к сокращению сосудов.
Эрозия.
При истинной эрозии заметно, что у нее дно равномерно окрашено в красный цвет.
Полипы.
У цилиндрического эпителия сосочковое строение. В случаях, когда железистые разрастания полипа начинают перекрываться плоским эпителием, тогда поверхность его полностью сглаживается. Раствор Люголя окрашивания не дает.
Лейкоплакия.
Представляет собой белесые бляшки (ороговевшие зоны), чешуйчатая, имеет шероховатости, причем у нее довольно четкие очертания. Уксусная кислота видимых изменений не вызывает, проба Шиллера дает йоднегативные области.
Пунктация.
Прежний термин для обозначения этого явления – «основа лейкоплакии». Бывает простая основа. Она выглядит как маленькие мономорфные точечки (темно-красного цвета), находящиеся на поверхности белесых либо светло-желтых участков, которые не возвышаются над эпителием шейки. А вот папиллярная основа над поверхностью возвышается. Это образование отличается сосочковой структурой на пролиферирующем белесом эпителии. Отмечаются разнородные точки красного оттенка. Основа лейкоплакии обоих типов йоднегативна.
Мозаика.
Эта патология определяется в виде светло-желтых или белесоватых многоугольников, которые имеют неправильную форму и разделяются капиллярами (тонкими линиями). Реакция на йод негативна.
Папиллома.
Папиллома – образование из сосочков с сосудистыми петлями. Распределение сосудов в таких образованиях равномерно. Влияние уксусной кислоты ведет к сокращению сосудов, из-за чего патологический участок становится бледным. Раствор Люголя папиллому не окрашивает.
Если есть зона трансформации, которая сочетается с мозаикой, пунктацией, атипическими сосудами и лейкоплакией, то говорят об атипической зоне трансформации.
Сосуды называют атипическими, если они располагаются хаотично, имеют нестандартную форму, и при этом друг с другом не анастомозируют. После уксусной кислоты спазмированию такие сосуды не подвергаются.
Довольно информативным методом является кольпомикроскопия. Этот способ предполагает гистологическое обследование тканей в падающем свете. Осмотр производят с увеличением до 280 раз. При этом влагалищную часть шейки необходимо окрасить с помощью раствора гематоксилина (0,1%).
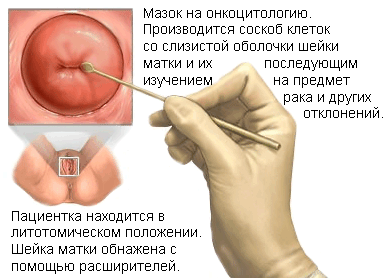
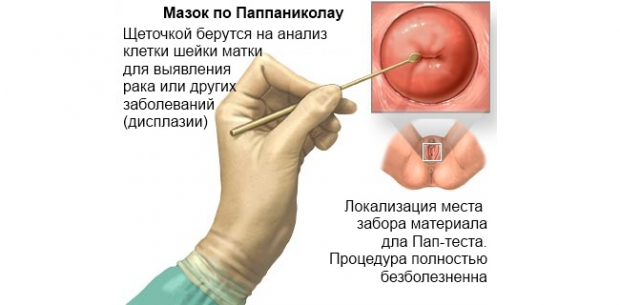
5. Цитологическое исследование шейки матки
Во время такой диагностики прибегают к окрашиванию по Романовскому-Гимзе, Паппенгейму, Папаниколау и флюоресцентной микроскопии. Благодаря этому методу врачи могут своевременно выявить предраковые состояния и начальные стадии злокачественных процессов.
Для диагностики необходимо взять мазки с шейки и подвергнуть их микроскопическому изучению. Материал берут в трех местах – влагалищная часть шейки, область, где плоский эпителий граничит со слизистой цервикального канала, и нижний участок эндоцервикса. Материал с каждого участка наносят на отдельные стекла. Исследуются нативные и окрашенные мазки. Окрашенный по методу Папаниколау образец необходимо зафиксировать в смеси Никифорова (этиловый спирт и эфир в равном соотношении) на полчаса. Не более чем через 15 дней материал должен быть передан в лабораторию.
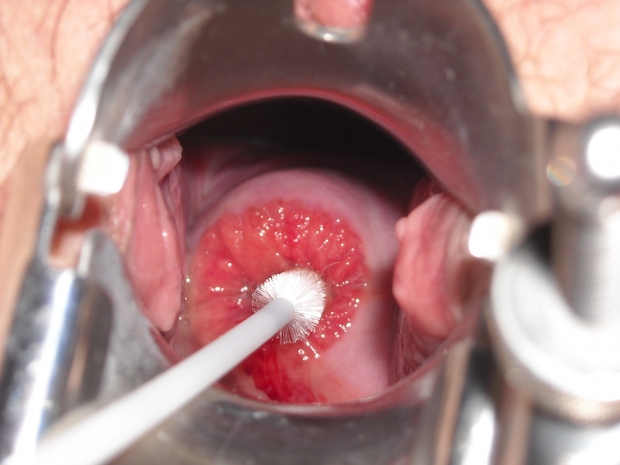
По цитологическому принципу мазки из шейки матки по Папаниколау (PAP-smear test) поразделяются на 5 классов:
1 — Цитологическая картина полностью соответствует норме. Атипические клетки не обнаруживаются.
2 — Присутствуют изменения в клетках, связанные с воспалительными процессами.
3 — Обнаруживаются единичные клетки, в которых соотношение ядра и цитоплазмы нарушено.
4 — Выявляются клетки, имеющие признаки злокачественности – атипия, большие ядра, цитоплазма базофильная.
5 — Множество атипических клеток в мазке.
Принцип метода флюоресцентной микроскопии заключается в тропности акридинового оранжевого к ДНК и РНК клеток. Может наблюдаться свечение от желто-зеленого до оранжево-красного. Оранжево-красный цвет говорит о злокачественности процесса.
На этом этапе пациентке устанавливается точный диагноз.
Если после исследования мазок был отнесен к 1-му классу, необходимости в биопсии нет. Можно стразу преступать к лечению заболевания шейки матки. Пациенткам со 2-м типов мазка проводят противовоспалительную терапию. После лечения инфекций выполняют контрольную кольпоскопию и берут контрольные мазки на наличие атипических клеток, инфекций и степень чистоты влагалища.
При мазке 3-го типа в заключении отмечается одна из стадий дисплазии: CIN I, CIN II или CIN III. В этом случае необходимо гистологическое исследование. Этому методу отводится решающая роль в установлении точного диагноза, поскольку кольпоскопия и цитология не дают возможности изучить морфологические особенности глубоких слоев шеечного эпителия.
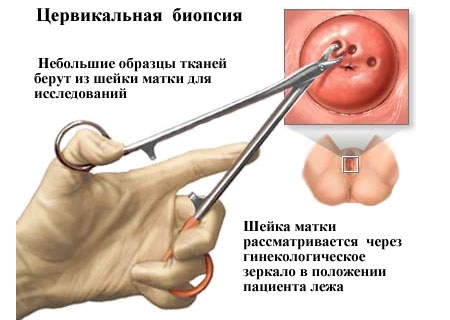
Гистология шейки матки
6. Гистология шейки матки
Под кольпоскопическим контролем при помощи острого скальпеля отбирают образец материала в патологической области. Биоптат помещают в раствор формалина и направляют в лабораторию.
Если патологические изменения распространились на цервикальный канал, и границы измененной зоны точно оценить не удалось, прибегают к гистероскопии с прицельной биопсией эндометрия, а также цервикального канала. Полученный материал подвергается гистологическому исследованию. Возможно раздельное выскабливание слизистой матки и цервикального канала в диагностических целях.
Биопсия шейки показана в таких случаях
• Результаты кольпоскопии наводят на подозрения о злокачественности процесса.
• Изменения кольпоскопический картины на фоне воспалительного заболевания не исчезли после противовоспалительной терапии.
•У пациентки были выявлены участки кератоза (лейкоплакия, пунктация, мозаика, папиллома плоская).
II. Методы дополнительной диагностики заболеваний шейки матки
К дополнительным методам обследования при болезнях шейки матки относятся:
1. Бактериоскопический, а также бактериологический анализ образцов отделяемого влагалища и цервикального канала.
2. Диагностика инфекционных процессов с использованием молекулярно-биологической методики. Прежде всего, это методы ПЦР и ЛЦР. Метод ПЦР (полимеразной цепной реакции) основан на энзиматической дупликации ДНК патогенного организма, результатом которой является появление большого количества копий. Раствор, в котором происходит реакция, содержит нуклеозидфосфаты, образующие отрезки ДНК, и ПЦР-буфер. Для исследования используют термоциклеры, в которых необходимый температурный режим поддерживается автоматически. Реакция учитывается посредством электрофореза в агаровом геле, который помещен в электрополе. В гель вводят специальный раствор, который придает двухцепочным ДНК характерную окраску. Полоса свечения в ультрафиолете говорит о положительном результате.
Метод ЛЦР основан на определении возбудителя при помощи легазы. Результат учитывается на основе иммунолюминесцентной реакции.
3. Определение уровня половых гормонов и гонадотропных гормонов гипофиза.
4. УЗИ области малого таза.
5. Диагностика радиоактивным фосфором. Фосфор накапливается в зонах чрезмерной клеточной пролиферации, это его свойство и было положено в основу методики.
6. Метод ОКТ (оптической когерентной томографии). Эта современная технология дает возможность увидеть внутренние структуры тканей с высоким разрешением в инфракрасном диапазоне.
Для такой диагностики применяют переносной томограф, оборудованный универсальным микрозондом (внешний диаметр – 2,7 мм), который полностью совместим с каналами обычных эндоскопов. ОКТ шейки матки выполняется в процессе гинекологического осмотра. Под кольпоскопическим контролем зонд приближают к поверхности слизистой и проводят тщательное исследование. Во время диагностики необходимо обратить внимание на области, имеющие разные кольпоскопические признаки (в одной точке делают 2-3 томограммы). Также получают контрольную томограмму с участка неизмененной слизистой. Всего на томографическое обследование уходит до 20 минут.
Здоровая слизистая шейки матки имеет такие ОКТ признаки: изображение двух контрольных слоев, граница между которыми контрастная, четкая, ровная и непрерывная. Верхний слой представлен плоским эпителием, а нижний представляет собой соединительнотканную строму.
При эндоцервиците ОКТ-картина такова. Верхний слой уменьшен, что говорит об атрофии эпителия. В нижнем слое просматриваются контрастные продольные или круглые структуры, имеющие сниженную яркость (гиперваскуляризация стромы). Также в строме отмечается лимфоцитарная инфильтрация.
Экзоцервицит имеет такие томографические признаки: двуслойная контрастная структура, высота верхнего слоя ниже нормы, в нижнем отмечается множество разных по размеру контрастных слаборассеивающих участков продольных и круглых очертаний. Граница между слоями ровная и отчетливая.
У пациенток с истинной эрозией картина совсем другая. Два контрастных слоя отсутствуют. Вместо этого наблюдается яркое однородное изображение, которое не имеет структуры.
Для злокачественной опухоли характерны следующие ОКТ-признаки: у изображения нет структуры, оно яркое, сильно рассеивается, неоднородно, глубина его снижена. Сигнал угасает быстро.
Действия после диагностирования заболевания шейки матки
На основании результатов обследований пациентке ставят клинический диагноз.
Женщинам, которые страдают эндометриозом, необходимо провести ультразвуковую диагностику малого таза и выполнить диагностическую гистероскопию.
Если имеются нарушения цикла, пациентке назначают лечение, направленное на его коррекцию (предварительно необходимо исследовать ее гормональный статус). Коррекцию проводят на протяжении 3-4 месяцев, с динамическим кольпоскопическим наблюдением патологии. К ее лечению приступают, когда цикл нормализуется.
Если у пациентки выявлена дисплазия CIN III или же карцинома in situ, ей дают направление в онкологический диспансер.
При дисплазии CIN I и CIN II курс лечения можно осуществлять амбулаторно. Основной метод – разрушение патологических областей шейки в сочетании с приемом противовирусных и противомикробных медикаментозных средств.
Цитологическое исследование шейки матки (или РАР-тест)
Это скрининговый метод в диагностике заболеваний шейки матки, который должен проводиться у каждой женщины раз в год.
Он является наиболее простым и достоверным методом обследования, т.к. не требует особых технологий и выявляет ранние патологические изменения, происходящие в клетках эпителия, иногда ещё невидимые при осмотре на зеркалах.


- Забор осуществляется при обычном гинекологическом осмотре с помощью зеркал.
- С помощью шпателя Эйра берут соскоб с поверхности шейки матки.
- Специальной цитощеткой берут соскоб из цервикального канала.
- Содержимое помещают на предметное стекло.
В мире существует много систем для оценки результата РАР — теста.
В настоящий момент в практике пользуются сочетанием классификации Bethesda system, предложенной в 1988 г Национальным институтом по изучению рака США, классификацией CIN, предложенной в 1978 году Richart и классификацией ВОЗ от 1968 года.
ASCUS (atypical squamous cell undetermined significance) — атипические клетки плоского эпителия неопределенного значения. Такой тип мазка встречается при воспалительных заболеваниях шейки матки. Чаще всего они проходят после противовоспалительного лечения, либо могут самостоятельно регрессировать.
Low-Grade SIL (Low-Grade Squamous Intraepithelial Lesions) — плоскоклеточные интраэпителиальные поражения низкой степени значимости. Этот тип мазка встречается при папилломовирусной инфекции, а так же при дисплазии легкой степени (CIN I). Чаще всего также спонтанно регрессируют, но в 25% случаев могут прогрессировать до HSIL.
High-Grade SIL (High-Grade Squamous Intraepithelial Lesions) — плоскоклеточные интраэпителиальные поражения высокой степени значимости. Встречается при дисплазии умеренной и высокой степени (CIN II, III), а также при раке in situ.
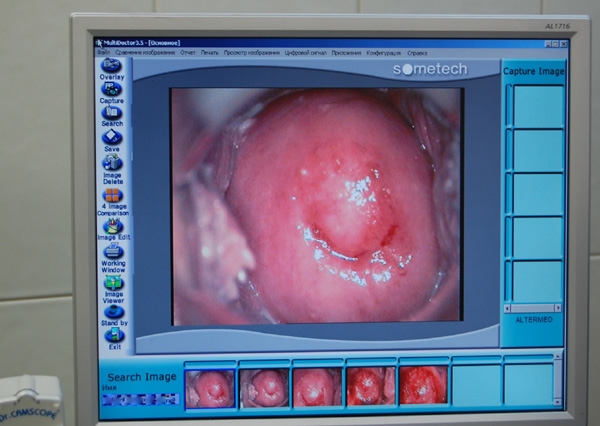
Метод обследования слизистой влагалища и шейки матки под увеличением с помощью специального прибора — кольпоскопа.
Позволяет рассмотреть патологические изменения невидимые «невооруженным» глазом.
Расширенная кольпоскопия осмотр с помощью кольпоскопа при обработки слизистой специальными растворами (3% р-р уксуса, р-р Люголя)
Позволяет дифференцировать доброкачественные изменения от злокачественных, а также определить зону для прицельного взятия биопсийного материала.
Метод визуального исследования слизистой цервикального канала с помощью оптической системы гистероцервикоскопа. Позволяет осмотреть эндоцервикс, а также произвести прицельную биопсию или целенаправленное диагностическое выскабливание.
- Консультация специалистом, акушером-гинекологом
- Расширенная кольпоскопия
- Онкоцитологическое обследование шейки матки
- Определение ВПЧ
- Хирургическое лечение с использованием радиоволновой или аргоноплазменной энергии
Статистика онкологических заболеваний женской половой сферы выглядит пессимистично: во всем мире ежегодно регистрируется более 12 млн случаев рака, и 1 млн из них приходится на гинекологию. В России более 45 тысяч женщин каждый год узнают о своем диагнозе [1] , а примерно каждая двадцатая сталкивается с раком шейки матки. Известно, что опухоли тем лучше поддаются лечению, чем раньше их выявляют. Сегодня наш рассказ о том, какие анализы помогут определить состояние шейки матки и где их лучше делать.
Гистологический анализ тканей шейки матки
Суть любого гистологического обследования — получение небольших фрагментов ткани для анализа под микроскопом. Рассмотрим, какое строение имеет шейка матки, чтобы понять, в каком именно участке органа берут биопсию.
Шейка матки находится между телом матки и влагалищем. Несмотря на то, что шейка достаточно короткая — около 3–4 сантиметров, в ней выделяют две части: влагалищную и канал. Они различаются по характеру выстилающих тканей: влагалищную часть покрывает плоский эпителий, канал шейки — цилиндрический. На месте «стыка» двух видов клеток могут возникать воспаления, формируются зоны перерождения одного вида эпителия в другой и т.д. При осмотре женщины врач может визуально отметить изменения в шейке матки, а для уточнения диагноза он берет пробу тканей.
Основными показаниями для биопсии и дальнейшей гистологии шейки матки служат:
- выявленные во время осмотра патологии;
- положительный тест на наличие вируса папилломы человека (ВПЧ);
- изменения в цитограмме;
- кератоз (невоспалительное кожное заболевание);
- необходимость уточнить анализ при неясной клинической картине заболевания [2] .
Во время беременности или в период менструации биопсию тканей не берут. В остальном ограничений для анализа нет, кроме инфекционных заболеваний половой сферы и нарушения свертываемости крови.
Специальной подготовки перед процедурой не требуется, гинеколог делает ее во время осмотра на кресле. Единственное, что надо учесть: если женщина знает, что ей предстоит биопсия, то не рекомендуется применять вагинальные свечи и другие препараты. Во время забора тканей врач сначала окрашивает слизистую шейки матки йодом. Плоские клетки при этом выглядят более светлыми, цилиндрические — более темными. На границе темных и светлых участков врач с помощью специальных щипцов или шприца берет фрагменты тканей.
Полученный материал нуждается в специальной обработке: его сушат, пропитывают препаратами для затвердения, изготавливают срезы. В связи с этим результаты гистологии пациентка может получить в срок до 10 дней [3] . В заключении содержится оценка состояния эпителия и описываются его изменения.
Цитологическое исследование биоптата шейки матки
Основным методом выявления патологий шейки матки сегодня является цитологическое исследование мазков. Суть метода была сформулирована более 50 лет назад ученым-цитологом из Греции Георгиосом Папаниколау, и метод получил имя своего родоначальника — мазок Папаниколау, PAP-тест или ПАП-тест. Врач берет мазок с шейки, а затем под микроскопом изучает состояние клеток и выявляет среди них патологически измененные.
В Европе и Северной Америке, где проводится скрининговое обследование женщин, с помощью данного вида диагностики удалось добиться заметного снижения смертности от рака шейки матки [4] . В России оно тоже входит во все программы диспансеризации.
Для получения мазка достаточно шпателя или специальной цитощетки (инструмент, напоминающий небольшой ершик). Клетки берут со всей поверхности шейки матки и из шеечного канала. Так как наиболее частый участок развития рака — это место перехода плоского эпителия шейки в цилиндрический эпителий цервикального канала, материал обязательно берется из этой зоны [5] .
За 48 часов до взятия мазка нельзя иметь половую связь и использовать лубриканты. Мазки не берут во время менструации, в период лечения от генитальной инфекции, а также после обследования влагалища [6] .
Для подготовки материала для анализа лаборатории необходимо от 3 до 5 дней, однако клеточная среда сохраняется в течение 10 дней, поэтому получить результаты анализа можно в этот срок [9] .
Для описания результатов цитологии шейки матки используются следующие понятия:
- 1-й класс — норма;
- 2-й класс — наличие в анализе клеток эпителия с небольшими изменениями морфологии;
- 3-й класс — в мазке видны клетки с более выраженными изменениями строения («дискариоз»);
- 4-й класс — можно сделать предположения об онкологическом заболевании, так как в мазке есть атипичные клетки;
- 5-й класс — анализ положительный в плане рака [10] .
Со времени создания ПАП-теста наука, что называется, шагнула вперед. В частности, появилось много новых сведений о роли ВПЧ в развитии онкологических заболеваний. Именно поэтому сегодня для оценки цитологических мазков используют систему, разработанную в клинике Бетесда (США), или систему Бетесда. Получая результаты анализа, сделанного по этой системе, пациент может увидеть следующие обозначения:
- NILM — состояние эпителия нормальное;
- ASCUS — в мазке обнаружены клетки плоского эпителия с атипичным строением, но его происхождение не установлено;
- ASC-Н — то же, но врачи не исключают высокую степень внутриэпителиальных изменений;
- LSIL — изменения внутри эпителия отмечаются в низкой степени;
- НSIL — то же, но степень изменений высокая;
- AGC — в мазке есть атипичные клетки цервикального (железистого) эпителия;
- AGC, favor neoplastic — возможное раковое перерождение (неоплазия) клеток эпителия [11] .
Также в анализе врач указывает наличие микроорганизмов и грибков.
Микроскопические исследования шейки матки
Иногда кажется, что основу современной диагностики составляют лабораторные анализы и такие передовые методы, как КТ и МРТ. Однако это не так: осмотр врача и инструментальные обследования все так же необходимы для установления точного диагноза.
Для осмотра шейки врач использует особый аппарат — кольпоскоп. Фактически это бинокулярный микроскоп на подвижном штативе. Сегодня аппараты позволяют получить увеличение более чем в 250 раз, и при наличии опыта врач получает полные сведения о состоянии органа.
Для повышения точности кольпоскопии используют цветовые фильтры, чтобы видеть сосуды, выполняют ее с окрашиванием, с применением специальных тестов — эпителиальных и сосудистых. Фото- и видеокольпоскопия дают врачу возможность повторно рассмотреть поверхность шейки и уточнить все спорные моменты [12] .
В рамках этого обследования можно оценить общее состояние слизистой шейки матки, выявить очаги патологии, обнаружить различные образования, провести предварительное дифференцирование доброкачественных и злокачественных. С помощью кольпоскопа контролируют биопсию тканей.
Оптимальное время для проведения кольпоскопии — первая половина цикла, обычно третий день после окончания менструации.
Микробиологические анализы
Любое микробиологическое исследование выявляет микроорганизмы, вызывающие различные патологии. В гинекологии возбудителями могут быть как представители нормальной флоры, так и патологические микроорганизмы. На обследование направляются беременные, а также пациентки, у которых есть жалобы на зуд, покраснение, необычные выделения: все это может быть признаком инфекции.
Кроме того, микробиологическое обследование необходимо женщинам, которые проходят длительное лечение антибиотиками или принимают противозачаточные препараты.
В рамках подготовки к обследованию рекомендуется воздержаться от половых контактов и не использовать вагинальные препараты. Материал с шейки матки собирают щеточкой, которую сразу помещают в пробирку со специальной средой. Обычно мазки берут из влагалища, с шейки матки и из уретры, и потом на бланке с результатами их можно различить по латинским буквам V (влагалище), C (канал шейки матки) и U (уретра). Если врач одновременно берет пробу отделяемого цервикального канала, то использует для этого ватный тампон [13] . В зависимости от вида исследования проба проходит предварительную обработку, но в некоторых случаях (например, при иммунофлюоресцентном исследовании) она не требуется [14] .
Анализ мазков V, C и U показывает условно-патогенную и патогенную флору. К первым микроорганизмам относятся гарднерелла, грибы рода Candida, актиномицеты, лептотрикс, кишечная палочка, энтерококк, стафилококки, стрептококки, микоплазмы и уреаплазмы, а к патогенам — гонококки или нейссерии, трихомонады, амебы. Степень их присутствия в анализе обычно обозначается знаком «+», их может быть от одного до четырех. При отсутствии микроорганизмов в мазке вы увидите на бланке обозначение abs. Единицы измерения содержания микроорганизмов в анализе могут быть и другими: если на бланке написано КОЕ/мл, то это означает «колониеобразующие единицы в 1 мл питательной среды».
Важным показателем наличия или отсутствия воспаления в шейке матки является количество лейкоцитов в мазке: норма составляет от 0 до 30 в поле зрения. А вот микрофлора в нем должна отсутствовать [15] . Для отделяемого влагалища приняты следующие нормы: лейкоциты — от 0 до 10 в поле зрения, микрофлора влагалища в норме включает палочковую или лактобациллярную флору, слизь может присутствовать в умеренном количестве [16] .
В анализе отделяемого влагалища есть также особый показатель — степень чистоты. Их четыре: от первой до четвертой (вагинит), нормой являются только первые две степени [17] .
Иммунологические исследования
Шейка матки занимает особое анатомическое положение: она представляет своеобразный рубеж между полостью матки, которая должна быть абсолютно чистой, и влагалищем, в котором есть своя микрофлора. Именно поэтому клетки шейки матки обладают высокой иммунной активностью. Цервикальную слизь обследуют на содержание в ней иммуноглобулинов, чтобы выявить воспаления и другие возможные нарушения.
В норме в цервикальной слизи содержатся иммуноглобулины (Ig) А и G, в меньшей степени М. В зависимости от фазы менструального цикла их содержание в слизи меняется, но повышение общего количества относительно нормы обычно говорит о наличии инфекции [18] . Если же заболевание приобретает хронический характер, то выработка иммуноглобулинов может снижаться: эпителиальные клетки, страдающие в результате патологии, перестают вырабатывать факторы защиты [19] .
Одной из задач любых анализов шейки матки является выявление ВПЧ, которые служат причиной рака. Как показывают исследования, сделанные в Европе, скрининг на основе ДНК на сегодня является лучшим способом диагностики: он на 60–70% лучше защищает от рака, чем цитологическое обследование.
Где можно пройти обследование
Получение достоверных данных в ходе обследования шейки матки зависит от того, насколько правильно получены биологические образцы. Например, мазок на цитологию нужно брать в определенный день цикла, исключить инфекционные заболевания, учитывать, что обследование не будет информативным сразу после проведенного лечения [20] . Точно так же и другие анализы шейки матки должны быть обязательно соотнесены хотя бы с днем цикла, иначе их результаты не будут показательными. Это первая причина, по которой рекомендуется делать анализы только в специализированных лабораториях, которые сами собирают биологический материал.
Вторая причина — подготовка полученных тканей для анализа. Не секрет, что многие пациенты стремятся получить результаты быстро, заказывают проведение экспресс-тестов. В случае с обследованием шейки матки это не всегда оправдано: врачам требуется время, чтобы правильно обработать ткани.
И третья причина — это возможности для специфического обследования на вирус папилломы человека, ВПЧ. Ведь именно он приводит к раку шейки матки. Лаборатория должна располагать возможностью выполнить, например, Digene HPV тест, который определяет наличие вируса на уровне ДНК [21] .
Скрининговые обследования шейки матки дают женщинам возможность избежать развития серьезных заболеваний, представляющих опасность для жизни. Современная медицина предлагает разные возможности выявления ВПЧ, который часто становится причиной рака. Сегодня существуют прививки от этого вируса. Главное — позаботиться о здоровье тогда, когда патология еще не начала развиваться.

- 1 http://www.ronc.ru/node/614
- 2 http://medbe.ru/materials/diagnostika-v-ginekologii/gistologicheskiy-metod-diagnostiki-metodiki-biopsii/
- 3 http://1ginekologiya.com/info/gyn/gistologiya-v-ginekologii.html
- 4 http://mcagape.ru/images/vpc-vaccinaciya-naseleniya.pdf стр. 12
- 5 https://cyberleninka.ru/article/n/vozmozhnosti-ranney-diagnostiki-raka-sheyki-matki
- 6 http://mcagape.ru/images/vpc-vaccinaciya-naseleniya.pdf стр. 14
- 7 https://cyberleninka.ru/article/n/vozmozhnosti-ranney-diagnostiki-raka-sheyki-matki
- 8 http://www.osors.com/oncogynecology/JurText/j2013_3/03_13_C35.pdf
- 9 https://cyberleninka.ru/article/n/vozmozhnosti-ranney-diagnostiki-raka-sheyki-matki
- 10 http://mcagape.ru/images/vpc-vaccinaciya-naseleniya.pdf стр. 15
- 11 https://www.invitro.ru/analizes/for-doctors/148/29560/
- 12 Роговская С.И. Практическая кольпоскопия//С. И. Роговская. — М.: ГОЭТАР-Медиа, 2011 г. — 232 с.
- 13 Кулакова В.И. Гинекология. Национальное руководство.//Под ред. В.И. Кулакова, Г.М. Савельевой, И.Б. Манухина. — М.: ГЭОТАР-Медиа, 2009 г. — 1200 с.
- 14 Кулакова В.И. Гинекология. Национальное руководство.//Под ред. В.И. Кулакова, Г.М. Савельевой, И.Б. Манухина. — М.: ГЭОТАР-Медиа, 2009 г. — 1200 с.
- 15 http://medickon.com/analizyi/obshhie/mazok-na-floru-u-zhenshhin-chto-pokazyivaet-norma-v-tablitse.html
- 16 http://medickon.com/analizyi/obshhie/analiz-mazok-na-floru-rasshifrovka-rezultatov-norma.html
- 17 http://sterilno.net/gynecology/genital-inflammation/stepeni-chistoty-vlagalishha.html
- 18 http://medbe.ru/materials/raznoe-v-ginekologii/funktsionalnye-osobennosti-sheyki-matki/
- 19 http://www.mediexpo.ru/fileadmin/user_upload/content/pdf/thesis/md06_part2.pdf
- 20 http://ilive.com.ua/health/citologiya-sheyki-matki_105755i15989.html
- 21 https://www.invitro.ru/analizes/for-doctors/554/2735/
После проведения кольпоскопии или забора материала для ПАП-теста женщина может ощущать неприятные ощущения. По рекомендации врача можно принять обезболивающее. Стоит воздержаться от половых контактов, использования тампонов и вагинальных свечей в течение трех–четырех дней.
