Пиодермия что это такое
Содержание:
Пиодермия – дерматологическое заболевание, возникающее под воздействием гноеродных (пиогенных) бактерий. При различных формах пиодермии кожа покрывается гнойниками различного размера.
Высыпания, воспаление эпидермиса, краснота, зуд – результат деятельности патогенных микроорганизмов. Усиленное размножение стрептококков, стафилококков, грибов приводит к обширным поражениям кожных покровов.
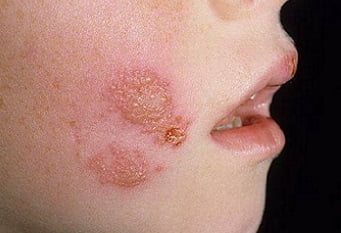
Что это такое?
Пиодермия — это гнойничковые заболевания кожи, причиной которых являются гноеродные бактерии, главными из которых являются стафилококки и стрептококки, чуть реже — вульгарный протей и синегнойная палочка. Пиодермия чаще встречается в детском возрасте и у работников некоторых видов промышленности и сельского хозяйства.
Рост заболеваемости отмечается в осенне-зимний период — холодное и сырое время года. Влажный климат жарких стран является причиной большого количества больных с микозами и гнойничковыми заболеваниями кожи.
Причины возникновения
Ведущей причиной, вызывающей пиодермию, считается проникновение кокковых микробов в ткани волосяных фолликул, потовых и сальных желез с протоками, повреждений. Однако причины вторичных форм пиодермии, включая язвенные, гангренозные виды, до сих пор изучаются, поскольку в таких случаях обсеменение гноеродными агентами участков кожи — вторично, то есть, возникает уже после развития некой патологии.
Выделены ключевые факторы-провокаторы:
- наследственность;
- сдвиги в функционировании эндокринных органов («щитовидка», гипоталамус, гипофиз, надпочечники, половые железы), гормональные сбои;
- повреждения кожи (раны, уколы, ссадины, укусы, расчесы, ожоги);
- острое или долговременное снижение общего и местного иммунитета;
- кожные патологии, включая аллергозависимые дерматиты, клещевые поражения;
- сахарный диабет;
- занос гноеродной флоры при хирургических манипуляциях;
- повышенная чувствительность к аллергенам и реакция на пиококки;
- повышенная влажность, абсорбционная способность, щелочная реакция кожи;
- непереносимость определенных лекарств;
- частое переохлаждение или перегревание;
- расстройства неврологического характера и системы терморегуляции
- несоблюдение личной гигиены;
- периодическое травмирование кожи в определенных зонах;
- долговременные переживания и сильное физическое утомление;
- истощение, любые длительно текущие болезни;
- ожирение, расстройство обмена жиров и углеводов;
- загрязнение эпидермиса красками, керосином, растворителями, маслами, лаком, угольной пылью, бензином, цементом;
- сосудистые болезни, варикоз, тромбофлебит, расстройства кроветворения, желудочно-кишечные болезни;
- фокальные инфекции с воспалительным процессом в определенном органе или ткани, включая желудок, кишечник, носоглотку и область уха, репродуктивные органы.
Классификация
Основными микроорганизмами, вызывающими пиодермию, являются стрепто- (Streptococcus pyogenes) и стафилококки (Staphylococcus aureus). Процент заболеваний, вызванных другой микрофлорой (синегнойной или кишечной палочкой, псевдомонозной инфекцией, пневмококками и т.п.), очень невелик.
Поэтому основная классификация по характеру возбудителя разделяется на:
- стафилодермию — гнойное воспаление;
- стрептодермию — серозное воспаление;
- стрепто-стафилодермию — гнойно-серозное воспаление.
Кроме того, любая пиодермия различается по механизму возникновения:
- первичная — проявившаяся на здоровых кожных покровах;
- вторичная — ставшая осложнением других заболеваний (чаще всего сопровождающихся зудом).
Кроме того, пиодермию делят по глубине заражения. Поэтому общая классификация пиодермий выглядит таким образом:
- при поверхностной глубине заражения (импетиго стрептококковое, импетиго сифилидоподобное, импетиго буллезное, импетиго интертригинозное (щелевидное), импетиго кольцевидное, заеда стрептококковая, панариций поверхностный, стрептодермию сухую);
- при глубоком проникновении (целлюлит острый стрептококковый, эктиму вульгарную).
К стафилодермиям причисляют:
- при поверхностной глубине заражения (фолликулит поверхностный,остиофолликулит, угри обыкновенные, сикоз вульгарный, пузырчатку новорожденных эпидемическую);
- при глубоком проникновении (фолликулит глубокий, фурункул, фурункулез, карбункул, гидраденит).
К стрепто-стафилодермиям относят:
- при поверхностной глубине заражения (импетиго вульгарное);
- при глубоком проникновении (пиодермию язвенную хроническую, пиодермию шанкриформную).
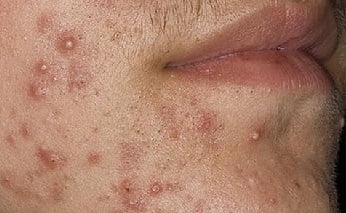
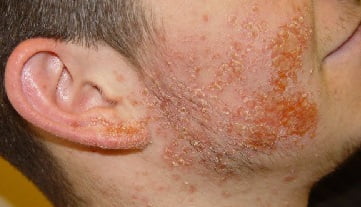
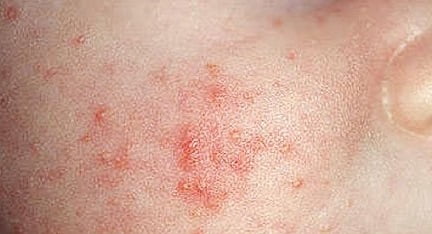
Симптомы пиодермии, фото
Воспалительный процесс при пиодермии развивается в естественных порах кожного покрова — потовых или сальных проходах, волосяных фолликулах. В зависимости от вида микроорганизмов-возбудителей клиническая картина и симптоматика заболеваний слишком разнообразны.
Поэтому приведем основные симптомы пиодермии (см. фото):
- Импетиго. Эта форма заболевания является достаточно распространенным. Его симптомы возникают внезапно с появления фликтен (водянистых, просовидных пузырьков), которые впоследствии преобразуются в желтоватые корочки и сильно чешутся. При слиянии корочек и стафилококковой инфекции корочки могут быть зеленоватого цвета. Последствия их разрешения бывают в виде шелушащихся пятен, плохо поддающихся загару. Наиболее часто поражается область лица и голова.
- Сикоз – хроническое рецидивирующее гнойное воспаление волосяных луковиц лица (усов и бороды). Болезнь связана с аллергизацией больного и нейроэндокринными нарушениями, часто с гипофункцией половых желез. Сначала в области губ и подбородка появляются мелкие гнойнички, затем их становится все больше. Вокруг возникает зона воспалительного инфильтрата с гнойными корками. Пиодермия лица течет длительно, упорно, с рецидивами.
- Остиофолликулит – воспаление устья волосяной луковицы. В отверстии фолликула появляется узелок величиной 2-3 мм, пронизанный волосом, вокруг имеется небольшая зона покраснения кожи. Затем пузырек подсыхает, образуется корочка, которая затем отпадает. Эти образования могут быть одиночными или множественными. Иногда заболевание носит рецидивирующий характер.
- Гидраденит – воспаление потовой железы. Возникает оно в подмышечной впадине, половых губах, перианальной зоне, в паху. Образуется крупный болезненный узел, который вскрывается с выделением гноя. Заболевание напоминает фурункул, но при нем не образуется гнойно-некротический стержень в центре опухоли.
- Фурункул – еще более распространенное поражение фолликула с гнойным расплавлением его и окружающих тканей. Начинается процесс с остифолликулита, но гнойнички сразу болезненны. Быстро формируется болезненный узел, достигающий размера грецкого ореха. Затем он вскрывается с выделением гноя, в центре можно увидеть гнойно-некротический стержень – омертвевший фолликул. После заживления остается рубец.
- Фолликулит – глубокое воспаление волосяного фолликула. Формируется возвышение розового цвета, в центре которого находится гнойничок, пронизанный волосом. Затем это образование рассасывается или превращается в язву, заживающую с формированием небольшого рубца.
- Карбункул отличается от фурункула большей распространенностью процесса. Развивается глубокая флегмона, достигающая подкожной клетчатки, фасций и мышц. Вначале появляется фурункул, однако затем вокруг него развивается сильный отек, из кожных отверстий выделяется гной. Вскоре кожа расплавляется и отторгается с образованием глубокой язвы. Больного пиодермией беспокоит выраженная лихорадка, головная боль и интоксикация. После очищения язва заживает, образуя рубец.
Эти пиодермии характерны для детей, у взрослых они не встречаются:
- Множественные абсцессы кожи – воспаление потовых желез у маленьких детей. Болезнь возникает при повышенной потливости и плохом уходе за малышом. На спине, шее, ягодицах возникают многочисленные узлы размером с горошину, кожа над ними покрасневшая. Постепенно узлы увеличиваются и превращаются в абсцессы, из которых выделяется гной.
- Остиопорит – воспаление выводных протоков потовых желез у младенцев. В паху, подмышечной области, на голове и туловище появляются мелкие гнойнички. Они быстро ссыхаются в корочки и отпадают, не оставляя следов. Болезнь обычно возникает при избыточной потливости ребенка вследствие пеленания.
- Стафилококковый синдром обваренной кожи – тяжелая форма пиодермии. На коже образуются крупные пузыри, напоминающие ожоги 2 степени. Болезнь начинается с покраснения кожи вокруг пупка, ануса, рта, затем на кожном покрове возникают пузыри. Они лопаются, образуя большие мокнущие эрозии. Пузыри могут сливаться, захватывая всю кожу ребенка. Болезнь сопровождается лихорадкой и интоксикацией.
- Эпидемический пемфигоид – очень заразное заболевание, проявляющееся образованием пузырей в поверхностном слое кожи вскоре после рождения. На ней возникают пузырьки, которые постепенно растут и лопаются с образованием быстро заживающих эрозий. Затем возникает новое вспышкообразное высыпание пузырей.
Формы пиодермии многочисленны и разнообразны, но способы лечения по сути своей весьма схожи. Однако, прежде, чем браться за него, следует поставить точный диагноз.
Диагностика
Основными критериями диагностики служат характерные элементы высыпаний на теле (пустулы, фликтены).
Для установления точного вида заболевания и вызвавшего его возбудителя применяется микроскопический метод исследования отделяемого гнойных элементов. При глубоком поражении тканей может использоваться биопсия. В случае тяжело протекающих заболеваний рекомендуется забор крови на определение уровня глюкозы (цель – исключение сахарного диабета). При выполнении общего анализа крови нередко отмечается увеличение показателей лейкоцитов, СОЭ.
Дифференциальный диагноз проводится с кожными проявлениями туберкулеза, сифилиса, паразитарных и грибковых поражений эпидермиса, кандидозом, микробной экземой.
Осложнения
Тяжёлые последствия гнойничковых заболеваний наблюдаются при:
- несвоевременном обращении в лечебное учреждение;
- слабом иммунитете;
- прохождении неполного курса терапии;
- применении сомнительных методов лечения;
- плохой гигиене;
- сохранении провоцирующих факторов.
- воспаление лимфоузлов;
- абсцессы;
- рубцы в местах самостоятельного удаления пустул; инфицирование костной ткани;
- заражение крови;
- тромбоз сосудов головного мозга;
- менингит;
- воспаление внутренних органов.
Как лечить пиодермию?
Лечение пиодермии проводится под контролем квалифицированных специалистов. Как правило, врач назначает лекарственные препараты для наружного и внутреннего применения, включая восстановления иммунных сил.
- диагностика и терапия сопутствующих заболеваний (гормональный дисбаланс, сахарный диабет, иммунодефицит);
- устранение неблагоприятных воздействий на кожу (повреждение, загрязнение, воздействие высокой или низкой температуры);
- питание с ограничением рафинированных углеводов, преобладанием белков, растительной клетчатки, кисломолочной продукции;
- запрещение мытья (душ, ванна), мыть можно только локальные непораженные участки кожи с большой осторожностью, чтобы не разнести инфекцию;
- подстригание волос в очаге поражения;
- обработка кожи вокруг гнойников два раза в день раствором салицилового спирта.
Обязательно должна соблюдаться специальная низкоуглеводная диета. Для лечения пиодермий различного вида используются следующие медикаментозные препараты:
- рекомендуется проведение антибиотикотерапии с использованием полусинтетических макролидов, Пенициллина, Тетрациклина, аминогликозидов, цефалоспоринов последнего поколения);
- при тяжелом развитии заболевания используются глюкокортикостероидные препараты (Гидрокортизон, Метипред и т.д;
- при пиодермиях назначается прием гепатопротекторов (Эссенциале форте, Силибор и т.д.);
- рекомендуется употребление ангиопротекторов (Актовегина, Трентала);
- назначается прием цитостатиков (Метотрексата).
Для антисептики эрозивных изъязвлений необходимо использовать мази с бактерицидным воздействием. Наиболее часто при лечении пиодермий используются:
- мазь цинковая или салицилово-цинковая паста;
- Левомеколь;
- мазь тетрациклин;
- мазь линкомицин;
- мазь эритромицин;
- мазь гиоксизон и т.д.
Помимо этого, существуют препараты для комплексного лечения, оказывающие противобактериальное, антивоспалительное и противогрибковое воздействие. Наиболее востребованными являются мазь Тимоген и Тридерм.
Когда пиодермит сопровождается появлением язв, воспалительные очаги следует промыть асептиками после удаления струпа (Танином, Фурацилином, борной кислотой, Диоксидином, Хлоргексидином и др.).
При карбункулах, фурункулах, гидраденитах можно накладывать на область поражения стерильную повязку с Ихтиолом+Димексидом, Химотрипсином и Трипсином. Кроме того, на пораженные части тела часто накладывается повязка с Томицидом.
Профилактика
Соблюдение элементарных правил личной гигиены является главной профилактической мерой. Помимо этого, рекомендуется:
- правильно питаться;
- принимать солнечные ванны;
- избегать стрессов и переутомления;
- регулярно проводить витаминотерапию;
- соблюдать режим дня;
- обеспечить ребёнку полноценный сон;
- регулярно стричь ногти;
- укреплять иммунитет;
- своевременно обрабатывать любые повреждения детской кожи;
- бороться с чрезмерной потливостью.
Все профилактические меры, которые помогают избежать заражения детей пиодермией, знакомы родителям. Это их непосредственно родительские обязанности. Если ребёнку с детства прививать здоровый образ жизни, никакие кокки ему будут не страшны. Исключения составляют лишь непредвиденные внешние обстоятельства, которые предугадать невозможно (нечаянная микротравма кожного покрова, контакт с переносчиком возбудителя и т. д.).
Что это за болезнь?
Пиодермия — это дерматологическое заболевание, которое характеризуется появлением специфических высыпаний и развитием процессов нагноения на кожных покровах.
Причиной ее развития обычно является стафилококковая и стрептококковая инфекции, иногда — синегнойная палочка.

Рост болезнетворных микроорганизмов могут спровоцировать следующие факторы:
- устойчивость организма к воздействию антибиотиков, которые часто применялись при лечении предшествующих заболеваний;
- обменные нарушения в организме;
- наследственная предрасположенность к кожным патологиям;
- снижение иммунитета;
- наличие хронических заболеваний;
- несоблюдение гигиены тела и жилища;
- нарушение РН-баланса кожи;
- длительное лечение гормональными средствами;
- постоянная макротравматизация кожи (расчесывания, укусы насекомых и др.);
- наличие сопутствующих кожных болезней (дерматитов, демодекоза, экземы и т.п.);
- чрезмерная потливость или нарушение работы сальных желез (повышенная жирность кожи).
К этому заболеванию особенно предрасположены дети и подростки (37%). Чаще болеют лица мужского пола старше 20-ти лет, у женщин оно встречается реже.
Код по МКБ-10
Медицинская наука дает не только конкретное определение пиодермии как болезни кожи, протекающей с ее нагноением, но и относит ее к группе дерматологических патологий — инфекционным поражениям эпидермиса и подкожной клетчатки.
У болезни имеется свой код — L08.0 .

Пиодермия: фото у ребенка и взрослого на лице
А вот, гангренозная пиодермия имеет отдельную градацию ( L88 ) и причины ее возникновения до конца не выяснены наукой. Такая патология внезапно возникает на фоне болезней пищеварительной системы и имеет иной механизм развития — при ней в кожных покровах активизируются лейкоциты, которые начинают по ошибке разрушать здоровые ткани. Инфицирование эпидермиса бактериями происходит уже позже и является вторичным.
Гангренозная пиодермия практически не поддается лечению антибиотиками и имеет характерную клиническую картину. Вначале на коже образуются пустулы с кровянистым содержимым или плотные узелки, локализующиеся на ногах и ягодицах (иногда в области живота и верхних конечностей, на лице и шее). Как только эти образования самопроизвольно вскрываются, на их месте остаются глубокие изъязвления округлой формы со рваными краями.

Язвы имеют специфическую окраску — от темно-красной до багровой или лиловой, на их дне обнаруживается гной и некротические массы.
Классификация пиодермий построена на механизме или причине их возникновения, особенностях течения болезни, глубине поражения кожных покровов:
- Когда в воспалительный процесс вовлекается волосяной фолликул, возможно развитие таких патологий как: сикоз, остиофолликулит, глубокий фолликулит, образование карбункула или фурункулеза.
- При повреждении сальных желез возникают: вульгарная сыпь, угри, гидраденит.
- В случаях заражения патогенными кокками врачи ставят диагнозы: буллезного, щелевидного или стрептококкового импетиго, интертригинозной или острой диффузной стрептодермии, простого белого лишая.
- При смешанных инфекциях развиваются: вульгарная форма импетиго, язвенные пиодермии.
Симптомы
Клиническая картина пиодермий очень разнообразна, она зависит от вида возбудителя, течения процесса, формы болезни и многих других факторов.

К самым распространенным относятся поверхностные формы заболевания:
- Остиофолликулит . Представляет собой воспаление кожных покровов, с образованием множества гнойных папул, пронизанных волоском. Такие образования, спустя несколько дней после высыпания, подсыхают и на их месте образуются тонкие рубчики.

- Вульгарный сикоз . Излюбленной его зоной являются места близь волосяного покрова на лице и голове (область лба, висков, подбородка, под носом, возле бровей). Характеризуется болезнь появлением большого количества остиофолликулитов. В зонах их расположения больные чувствуют выраженный дискомфорт и болезненность.

- Пузырчатка . Диагностируется у новорожденных в первые дни жизни. Патология проявляется образованием крупных очагов с гноем пузырчатой формы, на поверхности которых появляются эрозии и струпья.

- Стрептококковое импетиго. Проявляется распространением мелких гнойников по всему лицу, при заживлении они покрываются плотными желтыми корками.

- Простой лишай. Протекает с образованием розовых пятен в области лица и головы, они шелушатся и умеренно зудят.

Глубокие формы пиодермий:
- Фурункул. Характеризуется образованием воспаления с нагноением. По его центру располагается плотный стержень, он может вскрыться самостоятельно или с помощью хирургического вмешательства.

- Карбункул. Представляет собой группу слившихся фурункулов. Это весьма болезненное образование, гной из него удаляют оперативным путем.

- Гидраденит. Поражает потовые железы, они сильно воспаляются, краснеют и отекают, при прикосновении или надавливании на них ощущается боль. Эта форма пиодермии часто проявляет себя в области половых органов, поэтому его изучением и лечением занимается дерматовенерология.
Лечение
Терапию пиодермии целесообразно начать с исследования на определение типа возбудителя и чувствительность пациентов к антибиотикам, а также выяснения заразна ли эта форма болезни.

В соответствии с этим подбираются препараты для антимикробного лечения и назначается схема их приема:
- курс антибактериальной терапии может составлять до двух недель. Хорошо зарекомендовали себя такие антибиотики как: Тетрациклин, Рифампицин, Метациклин и другие.
- для укрепления сосудов кожи используют ангиопротекторы: Трентал, Актовегин, Никотинат натрия .
- с целью усиления процессов регенерации лечение пиодермии у взрослых проводится в сопровождении витаминотерапии , приема микроэлементов и иммуномодулирующих препаратов .
- хронические глубокие формы этой патологии требуют применения гормональных и цитостатических средств ( Преднизолона, Метотрексата ).
- в некоторых случаях назначают лечение вакцинами ( стафилококковой лечебной, стафилококковой бесклеточной ).
При сахарном диабете лечение пиодермии основано на строгом соблюдении диетических рекомендаций, рациональном отдыхе и избегании стрессовых ситуаций.
У взрослых
Особенности протекания заболевания у людей зрелых заключаются в состоянии их иммунной системы . Обычно именно ее ослабление способствует развитию пиодермии у взрослых.

Из поверхностных форм у них чаще всего диагностируется фурункулы, карбункулы и различные виды импетиго.
У детей
Так как у младенцев и малышей в раннем детстве многие системы только формируются и совершенствуются, даже простые пиодермии протекают у них сложнее. Поверхностные ее виды обычно наблюдаются в области пупочного кольца, в складках кожи, на лице и конечностях.
Чаще у детей симптомы пиодермии связаны с повышением температуры тела, нервной возбудимостью и беспокойством, увеличением лимфоузлов.
Для успешной терапии болезни необходимо определить возбудителя и вовремя выявить форму болезни.
В детском возрасте обычно диагностируют:
- перипорит , связанный с чрезмерным потением малыша, на его коже высыпают небольшие гнойники в области тела, лица и головы, они лопаются и образуют корочки, мокнут и зудят;

- пеленочный дерматит , характеризуется выраженным покраснением, пастозностью и образованием фурункулов в зоне промежности или ягодиц, без лечения эти образования изъязвляются;

- панариций , образуется возле воспаленной ногтевой пластины и представляет собой небольшие очаги с нагноением.

Видео

Термин пиодермия определяет воспалительное гнойное заболевание кожи, которое имеет инфекционное происхождение и связано с внедрением в ткани гноеродного стафилококка. Патология считается распространенной, ежегодно в мире регистрируется 111 млн детей с пиодермией.
Механизм развития
Пиодермия представляет собой гнойное воспаление. Проникновение определенных микроорганизмов в кожу приводит к активизации иммунной системы. Лейкоциты (макрофаги, нейтрофилы) в процесс фагоцитоза поглощают бактерии. При этом они погибают сами. Большое количество погибших лейкоцитов и микроорганизмов является структурной основой гноя. Механизм развития патологии характерен для пиодермии и других гнойных заболеваний, вызванных различными бактериальными возбудителями.
Причины

Возбудителями пиодермии, которая протекает с развитием гнойного процесса, являются гноеродные бактериальные микроорганизмы, к которым относятся стрептококки, пиококки, стафилококки. Они повсеместно распространены в окружающей среде, а также в большом количестве находятся на коже. При этом заболевание развивается не у всех людей. Существует несколько предрасполагающих факторов, которые способствуют возникновению и дальнейшему прогрессированию патологического процесса, к ним относятся:
- Хроническая патология пищеварительной системы, которая приводит к нарушению всасывания определенных соединений, их нехватки в организме с нарушением функционального состояния кожи.
- Заболевания системы крови.
- Нарушение функционального состояния иммунитета, которое имеет первичное (врожденное) или вторичное (приобретенное) происхождение.
- Недостаток витаминов в организме (гиповитаминоз) или их отсутствие (авитаминоз).
- Себорея с нарушением липидного метаболизма в коже.
- Длительное использование гормонов глюкокортикостероидов, которое приводит к атрофии (истончение) кожи, а также снижению функциональной активности иммунитета.
- Аутоиммунная патология в организме, характеризующаяся «ошибочной» выработкой антител к собственным тканям, включая кожу.
- Нарушения метаболизма, которые включают ожирение, сахарный диабет.
- Изменения гормонального фона, которые являются частым провоцирующим фактором развития пиодермии у подростков, беременных женщин.
- Несоблюдение правил личной гигиены – чрезмерное увлечение моющими средствами, редкий прием душа способствуют изменению микрофлоры кожи с уменьшением количества нормальных представителей и снижением защитных свойств.
- Возраст человека – более часто пиодермия регистрируется у детей и подростков, что связано с возрастными особенностями функционального состояния кожи и иммунитета, которые находятся в стадии дозревания.
Знание причин развития пиодермии, а также провоцирующих факторов дает возможность подобрать оптимальное патогенетическое лечение, а также провести эффективную профилактику патологии.
Классификация
В зависимости от глубины поражения кожи, а также тяжести воспалительного гнойного процесса все пиодермии разделяются на поверхностные и глубокие формы. Поверхностные пиодермии включают несколько видов:
- Остеофолликулиты.
- Вульгарный сикоз кожи.
- Фолликулит.
- Эпидемическая пузырчатка новорожденных.
Глубокие пиодермии также разделяются на несколько видов, к которым относятся:
- Фолликулит – гнойное воспаление фолликулов (волосяные мешочки).
- Гидраденит – гнойный воспалительный процесс преимущественно локализуется в потовых железах.
- Фурункулез – воспалительный конгломерат, который затрагивает волосяной фолликул, сальные железы и вызывает ограниченное гнойное расплавление тканей.
- Карбункул – воспаление и гнойное расплавление тканей затрагивает несколько волосяных фолликулов, сальных и потовых желез. Патологический процесс характеризуется тяжелым течением с развитием интоксикации.
Глубокие пиодермии в большинстве случаев вызваны жизнедеятельностью смешанной микрофлоры в тканях.
Симптомы пиодермии
Для пиодермии характерно развитие локальной симптоматики, характер и выраженность которой зависит от формы заболевания:
- Фолликулит – появляется болезненный узелок синюшного или розового цвета, который превращается в гнойничок.
- Остиофолликулит – гнойничок, окруженный поясом гиперемии (покраснение) и пронизанный волосками.
- Вульгарный сикоз – изменения на коже напоминают фолликулит или остиофолликулит, они характеризуются множественностью и локализацией в области усов и бороды.
- Эпидемическая пузырчатка новорожденных – тяжелый патологический процесс, который локализуется на коже у детей после рождения. Он сопровождается появлением больших пузырей (они не формируются на коже ладоней и подошв). По мере прогрессирования патологического процесса пузыри лопаются, оставляя после себя большие язвы, покрытые гнойными корками.
- Фурункул – глубокая пиодермия, он преимущественно развивается при прогрессировании фолликулита или остиофолликулита. Появляется узелок, который приобретает красное окрашивание и становится болезненным. С течением времени в центре узелка формируется ограниченная полость, заполненная гноем (пустула). По мере прогрессирования патологии пустула вскрывается с последующим отделением содержимого.
- Карбункул – тяжелая форма фурункула, которая характеризуется множественным поражением волосяных фолликулов, сальных и потовых желез. В коже и подкожной клетчатке образуется несколько болезненных узелков различного размера. Они сливаются, образуя сплошной воспалительный конгломерат, в котором находятся пустулы на различных стадиях дозревания. Они вскрываются, образуя после себя язвы, глубокие раны, покрытые корочкой.
- Гидраденит – изолированное воспаление потовых желез, которое преимущественно локализуется в подмышечных впадинах (область кожи, которая в большом количество содержит в себе железы).
Как начинается пиодермия у взрослых?
Клинические проявления каждой формы гидраденита являются специфическими и позволяют заподозрить развитие заболевания. На фоне развития карбункула или фурункула в системный кровоток попадает большое количество токсинов, которые вызывают развитие интоксикации, сопровождающейся следующими клиническими проявлениями:
- Повышение температуры тела до высоких фебрильных цифр (выше +39° С).
- Общая слабость, немотивированная утомляемость.
- Голованя боль различной степени выраженности.
- Периодическое головокружение.
- Ломота в скелетных мышцах, суставах.
- Тошнота, которая на высоте интенсивности проявлений сопровождается рвотой, приносящей временное облегчение.
- Ухудшение аппетита вплоть до его полного отсутствия.
Появление признаков общей интоксикации указывает на неблагоприятное тяжелое течение патологического процесса.
Диагностика

Первичное заключение о развитии пиодермии врач делает на основании осмотра кожи, при котором он также определяет форму патологического процесса согласно современной классификации. Для установления причины и провоцирующих факторов заболевания назначается дополнительная объективная диагностика, которая включает следующие методики исследования:
- Параклинические лабораторные исследования, которые включают клинический анализ мочи, крови, биохимические печеночные, почечные пробы – на основании результатов исследований врач имеет возможность оценить степень функциональных изменений в организме человека.
- Иммунологическое исследование для оценки функциональной активности различных звеньев иммунитета – идентификация и подсчет количества Т-лимфоцитов, В-лимфоцитов, определение активности (титр) сывороточных антител класса IgM, А, G, уровня различных цитокинов (интерлейкины, простагландины, фактор некроза опухолей). Исследования проводятся при систематическом развитии различных форм пиодермий, что указывает на снижение функциональной активности иммунитета.
- Гистологические исследования – оценка морфологического состояния тканей в области развития гнойно-некротического процесса, исключение наличия атипичных клеток.
- Микробиологическое исследование – выполняется посев гнойного содержимого из очага патологического процесса на специальные питательные среды. При наличии бактериальных возбудителей на них вырастают колонии микроорганизмов, которые затем идентифицируются по морфологическим, культуральным, биохимическим и антигенным свойствам. Исследование дает возможность идентифицировать возбудителя, а также определить его чувствительность к основным группам современных антибиотиков, что необходимо для выбора наиболее эффективных препаратов для лечения.
На основании всех результатов дополнительного объективного обследования врач имеет возможность подобрать наиболее эффективное лечение.
Лечение пиодермии
Лечение пиодермии направлено на уничтожение возбудителя инфекционного процесса, восстановление функционального состояния иммунитета, а также скорейшую регенерацию тканей в области гнойного расплавления. Для этого врач назначает лекарственные средства нескольких фармакологических групп:
- Антибиотики – лекарства, которые приводят к гибели стафилококков, стрептококков или других бактерий. Сегодня используются антибактериальные средства широкого спектра действия, к которым относятся защищенные полусинтетические пенициллины (амоксициллин с клавулановой кислотой), цефалоспорины (цефтриаксон, цефазолин). При необходимости назначается комбинация антибиотиков, обычно с включением тетрациклина, линкамицина.
- Иммуномодуляторы для нормализации функционального состояния иммунитета (женьшень, элеутерококк, препараты тимуса, гамма-глобулины).
- Антисептические средства для локального применения (спиртовые, водные растворы антисептиков). В стадии дозревания гнойника прикладываются компрессы с раствором антисептиков. После вскрытия гнойника рекомендуется использовать мази (мазь Вишневского, Левомеколь).
- Поливитаминные препараты, стимулирующие регенерацию тканей (Мультитабс).
Если по мере прогрессирования патологического процесса сформировался один или несколько гнойников, то для эффективного лечения требуется выполнение хирургического вмешательства. Под местным обезболиванием врач проводит разрез тканей над гнойником, обеспечивает эвакуацию гноя и дренаж экссудата. Затем проводится обработка дна язвы до полной регенерации тканей (перевязки). При развитии общей интоксикации назначается дезинтоксикационная терапия с включением нестероидных противовоспалительных средств для нормализации температуры тела.
Профилактика
Для предотвращения развития пиодермии важно выполнять несколько несложных рекомендаций, которые особенно полезны в детском возрасте, к ним относятся:
- Рациональное питание с достаточным поступлением легко усваиваемых белков, растительной клетчатки, витаминов. Очень важно в рационе питания ограничить количество сладостей, которые содержат много углеводов и являются хорошей питательной средой для стафилококков и стрептококков.
- Нормализация режима труда и отдыха с обеспечением достаточного сна в течение времени не менее 8-ми часов.
- Ограничение физических и умственных нагрузок.
- Своевременное лечение острых или хронических соматических, инфекционных заболеваний.
Выполнение несложных рекомендаций позволит избежать развитие различных заболеваний, не только пиодермии. При развитии гнойного процесса важно своевременно обращаться к врачу, который назначит адекватное лечение патологии.
>
