Посев с антибиотикограммой
Содержание:

Бактерии и антибиотики
Все бактерии, способные вызвать заболевание у человека, подразделяются на патогенные и условно-патогенные. Патогенные микроорганизмы — это те, которых у здорового человека быть не должно. Они попадают в организм из окружающей среды и вызывают патологический процесс.
Условно-патогенная флора — это бактерии, которые в норме проживают в организме человека, не вызывая заболеваний. Но при снижении иммунной защиты и дисбиозе активизируются и размножаются, что приводит к развитию болезни.
Лечение бактериальных заболеваний проводят антибиотиками. Нет одного универсального препарата, который бы действовал на все бактерии сразу. Существует более 20 групп антибиотиков, эффективных против разных бактерий. Чтобы определить, какой именно препарат нужен для лечения, и назначают антибиотикограмму.
Правила забора материала для антибиотикограммы
Бактерии вызывают заболевания разных органов и обнаруживаются в разных средах организма — кровь, моча, кал, мокрота. Чтобы получить достоверные результаты, материал для исследования нужно собирать правильно.
Забор крови делает медсестра в процедурном кабинете. Для исследования берется венозная кровь, ее собирают в стерильную пробирку и сразу отправляют в лабораторию.
Мазок из зева и носоглотки берет медсестра или врач. Стерильным тампоном собирают слизь из носовых ходов, с задней стенки глотки. Тампон помещают в стерильную пробирку или сразу на питательную среду.
Желательно, чтобы материал был доставлен в лабораторию не позднее трех часов после забора.
Влагалищную и шеечную слизь собирает гинеколог. Женщина располагается на гинекологическом кресле, а врач с помощью специального инструмента собирает слизь. Ее помещают в стерильную пробирку и отдают для исследования.
Мочу и кал собирают дома. Перед мочеиспусканием и дефекацией нужно тщательно подмыться. В стерильный контейнер собирают среднюю порцию мочи. Дефекацию рекомендуется совершать в чисто вымытое судно или другую емкость. Оттуда стерильной лопаточкой собрать кал и поместить в стерильный контейнер.
Если у человека острое заболевание, анализы делают до назначения антибактериальной терапии. На фоне даже однократного приема антибиотиков состав патогенной флоры меняется. Если же у человека длительно текущий патологический процесс, плохо поддающийся терапии, то исследование делают даже на фоне приема противомикробных препаратов.
Техника лабораторного исследования
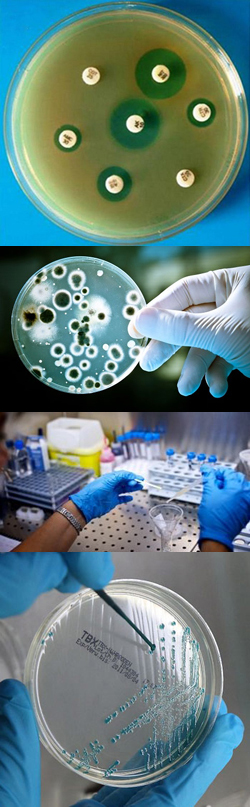
Для определения чувствительности бактерий нужно сделать посев материала на питательную среду. Используют для этого чашку Петри, куда помещают питательную среду. На поверхность кладут бумажные диски, пропитанные антибиотиками. Обычно в одну чашку помещается пять дисков. Если нужно исследовать большее количество препаратов, берут две или три чашки.
Затем на поверхность среды мазками наносят материал, который нужно исследовать. Чашки помещают в термостат — это тепловой шкаф, в котором поддерживается температура 37 градусов. Она оптимальна для выращивания бактериальных колоний. Через 24–72 часа появляются колонии микроорганизмов.
Если микроб чувствителен к антибиотику, вокруг бумажного диска роста не будет. Если же бактерия резистентна, то есть устойчива, рост будет наблюдаться даже рядом с пропитанным диском.
Как расшифровать анализ
Бланк ответа на исследование заполняется лаборантом. Вверху бланка пишут, какой материал и откуда был взят. Отмечают фамилию и инициалы пациента, его пол и возраст. Затем пишут, какие бактерии и в каком количестве были выделены. Кровь и моча в норме стерильны.
В кале здорового человека присутствуют лактобактерии, условно-патогенная флора — кишечная палочка, протей, клебсиеллы. Количество условно-патогенной флоры не должно превышать 10 в третьей степени на 1 мл кала. В содержимом зева и носоглотки тоже обнаруживают условно-патогенную флору — стафилококки, стрептококки. Их количество не должно быть больше 10 в четвертой степени на 1 мл слизи.
Ниже ставится перечень антибиотиков, к которым определялась чувствительность. Напротив каждого препарата выставляют букву, обозначающую степень чувствительности. Что означает S и R в бланке:
- S — бактерия восприимчива к данному антибиотику, его можно использовать для лечения;
- I — промежуточный вариант, микроб умеренно чувствителен, препарат можно использовать для лечения, если другого лекарства нет или у человека имеется его непереносимость;
- R — микроб абсолютно устойчив к антибиотику, препарат для лечения не подходит.
Анализ выполняют в течение трех дней, поэтому пациенту сначала назначают препарат широкого спектра действия, подходящий по клинике заболевания. Когда же будет получена расшифровка анализа, врач оставляет прежний препарат или меняет его на другой.
Профилактика резистентности
Развитие антибиотикорезистентности связано с бесконтрольным приемом препаратов. Антибиотики показаны только при подтвержденном бактериальном происхождении заболевания. Назначенный курс нужно принимать полностью, даже если самочувствие улучшилось на второй-третий день.
Все большее число бактерий становится устойчивыми к лекарствам. А новых препаратов не изобретают. Это грозит возникновением эпидемий инфекционных заболеваний с высокой смертностью.
Определение чувствительности бактерий к антибиотикам важно для назначения эффективной терапии. Для исследования можно взять любую биологическую жидкость. Чтобы не исказить результаты, материал нужно собирать в стерильную емкость. Исследование рекомендуется делать всем пациентам с признаками бактериальной инфекции.
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Антибиотикограмма. Что это такое?
 Антибиотикограмма – это лабораторное исследование, позволяющее определить чувствительность различных бактерий к тем или иным антибактериальным препаратам (антибиотикам). Это необходимо, для того чтобы правильно подобрать лечение того или иного инфекционного заболевания и предотвратить назначение ненужных, неэффективных антибиотиков.
Антибиотикограмма – это лабораторное исследование, позволяющее определить чувствительность различных бактерий к тем или иным антибактериальным препаратам (антибиотикам). Это необходимо, для того чтобы правильно подобрать лечение того или иного инфекционного заболевания и предотвратить назначение ненужных, неэффективных антибиотиков.
Чтобы понять цель данного исследования и его суть, нужны определенные знания о бактериальных инфекциях и о методах их лечения. Бактерии – это клеточные формы жизни, которые могут проникать в человеческий организм и начинать размножаться в нем.
Некоторые бактерии живут в человеческом организме постоянно, при этом не вызывая никаких заболеваний (они называются непатогенными). В то же время, другие бактерии могут поражать различные ткани и органы, приводя к развитию инфекционных заболеваний.
Для лечения инфекционных заболеваний, вызванных бактериями, применяются антибиотики. Антибиотики – это натуральные или искусственно синтезированные вещества, которые обладают способностью разрушать бактерии или же прерывать процесс их размножения (деления), тем самым, способствуя их выведению из организма больного человека.
Проблема заключается в том, что различные бактерии чувствительны к различным антибиотикам. Так, например, первый антибиотик может уничтожать один тип бактерий, при этом, не оказывая абсолютно никакого действия на другие. В то же время, второй антибиотик может быть эффективным против других типов бактерий и так далее. Если после выявления признаков инфекции начать назначать пациенту антибиотики, к которым возбудитель инфекции не чувствителен, никакого эффекта от такого лечения не будет (бактерии продолжат размножаться в организме человека, а заболевание будет прогрессировать). Антибиотикограмма позволяет определить, к какому именно антибиотику чувствителен конкретный возбудитель, вызвавший заболевание у конкретного пациента, что позволяет врачу подобрать максимально эффективное лечение.
Антибиотикограмма. Консультация специалиста
Показания к антибиотикограмме
 Грубо говоря, показанием к антибиотикограмме является наличие симптомов любой бактериальной инфекции. Данные симптомы могут быть весьма разнообразными (в зависимости от вида инфекции, состояния здоровья пациента, возраста пациента и других факторов), однако есть общие признаки, наблюдающиеся при большинстве инфекционных заболеваний.
Грубо говоря, показанием к антибиотикограмме является наличие симптомов любой бактериальной инфекции. Данные симптомы могут быть весьма разнообразными (в зависимости от вида инфекции, состояния здоровья пациента, возраста пациента и других факторов), однако есть общие признаки, наблюдающиеся при большинстве инфекционных заболеваний.
На наличие бактериальной инфекции может указывать:
- повышение температуры тела (иногда до 39 – 40 градусов и выше);
- кашель;
- общая слабость;
- повышенная утомляемость;
- боли в мышцах;
- снижение аппетита;
- наличие гнойных выделений (из горла, половых путей, раны);
- лабораторные признаки инфекции (повышение в крови уровня лейкоцитов – клеток иммунной системы) и так далее.
Показаниями к антибиотикограмме могут быть:
- инфекции дыхательных путей;
- инфекции желудочно-кишечного тракта;
- мочеполовые инфекции;
- системные инфекции;
- инфицирование крови;
- раневые инфекции;
- инфекции глаз;
- ушные инфекции;
- кожные инфекции;
- инфекционные заболевания внутренних органов (печени, почек, легких, сердца, головного мозга) и так далее.
Забор материала для антибиотикограммы
 Чтобы провести исследование, вначале нужно получить от больного человека биологический материал, в котором должны содержаться живые бактерии. В качестве материала может быть использована практически любая ткань или жидкость человеческого организма, а также патологические жидкости и выделения, образующиеся в результате развития инфекционно-воспалительного процесса (например, гной).
Чтобы провести исследование, вначале нужно получить от больного человека биологический материал, в котором должны содержаться живые бактерии. В качестве материала может быть использована практически любая ткань или жидкость человеческого организма, а также патологические жидкости и выделения, образующиеся в результате развития инфекционно-воспалительного процесса (например, гной).
Для проведения антибиотикограммы могут быть использованы:
- кровь;
- мокрота;
- моча;
- каловые массы;
- сперма;
- спинномозговая жидкость;
- мазки со слизистых оболочек;
- участки омертвевших тканей;
- гнойные выделения и так далее.
Подготовка к забору анализов на антибиотикограмму
Чтобы исследование было информативным, нужно соблюдать ряд правил и рекомендаций относительно забора биологического материала.
При заборе материала для антибиотикограммы следует:
- Строго соблюдать условия стерильности. Забор материала должен проводиться в стерильных условиях и стерильными (обеззараженными) инструментами. Любой контакт биологического материала с посторонними предметами (в том числе с руками медсестры) или с воздухом из окружающей среды может исказить результаты антибиотикограммы. Дело в том, что в окружающем нас воздухе и абсолютно на всех окружающих предметах имеется множество различных бактерий. При контакте с исследуемым материалом они непременно попадут в него, вследствие чего во время проведения исследования могут быть выявлены врачом-лаборантом даже в том случае, если изначально материал (кровь, моча и так далее) был стерилен и не содержал возбудителей инфекции. Это приведет к ложноположительному результату исследования и может стать причиной ненужного или неэффективного лечения.
- Производить забор материала до начала лечения антибиотиками. Как было сказано ранее, целью антибиотикограммы является определить чувствительность бактерий к определенным антибиотикам. Если материал для исследования будет набран после того как пациент начнет получать антибиотики, рост и активность бактерий могут значительно снизиться (из-за антибактериального действия принимаемых препаратов), вследствие чего провести исследование не получится. Следовательно, забор материала рекомендуется проводить до назначения какого-либо антибиотика. Исключением могут быть случаи, когда на фоне длительного лечения антибиотиками состояние пациента не улучшается, что может свидетельствовать об устойчивости возбудителя инфекции к используемым препаратам. В подобных ситуациях забор материала можно проводить даже на фоне лечения антибиотиками.
Забор крови
Предварительно определив место укола, медсестра 2 раза обрабатывает кожу в данной области 70% раствором спирта. Это позволяет уничтожить большинство имеющихся на коже бактерий, тем самым, предотвратив их попадание в иглу в момент забора анализа. После этого она распаковывает стерильный одноразовый шпиц и прокалывает кожу в обработанной области, стараясь не касаться иглой других участков кожи или каких-либо поверхностей. Попав в вену, медсестра набирает в шприц несколько миллилитров крови, после чего удаляет иглу из вены (на место прокола при этом прикладывается ватный шарик, смоченный в спирте). Отсоединив иглу, медсестра осторожно переливает набранный материал в специальную стерильную пробирку и герметично закрывает ее пробкой или крышечкой, после чего направляет в лабораторию для дальнейшего исследования.
Забор мокроты
Мокрота – это густые, слизистые выделения из дыхательных путей пациента, которые появляются при наличии некоторых инфекционных и неинфекционных заболеваний. Иногда мокрота может выделяться одновременно с кашлем.
Сложность забора мокроты заключается в том, что при прохождении через ротовую полость больного (например, при кашле) она покрывается множеством бактерий, которые присутствуют во рту у всех людей, однако обычно не вызывают развития каких-либо заболеваний. При проведении исследования данные бактерии могут затруднить оценку результатов. Чтобы это предотвратить, накануне вечером и утром перед сдачей анализа пациенту следует тщательно (в течение 3 минут) почистить зубы. Непосредственно перед забором материала ему следует 2 – 3 раза прополоскать рот теплой кипяченой водой, что позволит удалить часть бактерий с поверхности слизистых оболочек ротовой полости, тем самым, снизив вероятность их попадания в биоматериал.
Забор материала проводится в стерильную баночку (плевательницу), которую следует брать в лаборатории. Крышку банки следует открывать непосредственно перед забором материала. Во время очередного приступа кашля отделившуюся мокроту следует как можно скорее выплюнуть в баночку, стараясь не держать ее во рту слишком долго (при возможности ее следует откашливать прямо в плевательницу). Сразу после этого следует закрыть банку крышкой и отнести ее в лабораторию. При заборе материала баночку следует держать только за боковые поверхности или снизу. Запрещается касаться пальцами внутренней поверхности баночки (которая стерильна), а также ее краев (когда она открыта), чтобы бактерии с пальцев рук не попали в исследуемый материал.
Если пациент находится в больнице и по тем или иным причинам не может самостоятельно откашливать мокроту, она может быть получена при помощи специального исследования – бронхоскопии. Суть его заключается в следующем. В стерильных условиях врач вводит в дыхательные пути пациента специальную стерильную трубку, оснащенную видеокамерой или другой оптической системой. Через эту трубку производится забор мокроты, которая затем также помещается в стерильную посуду и направляется на исследование.
Забор мочи
Забор мочи производится в стерильную посуду (баночку), которую также следует брать в лаборатории. Набирать мочу лучше всего утром, так как в мочевом пузыре собирается вся ночная моча, и вероятность обнаружения бактерий в ней повышена. Накануне перед забором материала пациенту следует выполнить туалет половых органов и промежности, используя при этом гигиенические средства (мыло, гель для душа).
Проснувшись утром, пациенту следует еще раз протереть или промыть половые органы теплой кипяченой водой (без использования мыла или других гигиенических средств). Это позволит удалить бактерии, которые непременно там появятся за ночь. Только после этого можно приступать к забору анализа. Первую порцию мочи (первые 2 секунды от начала мочеиспускания) следует пропустить, так как в ней могут содержаться бактерии из мочеполовых путей. После этого следует подставить под струю мочи открытую стерильную баночку и набрать в нее около 100 мл материала. Затем баночку следует немедленно закрыть крышкой и доставить в лабораторию. Касаться внутренней поверхности или краев баночки также запрещается.
Забор кала
Проводить процедуру можно как в домашних условиях, так и в поликлинике или в больнице. Для забора каловых масс также нужно взять в лаборатории специальный стерильный контейнер, к которому иногда может прилагаться стерильная палочка.
Подготовка к забору кала включает:
- Гигиену промежности и анальной области. Перед забором материала следует выполнить гигиенические мероприятия, используя мыло или гель для душа. В конце следует тщательно смыть гигиеническое средство с кожи и анальной области большим количеством теплой воды, так как его попадание в каловые массы может исказить результаты исследования.
- Опорожнение мочевого пузыря. Акт дефекации в норме сопровождается и мочеиспусканием. Однако если в каловые массы попадет моча, это может исказить результаты исследования (например, содержащиеся в моче бактерии могут попасть в набранный материал).
Непосредственно перед началом дефекации следует разместить под анальным отверстием пластиковый пакет или контейнер, в который следует опорожнить кишечник. Затем, надев резиновые перчатки, следует набрать в стерильный контейнер около 20 – 50 грамм каловых масс, используя при этом стерильную палочку, выданную в лаборатории (если ее нет, можно использовать стерильные ушные палочки или стерильный бинт, который следует намотать на любую палочку в несколько слоев).
После забора материала закрытую коробочку следует как можно скорее доставить в лабораторию.
Забор спермы
Забор спинномозговой жидкости
Спинномозговая жидкость (СМЖ) располагается в находящемся в позвоночнике спинномозговом канале и омывает головной и спинной мозг. В норме она стерильна (не содержит бактерий). Чтобы набрать СМЖ для исследования, следует выполнить так называемую спинальную пункцию. Делать это должен только опытный специалист (реаниматолог, инфекционист, невролог) и только в условиях стационара.
Суть процедуры заключается в следующем. Пациент оголяет верхнюю часть тела, после чего ложится на бок или садится на стул задом наперед, опираясь локтями о спинку стула. При этом врач попросит его как можно сильнее согнуть спину, что облегчит выполнение процедуры. После этого, надев стерильные перчатки и маску, врач несколько раз обрабатывает кожу пациента в поясничной области спиртовым раствором, чтобы уничтожить все имеющиеся там бактерии. Затем, используя тонкую и длинную иглу, врач прокалывает кожу и мягкие ткани, проводя иглу между двумя соседними позвонками и вводя ее в спинномозговой канал. Как только игла попадет в данный канал, по ней начнет выделяться спинномозговая жидкость (выделяется она медленно, примерно по 1 капле в секунду). Подставив под конец иглы стерильную пробирку, врач набирает в нее около 2 мл жидкости, после чего закрывает ее стерильной пробкой и направляет в лабораторию. Затем игла извлекается, а на место прокола накладывается стерильная повязка.
Мазок со слизистой зева, урогенитального тракта
Антибиотикограмма при беременности
Антибиотикограмма и посев – это одно и то же?
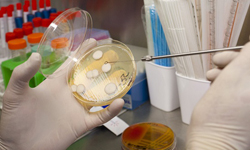 Данные исследования отличаются друг от друга по технике выполнения, однако их результаты дополняют друг друга. Более того, перед проведением антибиотикограммы обязательно следует выполнять посев (бакпосев, бактериологический посев на флору). Целью данной процедуры является выявление искомой бактерии, то есть подтверждение того, что она есть в исследуемом материале. Для этого полученный материал засевается в специальные пробирки с питательными средами (питательная среда – это набор веществ, которые идеально подходят для роста и размножения различных видов бактерий), где выращивается в течение нескольких суток.
Данные исследования отличаются друг от друга по технике выполнения, однако их результаты дополняют друг друга. Более того, перед проведением антибиотикограммы обязательно следует выполнять посев (бакпосев, бактериологический посев на флору). Целью данной процедуры является выявление искомой бактерии, то есть подтверждение того, что она есть в исследуемом материале. Для этого полученный материал засевается в специальные пробирки с питательными средами (питательная среда – это набор веществ, которые идеально подходят для роста и размножения различных видов бактерий), где выращивается в течение нескольких суток.
Когда колонии бактерий станут достаточно большими, врач исследует их различными методами (под микроскопом, с помощью химических реакций и так далее), что позволяет точно определить вид, тип и род возбудителя инфекции, тем самым, подтвердив диагноз.
Только когда вид возбудителя инфекции установлен, можно приступать к определению его чувствительности к различным антибиотикам (то есть, непосредственно к антибиотикограмме).
Методика проведения антибиотикограммы
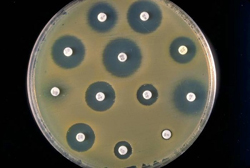 Само исследование проводится в лабораторных условиях, где существуют все необходимое оборудование для выращивания бактерий.
Само исследование проводится в лабораторных условиях, где существуют все необходимое оборудование для выращивания бактерий.
Для выполнения антибиотикограммы используются:
- Чашки Петри – плоские стеклянные баночки с высокими краями, которые могут закрываться стеклянными крышками.
- Питательные среды – питательны среды наносятся на дно чашек Петри в стерильных условиях.
- Антибиотики – различные виды антибактериальных препаратов в виде маленьких дисков.
- Инкубатор – создает оптимальные условия (температуру, влажность и так далее) для роста бактерий.
Техника выполнения антибиотикограммы заключается в следующем. Полученные в результате посева патогенные микроорганизмы, которые нужно исследовать, засеваются на питательные среды в чашки Петри. Затем врач устанавливает на дно чашки несколько маленьких бумажных дисков, пропитанных различными антибиотиками. Диски должны располагаться на определенном расстоянии друг от друга. При необходимости для проведения исследования могут быть использованы две, три или более чашек Петри, в каждой из которых будут находиться разные антибиотики. Затем чашки накрываются стеклянными крышками и помещаются в инкубатор на несколько часов или суток. После их извлечения врач оценивает результаты.
Расшифровка результатов антибиотикограммы (что значит чувствительность, устойчивость, резистентность?)
Суть антибиотикограммы заключается в следующем. Помещенные на питательную среду бактерии сразу же начинают размножаться, в результате чего в норме они должны будут заполнить дно чашки Петри через определенное время. Растущие колонии бактерий при этом можно будет заметить невооруженным глазом. Если вместе с бактериями на дно чашки помести антибактериальные препараты, это может нарушить процесс роста бактерий, что также будет видно при оценке результатов.
Если содержащийся в диске антибиотик эффективен против данной бактерии, он будет проникать в питательную среду, подавляя рост и размножение возбудителей в определенном радиусе вокруг себя (то есть, вокруг него бактерии расти не будут). Если же антибиотик неэффективен против данных бактерий, они будут свободно расти в непосредственной близости от диска.
Оценка результатов антибиотикограммы проводится следующим образом. Через несколько дней пребывания бактерий в инкубаторе врач извлекает чашки Петри и оценивает их визуально. Те антибиотики, вокруг которых колонии бактерий не растут, считаются эффективными, а те, вокруг которых растут – неэффективными.
Результат исследования распечатывается на бумаге в виде таблицы, в первом столбике которой указывается название антибиотика, а во втором – его эффективность, обозначающаяся английскими буквами S, R или I.
Результаты антибиотикограммы могут быть следующими:
- «S» (sensitive – чувствительный). Бактерия чувствительна к данному антибиотику. Его следует применять в качестве основного препарата для лечения данной инфекции.
- «R» (resistant – резистентный, устойчивый). Бактерия не чувствительна к данному антибиотику. Его применение не даст никаких положительных результатов при лечении данной инфекции.
- «I» (intermediate – промежуточный). Рост бактерий вокруг диска с антибиотиком подавлен, однако лишь частично (в меньшей степени, чем вокруг антибиотиков, к которым бактерия чувствительна). Данный препарат может быть использован для лечения инфекции в особых случаях (например, если в лечебном учреждении нет антибиотиков, к которым бактерия чувствительна, а также, если у пациента имеется аллергия на необходимые антибиотики), однако доза и длительность лечения должны быть увеличены.
Где сделать антибиотикограмму?
Записаться на антибиотикограмму
Чтобы записаться на прием к врачу или диагностику, Вам достаточно позвонить по единому номеру телефона
+7 495 488-20-52 в Москве
+7 812 416-38-96 в Санкт-Петербурге
Оператор Вас выслушает и перенаправит звонок в нужную клинику, либо примет заказ на запись к необходимому Вам специалисту.
В Москве
Название лечебного учреждения (лаборатории)


Дорогой, но очень нужный анализ, который позволит назначить 100% правильное лечение при бактериальной инфекции! Об этом должен знать каждый! Результаты моих анализов как чистых, так и плохих. Антибиотикограмма.
Сегодня я расскажу вам об очень важном анализе.
Это советую знать, так как врачи нам попадаются не всегда компетентные и нужно самостоятельно хоть немного разбираться в вопросе и не стесняться задавать вопросы на приеме.
Итак, бактериологический посев (бакпосев). Что же это такое.
Бактериологический посев или, как принято называть короче – бак посев, применяется для получения большого количества микробов одного вида (чистая культура) с целью изучения их физико-химических и биологических свойств, чтобы затем полученные данные использовать для диагностики инфекционных заболеваний.
К сожалению, даже популярные нынче иммуноферментный анализ (ИФА), полимеразная цепная реакция (ПЦР) и другие методы, основным недостатком которых являются ложноположительные или ложноотрицательные результаты, не всегда могут идентифицировать возбудителя. Кроме того, они не способны подобрать антибактериальные препараты направленного действия, что может сделать бакпосев.
КАКИЕ ПОСЕВЫ БЫВАЮТ:
Бакпосевы делают всех биологических жидкостей организма (моча, кровь, сперма, грудное молоко), а также берутся соскобы из необходимых мест.
Зачастую, очень нужно знать именно возбудителя заболевания, особенно если оно хроническое или плохо поддается лечению.
Так, бакпосевы можно сдать из зева, носа, раны, зубодесенного кармана, половых органов, кожи, ресниц и прочих мест.
Лично я много раз сдавала бакпосевы по гинекологии и посевы мочи.
А мой муж сдавал посев из носа, когда лечение гайморита не давало результатов.
По гинекологии.
По гинекологии у меня были воспаления, но никаких ЗППП не находили. (Кстати, комплекс анализов на ЗППП выгодней всего выбирать Фемофлор).
Поэтому, чтобы узнать какой условный патоген вызывает повышение лейкоцитов в мазке, нужно было сдать такой посев, иначе, непонятно, что лечить и чем.
Вот как выглядят результаты исследований в разных лабораториях.
На бланке с результатом указаны выявленные бактерии, их титры, то есть, количество (КОЕ — колониеобразующие единицы) и указана чувствительность к антибиотикам.
Если же никаких колоний бактерий не выделено, то и антибиотикограмма не проводится (но стоимость одинаковая).

Как видите, у меня находили грибок.

Также, в одной из лабораторий пишут количество обнаруженных лактобактерий. Их должно быть в норме много.

По антибиотикограмме доктор назначал мне лечение.
Чем больше количество миллиметров возле названия препарата, тем больше воздействие антибиотика на бактерию – больше радиус действия капли антибиотика в посеве.
По моче.
Касательно бакпосева мочи могу сказать следующее – сдаю его часто из-за цистита, с которым борюсь много лет.

В идеале моча должна быть стерильной.


Но вот в некоторых лабораториях даже в бланке указывают, что для титров выросших бактерий меньше 10 в третьей степени они не делают антибиотикограмму, мол, это норма. Я с этим не согласна, у хроников, как я, даже низкая степень вызывает сильное обострение. А после лечения важно оценить его эффективность, ведь, если не долечиться, то скоро снова будет обострение.
Поэтому, я выбрала лабораторию, в которой подбирают антибиотик даже если прямо посев роста не дал, т.е. из скопления бактерий они вырастили нечто и подобрали. Это получается титр где-то 10 в первой степени или еще меньше.
В бланке вы можете увидеть эту надпись: прямой посев роста не дал…

КАКИЕ БАКТЕРИИ ВИДНО В ПОСЕВЕ:
В посеве видны бактерии разных типов, а также, грибы. Бактерий типа гарднерелл тут видно не будет, для таких бактерий делается отдельный посев или же ПЦР анализ. Это зависит от того, какая среда нужна для роста того или иного возбудителя. Для микоплазм и уреаплазм, также, нужен отдельный особый посев.

Вот я не знаю, для чего существует отдельный посев на кандиду, если и в обычном посеве она растет? Да и вообще, сейчас расплодилось очень много бесполезных анализов, на которые пациенты только деньги зря тратят. Например, доктор мне назначал так называемый «быстрый» посев, но вот только антибиотикограммы на бактерии, вроде кишечной палочки, в нем нет, а только на мико-уреаплазмы. В чем смысл такого анализа?
Каждому возбудителю нужна своя «родная» среда с учетом ее рН, окислительно-восстановительных потенциалов, вязкости, влажности и осмотических свойств. Среды могут быть мягкими и твердыми, простыми и сложными, универсальными и не очень, однако во всех случаях они должны обеспечивать питание, дыхание, размножение и рост бактериальной клетки.
ПОДГОТОВКА К БАКПОСЕВУ:
К сдаче любого бакпосева нужно готовиться – в лаборатории вам подскажут как.
Конечно, посевы нужно сдавать до начала лечения или уже через несколько недель после лечения.
Нужно подготовиться так, чтобы не нарушить стерильность забора материала, но при этом не повлиять на результаты – не смыть нужного и не занести ничего лишнего.
СКОЛЬКО ДЕЛАЕТСЯ ПОСЕВ:
Бакпосев любой делается около 7 дней, это дело не быстрое, так как нужно, чтобы бактерии выросли в питательной среде, а также, чтобы подобрать антибиотик.
Обычно, я сдаю посев и доктор прописывает мне лечение, которое при необходимости корректирует после получения результатов анализа.
СТОИМОСТЬ:
Ни в какой поликлинике я не видела, чтобы бактериальный посев был бесплатный, везде либо платно, либо опять же, платно нужно обращаться к частнику.
В лабораториях моего города стоимость посева варьируется от 180 до 300 гривен.

ВЫВОД:
Бакпосев – это очень важный анализ, который позволяет лечиться именно подходящим препаратом. Особенно это касается детей, беременных девушек, которым нельзя принимать что попало с надеждой, что поможет. Также, таким людям, как я, у которых уже убитый лечениями организм бакпосев крайне необходим.
Надеюсь, мой отзыв был для вас полезен!
Желаю вам и вашим близким никогда не болеть!
