Вспомогательные репродуктивные технологии
Содержание:

Бесплодие — одна из актуальных проблем в мире. В последние годы она только обостряется. Федеральной службой статистики России сообщается, что за 2016 года частота бесплодия в браке достигает 16% и не отмечается тенденции к его снижению [1]. Научный центр акушерства и гинекологии Минздрава РФ сообщает, что в России бесплодны 7–8 млн российских женщин и 3–4 млн мужчин [2]. В структуре бесплодия до 45% приходится на долю женщин и 40% на долю мужчин. При этом Всемирная организация здравоохранения утверждает, что, если в стране частота бесплодия превышает 15%, это становится медицинской и социально-демографической проблемой [1]. Одно из решений этой проблемы — применение репродуктивных технологий. Первые сообщения о них встречаются еще в позапрошлом веке. Они заключаются в искусственном оплодотворении и переносе эмбрионов донору.
В 1890 г. Уолтор Хип, профессор из Кембриджа, сообщил о первом случае переноса эмбрионов у кроликов [3]. Однако только в 1959 г. Мин Че Чанг, молодой китайский исследователь, получил свидетельство рождения живого зародыша у кроликов после оплодотворения in vitro [4].
В 1973 г. Карлу Вуду и Джону Литону в Австралии удалось получить первую человеческую беременность после оплодотворения in vitro, но она закончилась смертью эмбриона менее чем через неделю беременности. 25 июля в Великобритании Патрик Степто и Роберт Эдвардс добились рождения первого живого «ребенка из пробирки», Луизы Браун [5,6].
В июне 1980 г. в США открылась первая ЭКО-клиника, и в это же время в Великобритании Аланом Хэндисайдом был разработан метод преимплантационной диагностики генетических заболевай с помощью биопсии эмбриона. А в 1984 г. появился первый ребенок из размороженного эмбриона (криоперенос) в Австралии, а в Калифорнии – первый ребенок, рожденный суррогатной матерью. Большой прорыв был сделан в Бельгии в 1992 г., когда впервые была успешно применена инъекция сперматозоида в цитоплазму ооцита, которая позволила становиться биологическими отцами мужчинам с азооспермией [5,6].
В 2000 г. впервые произошла удачная трансплантация ткани яичника. В 2004 г. Жак Донне сообщил о рождении первого ребенка после успешной имплантации функционирующей собственной ткани яичника, которая до этого была подвергнута заморозке. Данный метод позволил женщинам, заболевшим раком, иметь генетически собственных детей. И только в 2010 г. Роберту Эдвардсу была присуждена Нобелевская премия по физиологии и медицине за создание технологии искусственного оплодотворения [5,6].
К 2014 г. в мире уже насчитывалось более 5 млн людей, зачатых с помощью репродуктивных технологий. К настоящему моменту сообщается приблизительно о 6 млн людей, родившихся с использованием вспомогательных репродуктивных технологий [6].
Вспомогательные репродуктивные технологии (ВРТ) – это методы лечения бесплодия, при применении которых отдельные или все этапы зачатия и раннего развития эмбрионов осуществляются вне материнского организма. Субстратом для ВРТ являются не только собственные половые клетки реципиента, но и донорские, и криоконсервированные половые клетки, ткани репродуктивных органов и эмбрионов.
Основной перечень технологий, относящихся к ВРТ выглядит весьма внушительно. К ним относятся:
− Экстракорпоральное оплодотворение.
− Инъекция сперматозоидов в цитоплазму ооцита (ИКСИ).
− Криоконсервация половых клеток, тканей репродуктивных органов и эмбрионов, транспортировка половых клеток и (или) тканей репродуктивных органов.
− Использование донорских ооцитов.
− Использование донорской спермы.
− Использование донорских эмбрионов.
− Суррогатное материнство.
Согласно «Справочнику терминологии ВРТ» Всемирной организации здравоохранения, к методам ВРТ также относят вспомогательный хэтчинг – искусственное надсечение или удаление блестящий оболочки эмбриона для облегчения его «вылупливания» [7]. В России кроме вышеперечисленного применяется искусственная инсеминация спермой партнера или донора. ВРТ могут приводить к многоплодной беременности, но риск при этом намного меньше, чем при обычной контролируемой гиперстимуляции яичников. Кроме того, при подозрении высокого риска генетических дефектов перед переносом и имплантацией эмбриона проводят предимплантационную генетическую диагностику.
Экстракорпоральное оплодотворение (ЭКО) – одна из наиболее известных и чаще всего применяемых методик в лечении бесплодия в настоящее время. ЭКО эффективно при любых формах бесплодия. Зачастую это единственный выход для семей, где бесплоден именно мужчина. Однако не смотря на широкое распространение методики, ее результативность по разным источникам колеблится от 24% до 50% [8,9]
Для мужчин не существует противопоказаний для проведения ЭКО. Для женщин, несмотря на, казалось бы, безопасность методики, имеется ряд противопоказаний. Наиболее важными противопоказаниями можно считать следующие:
− Соматические и психические заболевания, являющиеся противопоказаниями для вынашивания беременности и родов.
− Врождённые пороки развития или приобретённые деформации полости матки, при которых невозможна имплантация эмбрионов или вынашивание беременности.
− Опухоли яичников.
− Доброкачественные опухоли матки, требующие оперативного лечения.
− Острые воспалительные заболевания любой локализации.
− Злокачественные новообразования любой локализации, в том числе в анамнезе.
Основная технология процедуры ЭКО состоит из нескольких стадий: получение яйцеклеток, получение сперматозоидов, оплодотворение in vitro и культивирование эмбрионов, перенос эмбрионов в полость матки женщины.
Получение яйцеклеток. Для ЭКО стараются получать несколько яйцеклеток, так как это повышает эффективность лечения. Для этого проводят процедуру «стимуляции суперовуляции» с помощью инъекций или приема таблетированных гормональных препаратов фолликулостимулирующего гормона, лютеинизирующего гормона, хорионического гонадотропина в сочетании с агонистами или антагонистами гонадотропин-рилизинг гормона. Для режима их введения существуют специальные «схемы стимуляции». Еще их называют «протоколы». «Протокол» подбирается индивидуально для каждой пациентки, учитывая такие параметры, как возраст, вес, причины бесплодия, фолликулярный резерв. Контроль созревания фолликулов проводится с помощью ультразвуковой диагностики. При достижении размера клеток 16-20 мм проводят их извлечение путем пункции фолликулов яичника. После чего их отмывают и помещают в чашки Петри с культуральной средой. При многократном проведении стимуляции суперовуляции возможно развитие осложнения в виде синдрома гиперстимуляции яичников. Так же пункция может осложниться наружным или внутренним кровотечением, но чаще всего данная процедура не вызывает никаких негативных последствий.
Получение сперматозоидов. Сперма получается самостоятельно путем мастурбации. В случае невозможности получения спермы используют хирургические методы: биопсию яичка, аспирацию содержимого эпидидимиса и прочее. Если сперма получена ранее дня пункции, то возможно ее замораживание и хранение в жидком азоте. В таком виде она сохраняет свою оплодотворяющую способность в течение многих лет.
При невозможности получения яйцеклетки или использования спермы мужчины, возможно использовать донора яйцеклеток или донора спермы.
Оплодотворение in vitro. Эта процедура проводится в эмбриологических лабораториях. Есть два способа оплодотворения:
− Инсеминация in vitro: наиболее простой способ, при котором к яйцеклеткам, находящимся в питательной среде, добавляют сперматозоидов, один из которых потом проникает в яйцеклетку и оплодотворяет ее.
− Интрацитоплазматическая инъекция сперматозоидов (ИКСИ): используется при плохом качестве спермы. Сперматозоид вводят в яйцеклетку «вручную».
Перенос эмбриона в матку. Через 3-5 дней после оплодотворения эмбрион переносят в полость матки специальным эластичным катетером. Не рекомендуется подсаживать более 4-х эмбрионов. Это позволяет избежать многоплодной беременности. Универсальным количеством эмбрионов при подсадке считается два. Возможна подсадка эмбрионов суррогатной матери при невозможности вынашивания плода пациенткой. Оплодотворенные эмбрионы, которые не использовались при подсадке возможно заморозить, чтобы в дальнейшем их повторно подсаживать в матку для достижения беременности.
Таким образом, в настоящее время чаще применяется сочетание имеющихся репродуктивных технологий. Этот подход позволяет увеличить процент забеременевших и родивших пациенток. Но даже использование ВРТ не уберегает от возникновения вероятных осложнений в течении беременности и родах. Кроме того, повышение вероятности осложнений связано не с искусственным оплодотворением как таковым, а с увеличением среднего возраста рожениц и многоплодия среди пациенток. При этом следует учитывать морально-этические проблемы применения ВРТ, а также относительно небольшую доступность технологий из-за высокой стоимости отдельных стадий процедуры. Только при решении данных проблем возможно увеличение демографической значимости вспомогательных репродуктивных технологий [6].
Вспомогательные репродуктивные технологии (ВРТ) – это комплекс медицинских процедур и манипуляций, которые направлены на достижение пациенткой беременности. Важно отметить, что некоторые этапы данного процесса могут проходить вне организма будущей матери – в пробирке (in vitro).
Подобные вмешательства остаются искусственными, но часто являются единственным выходом для представительниц прекрасного пола ощутить всю радость материнства.
Юридическая сторона вопроса
Согласно современному законодательству Российской Федерации, репродуктивные технологии включают:

- Искусственная инсеминация (ИИ) спермы. Применяется в тех случаях, когда существуют органические проблемы в прохождение семени по природным половым путям женщины. При искусственной инсеминации подготовленную сперму мужа или донора вводят при помощи катетера непосредственно в матку, что позволяет миновать цервикальный канал. Это эффективный способ лечения бесплодия при цервикальном факторе, когда сперматозоиды самостоятельно не могут преодолеть шейку матки. Такое случается при рубцовых изменениях, сгущении слизи или при наличии в ней антител к сперматозоидам.
- Экстракорпоральное оплодотворение (ЭКО). Наиболее эффективный метод преодоления бесплодия. Женщину стимулируют гормонами, чтобы добиться созревания нескольких яйцеклеток. Затем в определенный день проводят пункцию фолликулов и яйцеклетки забирают из яичников. Их оплодотворяют в лаборатории и помещают эмбрионы в питательную среду. После того как они развиваются до 3-6 дней, один или два эмбриона переносят в матку.
- Инъекция спермиев в цитоплазму ооцитов (ИКСИ). Выполняется в рамках ЭКО. Это один из этапов процедуры искусственного оплодотворения, который выполняется в эмбриологической лаборатории. Эмбриолог отбирает спермий и вводит его в цитоплазму яйцеклетки при помощи специального микроинструментария. Это гарантирует оплодотворение ооцита на 90%. Используется ИКСИ довольно часто: при небольшом количестве яйцеклеток у женщины, мужском факторе бесплодия и во многих других случаях.
- Преимплантационная генетическая диагностика (ПГД). Методика позволяет оценить качество полученных эмбрионов. Основная цель – выбор лучшего эмбриона для переноса в матку. У них берут одну клетку для исследования генотипа. В ДНК выявляются мутации или генетические заболевания. В случае их обнаружения эмбрион отбраковывается. Он бы в любом случае не прижился, беременность привела бы к выкидышу, либо у ребенка возникли бы пороки развития. Выбор полноценного эмбриона при помощи ПГД устраняет эти риски.
- Витрификация (криоконсервация) эмбрионов. В матку переносится только один эмбрион в большинстве случаев. Остальные замораживаются для последующего использования. Эта процедура тоже относится к репродуктивным технологиям. Она применяется и для хранения донорского биоматериала. При использовании ПГД тоже делают заморозку, потому что эмбрионы в этом случае переносятся в матку только в следующем цикле.
Отдельно стоит сказать, что в число ВРТ дополнительно включают использование донорских образцов спермы или ооцитов и суррогатное материнство, которое нередко протекает с параллельным применением ЭКО или ИКСИ.
Особенности работы репродуктивных центров
На базе клиник работают высокопрофессиональные доктора, которые обеспечивают качество и безопасность проведения всех процедур и мероприятий. Стандартные услуги таких центров включают:

- Полное обследование мужчин и женщин.
- Консультирование супружеских пар или отдельных клиентов и предоставление информации о лучшем методе репродуктивных технологий для каждого конкретного случая.
- Проведение непосредственно искусственного оплодотворения или других типов репродуктивных технологий.
- Контроль здоровья женщины в момент зачатия, на протяжении всей беременности и во время родов.
Тем не менее, использование репродуктивных технологий пока не может быть массовым из-за высокой стоимости таких услуг.
Отдельные нюансы восприятия в обществе
Важно понимать, что современное общество и наука вышла на качественно новый уровень развития, когда появились вспомогательные репродуктивные технологии. Искусственное зачатие и развитие ребенка на данный момент порождает массу нравственных конфликтов. Наиболее часто в этой дискуссии участвуют представители религиозных общин и научные сотрудники. Очень трудно дать исчерпывающий ответ, который бы смог решить такой непростой спор.
Тем не менее, в стране существует официально задокументированное право любой женщины использовать ВРТ для обретения счастья материнства. Все указанные выше способы хороши, когда существует проблема бесплодия. Основной задачей ВРТ остается зачатие и рождение ребенка с полным сохранением здоровья матери.
Важно отметить, что наиболее часто используют ЭКО и внутриматочную инсеминацию. Другие методики применяются опционально, в зависимости от обстоятельств каждого отдельного случая и возможностей решения соответствующей проблемы.
Влияние на демографию
Когда вспомогательные репродуктивные технологии только появились, они не влияют существенным образом на демографию. ВРТ использовались ограниченным числом людей. Они не были столь эффективны, как сегодня. Методами искусственного оплодотворения редко пользовались по причине высокой стоимости.

Однако постепенно вспомогательные репродуктивные технологии стали более эффективными. Значительно увеличилось количество успешных процедур относительно начатых протоколов. С другой стороны, снизился риск осложнений. В мире открывается всё больше клиник, оказывающих услуги в сфере вспомогательных репродуктивных технологий. Всё это привело к тому, что эти методы преодоления бесплодия приобрели высокую популярность и начали оказывать реальное влияние на демографическую ситуацию. В России число детей, рожденных после ЭКО, превышает 1%. В мире есть страны, где количество таких детей выше 4%. Все эти люди не родились бы, если бы не использовались ВРТ.
Тем не менее, кардинальным образом на демографическую ситуацию в мире использование репродуктивных технологий не влияет. За всё время существования ЭКО в мире родилось меньше 10 миллионов детей. Очевидно, что общемировых масштабах это количество не столь существенно. Их доля в общей численности населения составляет не более 0,1-0,15%.
Обновление понятия родства
Появление ВРТ привело к изменению отношения людей к процессу репродукции с разных точек зрения. Изменилось понятие родства. Раньше не было ситуаций, когда одна женщина является источником генетического материала, а другая – вынашивает ребенка. После появления ВРТ такие случаи отнюдь не являются редкостью. Поэтому понятие материнства разделилось на гестационную и генетическую составляющие. Основные ситуации, когда у ребенка может быть «две мамы»:
Суррогатное материнство. Женщина, у которой созревают в яичниках собственные яйцеклетки, иногда не может выносить беременность. В таком случае вместо неё это делает другая женщина. Оплодотворенная яйцеклетка помещается в матку суррогатной матери. Она рожает ребенка и за это в большинстве случаев получает финансовое вознаграждение. С социальной точки зрения матерью малыша является женщина, предоставившая яйцеклетки. Она же является генетической матерью: именно её физические и психологические черты унаследует ребенок.
Донорство ооцитов. У некоторых женщин в яичниках перестают созревать собственные яйцеклетки по причине возраста, заболеваний, перенесенных операций. Тогда используются донорские ооциты. Обычно их оплодотворяют спермой супруга пациентки. Может также использоваться донорская сперма. После рождения малыша с социальной и юридической точки зрения матерью становится женщина, родившая ребенка. При этом она не имеет с ним ничего общего с точки зрения биологии: новорожденный имеет черты донора ооцитов.
Как видим, мы имеем две совершенно противоположные ситуации, в которых опекунство над ребенком может получить как генетическая, так и гестационная мать.
Биоэтика и религия
С момента появления ВРТ не утихают споры относительно допустимости использования этих методов. Основные спорные вопросы:

- Можно ли использовать суррогатную мать как «живой инкубатор» для ребенка?
- Допустим ли выбор пола ребенка (технически он возможен при использовании преимплантационной генетической диагностики)?
- Не противоречит ли религиозным нормам сам факт того, что ребенок зачат вне организма матери?
- Допустимо ли вмешательство в процессы, которые в течение миллионов лет регулировались исключительно природой?
Каждый человек по-разному ответил бы на эти вопросы. Система здравоохранения и правительство отвечают на них следующим образом:
- Использование суррогатного материнства допустимо и не противоречит этическим нормам большинства культур. По своей сути оно ничем не отличается от материнства естественного, когда организм женщины используется в качестве «живого инкубатора» для рождения генетически родных детей. Хотя суррогатная мать отличается тем, что вынашивает чужого ребенка, никто не заставляет её это делать насильно. Она соглашается на этот шаг, будучи предупрежденной обо всех рисках, и получает в большинстве случаев приличное финансовое вознаграждение за свои услуги.
- Выбор пола ребенка во многих странах запрещен. В том числе его запретили в России в 2011 году. Исключение составляют случаи, когда необходимость выбора пола продиктована медицинскими показаниями. Это делают, чтобы избежать передачи некоторых генетических заболеваний (существуют болезни, которыми страдают только представители одного пола).
- Большинство религиозных организаций смирились с существованием вспомогательных репродуктивных технологий и считают их допустимыми.
- Дети, рожденные «из пробирки», вряд ли повлияют на течение эволюционных процессов. Хотя бы потому, что генетика у них точно такая же, как у детей, зачатых естественным путем.
Несмотря на наличие спорных этических моментов, давным-давно не ставится вопрос, будет ли ребенок умственно и физически полноценным, если он зачат в пробирке. Многочисленные исследования показали: способ оплодотворения значения не имеет. Дети рождаются такими же, как те, что зачаты естественным путем. Они ни в чем им не уступают по интеллекту или физическим возможностям.
Возможности, которые дают ВРТ
Сегодня репродуктивные технологии дают нам возможности, которых раньше не было. Зачать ребенка могут люди, в прежние времена обреченные на бездетность. Основные возможности, которые дают ВРТ:
История ВРТ насчитает уже десятки лет. В 2010 году разработчику ЭКО Роберту Эдвардсу присвоили Нобелевскую премию. К этому моменту «из пробирки» родилось уже несколько миллионов детей.
Для многих семейных пар, страдающих бесплодием, ЭКО остается единственным способом зачатия и рождения ребенка. Люди, которые осуждают других за использование этих методов, скорее всего, сами имеют отменное репродуктивное здоровье, либо попросту не планируют иметь детей. В то же время супруги, сталкивающиеся с проблемой бесплодия, вряд ли откажутся стать родителями только из предрассудков или якобы нарушенных этических норм. С течением времени человечество привыкает к тому, что ВРТ входят в широкую медицинскую практику, а детей ЭКО становится всё больше.
- Возможность отложить рождение детей на поздний репродуктивный возраст. Даже если после 35 лет возникнут проблемы с зачатием, они успешно преодолеваются при помощи ВРТ.
- Возможность забеременеть после угасания функции яичников. У некоторых женщин не созревают яйцеклетки. Это может произойти по причине удаления или радиационного облучения яичников, преждевременного их истощения, врожденных генетических аномалий или в силу возраста. Вне зависимости от причины, проблема решается: для этого используются донорские ооциты.
- Возможность рождения детей в гомосексуальных семьях. Для этого используется биоматериал одного из партнеров, а также донорские ооциты или сперма. В мужских гомосексуальных парах прибегают к помощи суррогатных матерей.
- Возможность рождения ребенка женщиной, не имеющей полового партнера. Для этого используется оплодотворение донорской спермой.
- Возможность заморозки биоматериала на будущее. Например, перед службой в армии, хирургической операцией или облучением области таза.
Вспомогательные репродуктивные технологии – общее название для ряда медицинских технологий, каждая из которых направлена на зачатие пациенткой ребенка. Важно знать, что отдельные, а нередко и все этапы зачатия осуществляются вне организма женщины. В соответствии с текущим законодательством данные виды лечения регулируются приказом Министерства здравоохранения РФ «О порядке использования вспомогательных репродуктивных технологий».
Приказ был утвержден 30 августа 2012 года и гласит о том, что на лечение бесплодия при помощи репродуктивных технологий имеют правоженщина и мужчина, как связанные узами брака, так и не находящиеся в браке. В обязательном порядке пациенты должны быть проинформированы и согласны на проведение процедур. Также на данные методы лечения бесплодияв клинике и медицинское вмешательство имеет право женщина и в отсутствие постоянного партнера или супруга.
Методы ВРТ — способы и программы лечения бесплодия
Существует большое количество технологий, направленных на достижение пациенткой беременности. Пациентам, которым пришлось услышать диагноз «бесплодие», в клиниках репродукции предлагают ВРТ. Какими же могут быть методы лечения бесплодия и чем они отличаются?
В первую очередь стоит иметь в виду, что диагноз «бесплодие» не приговор особенно при наличии современными методов ВРТ.
Каждая пара, которой понадобилось лечение от бесплодия методом ВРТ, может рассчитывать на составление индивидуальных программ. Такие программы будут учитывать ваше состояние здоровья, возраст и иные особенности. Центр репродукции «Генезис» сделает всё возможное, чтобы вы стали счастливыми родителями.

Виды бесплодия
Вспомогательные репродуктивные технологии – это шанс супружеской пары стать родителями вне зависимости от того, с какой разновидностью бесплодия пришлось столкнуться.
Всего можно выделить несколько разновидностей бесплодия:
Применение вспомогательных репродуктивных технологий может понадобиться в том случае, если бесплодна женщина. Проблема может заключаться в том, что у женщины была выявлена непроходимость маточных труб, а также их отсутствие. Также узнать о том, как лечить бесплодие методами ВРТ в СПб может понадобиться в результате спаек в малом тазу, нарушений в гормональном фоне, при патологиях строения, эндометриозе, хромосомных патологиях или при иммунологическом бесплодии (наличие в организме женщины антител к сперматозоидам). Нередко проблема заключается в психологическом бесплодии (осознанном или неосознанном нежелании иметь детей).
Обратиться в клинику для планирования и лечения бесплодия необходимо и в том случае, если проблема кроется в мужчине. Причина может заключаться в отсутствии эякулята, в нарушениях эрекции, аномалиях строения половых органов, патологиях семенной жидкости, эндокринных расстройствах и других факторах. Также проблема может заключаться в наличии аутоиммунного бесплодия, при котором вырабатываются антитела против сперматозоидов. Специалисты из медицинского центра в СПб скажут, как лечить бесплодие методами ВРТ после ряда диагностических процедур. В центре репродукции «Генезис» вы можете рассчитывать на индивидуальный подход и грамотное выявление причин проблемы.
Одним из самых сложных случаев является бесплодие неясного генеза. Причины бесплодия в таком случае не выявлены, по заключению докторов оба партнера являются здоровыми, однако беременность отсутствует даже при регулярных попытках зачать ребенка. Ситуация является распространенной, она затрагивает порядка 6% бесплодных пар.
Сочетанный вид бесплодия заключается в том, что женщина не может иметь детей сразу по нескольким причинам в связи с наличием различных отклонений в репродуктивной системе. В этом случае клиника гинекологии подбирает метод ВРТ индивидуально.
Комбинированное бесплодие заключается в том, что у обоих партнеров имеются сбои в репродуктивной системе, вследствие которых они не могут иметь детей. Центр репродукции «Генезис» сможет диагностировать причины бесплодия и поможет найти выход из сложившейся ситуации.
Существует большое количество факторов, которые могут оказывать влияние на репродуктивное здоровье человека.
К ним стоит отнести:
- отсутствие регулярного менструального цикла у женщины, который свидетельствует о сбоях в организме;
- венерические заболевания, которые могут приводить к серьезным нарушениям;
- простудные заболевания с осложнениями;
- малоподвижность сперматозоидов у мужчины – в отделение вспомогательных репродуктивных технологий с таким диагнозом обращается все больше пациентов;
- нарушение работы сперматозоидов вследствие повышенной температуры и расширения сосудов яичка при заболевании варикоцеле;
- гормональные сбои в организме мужчины и женщины и т.д.
Наша клиника подберет эффективный метод лечения на основании того, что послужило причиной. Грамотное выявление причин сбоев в репродуктивной системе – залог успеха в вопросе преодоления бесплодия.
Этапы лечения бесплодия
Методы лечения бесплодия целиком и полностью зависят от того, несколько тяжелой является ситуация, как долго пара не может зачать ребенка, в каком состоянии находится здоровье мужчины и женщины. Выбор метода должна делать пара вместе на основании рекомендаций лечащего врача репродуктолога. Лечение бесплодия выполняется исключительно по итогу произведения необходимых диагностических мероприятий и разделяется на три этапа:
- медикаментозный;
- хирургический;
- использование ВРТ.
Медикаментозные методы лечения бесплодия направлены на то, чтобы устранить факторы, которые мешают возникновению беременности, при помощи лечебных препаратов. На этом этапе необходимо восстановить иммунитет, устранить воспаление, инфекции половых органов, гормональные нарушения, а также скорректировать течение хронических заболеваний.
Медикаментозный этап является первым, который предлагает центр гинекологии илечения бесплодия в СПб, поскольку он позволяет добиться естественной беременности у 65% пар.
Современное лечение от бесплодия в Санкт-Петербурге может предполагать хирургические вмешательства. Без хирургического вмешательства не обойтись, если женщине необходимо удалить миому, полипы, эндометриоз и пр. У мужчин, в частности, требует оперативного вмешательства заболевание варикоцеле.
После операции врачи определяют, насколько программа помощи, диагностики и лечения бесплодияпомогла, оценивают шансы пары на зачатие ребенка, и, как правило, назначают режим ожидания, который может составлять несколько месяцев. В это время пара пытается забеременеть самостоятельно. Если такой период нецелесообразен и могут вернуться проблемы, устраненные медикаментозно и хирургически, а шансы на беременность все еще низки, назначается использование вспомогательных репродуктивных технологий.
Диагностика бесплодия
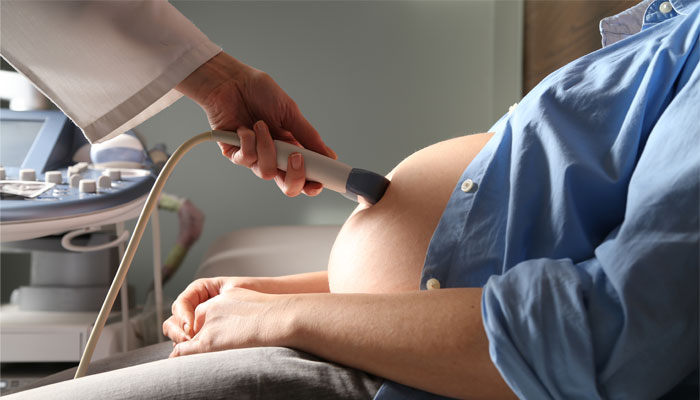
Современные методы диагностики позволяют выявить источник проблемы в короткие сроки. Чтобы определить, почему женщина и мужчина не могут зачать ребенка на протяжении долгого времени и столкнулись с необходимостью лечения бесплодия методами ВРТ в Санкт-Петербурге, необходимо выполнить ряд диагностических процедур.
А именно:
- консультацию с врачом репродуктологом;
- осмотр у гинеколога для женщин и у уролога для мужчин;
- УЗИ;
- гормональные игенетические исследования;
- определение наличия возбудителей инфекций половых органов;
- прохождение спермограммы для мужчин;
- мониторинг овуляции у женщин.
По итогам таких исследований будет понятно, нужно ли использование различных вспомогательных репродуктивных технологий, или же необходимо просто устранить текущие проблемы со здоровьем, препятствующие наступлениюбеременности.
Лаборатории клиники оснащены передовым европейским оборудованием, которое полностью соответствует мировым стандартам. В комплексе с опытнейшими медицинскими кадрами это дает нам резервы для постоянного повышения результативности работы и шанс каждой пациентке забеременеть и родить малыша.
Современные технологии позволяют найти решение даже в самых критичных ситуациях. Наша клиника оснащена новейшим оборудованием европейского образца, а в штате трудятся специалисты с многолетним опытом работы. Мы не просто знакомы с принципами репродуктивных технологий в лечении бесплодия, но и на деле помогли не одной сотне пар стать счастливыми родителями. Эффективность программ ВРТ в нашей клинике составляет порядка 45-50%, что даже выше среднеевропейских.
Специалисты центра репродукции «Генезис» сделают все возможное, чтобы помочь вам вне зависимости от сложившейся ситуации. Мы с уверенностью можем сказать, что применение различных методов вспомогательных репродуктивных технологий являются надежными и провереннымии помогли обрести счастье многим семьям.
Высококлассные врачи обладают всеми необходимыми знаниями и опытом, что позволяет добиться желаемых результатов, сделать это доступным и абсолютно безопасным для пациентов образом.
Мы применяем комплексные программы ВРТ, которые основываются на лучшем мировом опыте и достижениях в медицине.
Обращаем ваше внимание! Рекомендуемый возраст женщины для использования программ ВРТ (ЭКО, ИКСИ, ИМСИ, ВМИ, донорские программы) — 49 лет. В более старшем возрасте многократно увеличивается риск невынашивания и развития генетических аномалий плода.
