Эпидуральная анестезия в акушерстве
Содержание:
Для облегчения родовых болей используется эпидуральная блокада. Достоинством данного метода является возможность обеспечить обезболивание первого и второго периодов родов с сохранением тактильной чувствительности, что способствует участию роженицы в родовом процессе. Данный метод может быть использован как при вагинальном, так и при трансабдоминальном родоразрешении, а также при таких послеродовых манипуляциях, как перевязка маточных труб. Для обезболивания консервативных и оперативных родов можно применять спинномозговую анестезию, но ее обычно выполняют непосредственно перед рождением плода. При влагалищных родах очень легко выполняется пудендальная блокада, которая обеспечивает анестезию промежности. Для обезболивания областей эпизиотомии или травм (разрывов) выполняется местная блокада, т. е. локальное введение анестезирующего препарата
Эпидуральная анестезия имеет преимущество перед спинномозговой, поскольку обеспечивает длительное обезболивание обоих периодов родов. Она не вызывает последующих спинальных головных болей у родильницы и имеет низкий риск симпатической блокады с последующей артериальной гипотензией. По сравнению со спинномозговой анестезией, эпидуральная меньше угнетает двигательные функции. Несмотря на легкость в осуществлении и малую опасность для матери и плода, использование пудендального обезболивания наиболее ограничено. Общее обезболивание применяется только в особых случаях при операциях кесарева сечения. Более широкому его применению препятствует потенциальная угроза тяжелых осложнений, связанных с аспирацией содержимого желудка. Развитие, прогрессирование и характер течения родов оцениваются при повторных влагалищных исследованиях.
Число исследований должно быть минимальным для уменьшения опасности развития хориоамнионита. Перед каждым влагалищным исследованием необходимо обрабатывать область вульвы дезинфицирующим средством и использовать стерильное смазывающее средство. Во время исследования определяют степень сглаженности и раскрытия шейки матки, позицию предлежащей части и степень вставления ее в малый таз, состояние плодных оболочек. Результаты исследований следует регистрировать графически в карте ведения родов, что позволяет легко диагностировать возможные нарушения. В конце первого периода родов пациентки обычно отмечают желание тужиться. Это указывает на значительное опущение предлежащей части плода, которая начинает оказывать давление на промежность. В этот период времени могут потребоваться более частые влагалищные исследования.
Они также необходимы призначительных децелерациях сердцебиений плода, чтобы установить возможное выпадение петель пуповины или близость рождения плода.

Искусственное вскрытие плодного пузыря (амниотомия), помимо возможности введения внутриматочного катетера или наложения скальпового электрода, может быть полезно и по другим причинам. Оно позволяет установить наличие или отсутствие мекония в околоплодных водах. Обнаружение в амниотической жидкости крови также может иметь клиническое значение. Амниотомия, однако, сопряжена с определенным риском. Повышается опасность инфицирования (при затяжных родах) и выпадения петель пуповины, если вскрытие производится до вставления предлежащей части в полость малого таза. Самопроизвольный разрыв плодных оболочек сопряжен с теми же опасностями. Околоплодные воды следует внимательно осматривать на предмет примеси крови или мекония. Сразу после самопроизвольного разрыва плодного пузыря следует произвести оценку сердечных тонов плода.
С началом второго периода родов (после наступления полного, до 10 см, раскрытия шейки матки) к непроизвольным усилиям по изгнанию плода, которые создаются сокращениями матки, следует добавить усилия самой роженицы. Это ускоряет и облегчает рождение ребенка. Одновременно с началом сокращения матки роженице следует сделать вдох, задержать дыхание и выполнить длительный прием Вальсальвы (натуживания). Повышение внутрибрюшное давления способствует продвижению плода по родовому каналу.
В течение второго периода родов с головкой плода могут происходить изменения. Меняется ее конфигурация. Это происходит за счет изменения взаимоотношения костей черепа, которые даже могут частично наползать друг на друга. Это явление имеет место как результат приспособления головки к костям таза при каждых родах, но выражено в разной степени. Чем больше несовпадение размеров головки и размеров таза, тем сильнее конфигурация. От давления шейки матки на головке образуется родовая опухоль. Если второй период родов затягивается (до 2—3 ч), родовая опухоль может стать такой большой и плотной, что через нее невозможно прощупать швы и роднички. За несколько дней после рождения родовая опухоль головки и ее конфигурация исчезают бесследно.
Если данные изменения выявляются при влагалищном исследовании еще до начала второго периода родов, следует думать о значительном несоответствии размеров головки плода и размеров таза матери, которое может стать препятствием для опускания головки в полость таза.
Особенности проведения эпидуральной анестезии при кесаревом сечении. Послепункционная головная боль. Спинальная анестезия и артериальная гипотензия. Влияние регионарного обезболивания на состояние плода. Интенсивная терапия и реанимация в акушерстве.
| Рубрика | Медицина |
| Вид | реферат |
| Язык | русский |
| Дата добавления | 09.03.2017 |
| Размер файла | 21,4 K |

Отправить свою хорошую работу в базу знаний просто. Используйте форму, расположенную ниже
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Размещено на http://www.allbest.ru/
Реферат на тему
"Применение регионарной анестезии в акушерстве"
Смоленск 2017 год
- 1. Применение регионарной анестезии в акушерстве
- 2. Эпидуральная анестезия
- 3. Условия и особенности проведения эпидуральной анестезии
- 4. Послепункционная головная боль
- 5. Спинальная анестезия
- 6. Условия и особенности методики спинальной анестезии
- 7. Спинальная анестезия и артериальная гипотензия
- 8. Комбинированная спинально-эпидуральная анестезия
- 9. Влияние регионарной анестезии на состояние плода
- Список используемой литературы
До последнего времени в отечественном здравоохранении при операции кесарево сечение традиционно применялась общая анестезия. Эта методика в акушерстве считается опасной из-за риска кислотной аспирации и неудачной интубации. Наглядно подтверждает это положение ретроспективное исследование Hawkins et al., 1997, проанализировавших материнскую смертность в США с 1979 по 1990 г. По данным авторов на фоне снижения материнской смертности, связанной с анестезией, оставалось неизменным абсолютное число смертей, связанных с общей анестезией. Наиболее часто это было обусловлено проблемами верхних дыхательных путей. В то же время, смертность, связанная с регионарной анестезией, неуклонно снижалась. Смертность при общей анестезии составила 20 на 1 млн. анестезий в 1979-1984 гг. и 32,3 на 1 млн. анестезий в 1985-1990 гг., а смертность при регионарной анестезии соответственно 8,6 и 1,9 на 1 млн. анестезий. Таким образом, опасность проведения общей анестезии по сравнению с регионарной выросла с 2,3 до 16,7 раз. Изменение этого соотношения было связано с усовершенствованием проведения регионарной анестезии.
Помимо большей безопасности применение регионарных методик при кесаревом сечении позволяет матери участвовать в родах, снижает операционный стресс, по сравнению с общей анестезией примерно на 50% уменьшается кровопотеря во время операции.
Показаниями для применения регионарной анестезии в родах являются:
*боль во время родов;
*дискоординация родовой деятельности;
*активация родовой деятельности окситоцином при болезненных схватках;
*экстрагенитальная патология, например артериальная гипертензия, кардиальная патология, сахарный диабет
Показания к применению методик анестезии при кесаревом сечении:
Эпидуральная анестезия — при экстрагенитальной и патологии беременности и при операциях с возможным расширением объема вмешательства. Требуется время для проведения анестезии.
Спинальная анестезия — при операциях без возможного расширения объема, у пациенток без тяжелой сердечно-сосудистой и неврологической патологии.
Комбинированная спинально-эпидуральная анестезия — при операциях, в том числе длительных, у пациенток без тяжелой соматической патологии.
Общая анестезия — при наличии противопоказаний к проведению регионарной анестезии.
Противопоказания к применению регионарной анестезии относительно редкие:
* кожная инфекция в месте пункции;
* активное неврологическое заболевание, рассеянный склероз;
* нарушение свертывания крови;
* врожденная сердечная патология.
Регионарная анестезия может быть выполнена:
* тромбоциты больше 100 000 в 1 ммі, протромбин и активированное частичное тромбопластиновое время (АЧТВ) в норме.
* тромбоциты менее 100 000 в 1 ммі, протромбин, АЧТВ и время свертывания крови (ВСК) в норме.
Выполнение регионарной аналгезии противопоказано при уровне тромбоцитов менее 70000 — 80000 в 1 ммі. В экстренной ситуации для оценки состояния свертывающей системы крови применим тест по Ли-Уайту.
Для операции кесарево сечение требуется регионарный блок S5-Т 4. С этой целью применяются эпидуральная (ЭА), спинальная (СА) и комбинированная спинально-эпидуральная (КСЭ) анестезии.
К достоинствам метода относится возможность избежать пункции твердой мозговой оболочки. Применение катетера позволяет титровать введение местного анестетика, обеспечивая тем самым стабильность материнской гемодинамики. Хирургическая анестезия может продолжаться неограниченное время и переходить в эффективное послеоперационное обезболивание.
В числе недостатков — медленное развитие анестезии. Значительный объем местного анестетика создает опасность внутрисосудистого введения, тотального спинального блока, массивной эпидуральной инъекции, влияния препаратов на плод. Действие анестезии может быть недостаточным, особенно при неправильной технике и неадекватной дозировке. Возможно развитие озноба.
Наиболее предпочтительны промежутки L2-L3 и L3-L4. Пункция может быть проведена в положениях сидя или лежа на правом боку, тест потери сопротивления — с воздухом или физиологическим раствором. Общими требованиями являются асептичность выполнения процедуры и отсутствие химических загрязнений в эпидуральном пространстве. Это достигается применением одноразовых наборов для регионарной анестезии, официнальных местных анестетиков и антисептиков (повидон-йодина или спиртового раствора хлоргексидина).
Для мониторинга необходимы электрокардиоскопия, пульсоксиметрия. Интервал измерения артериального давления — через 1 минуту до извлечения плода. Ингаляция кислорода через маску или интраназально позволяет повысить оксигенацию плода.
Обычно применяются следующие местные анестетики: лидокаин 2% 18-25 мл, бупивакаин 0,5% 18-25 мл. Недавно введенный в практику ропивакаин обладает меньшей кардиотоксичностью по сравнению с бупивакаином и используется в дозах 0,5-0,75% 20-23 мл.
Возможное добавление — фентанил 50-100 мкг или суфентанил 10-20 мкг.
Эпидуральная анестезия может быть неадекватна в 10-25% случаев, что связывают с недостаточной блокадой крестцовых сегментов вследствие поясничного лордоза. Поэтому рекомендуется половину или всю дозу анестетика вводить с приподнятым головным концом операционного стола. Это положение необходимо выдержать в течение 5 минут после введения.
Для потенцирования эффекта анестезии и создания комфорта пациентки дробно внутривенно вводится 2,5-10 мг диазепама или 1 мкг/кг фентанила, или 25 мг кетамина. Также может быть применена ингаляция 40% закиси азота.
Профилактикой артериальной гипотензии, то есть снижения систолического артериального давления ниже 20-30% от исходного или менее 100 мм рт. ст., являются предварительная внутривенная инфузия 1000-1500 мл кристаллоидов, смещение матки влево. При снижении систолического артериального давления ниже этого уровня необходимо увеличить скорость внутривенной инфузии кристаллоидов и поток кислорода через маску, увеличить смещение матки влево, ввести внутривенно 5-10 мг эфедрина или 20-100 мкг мезатона, в тяжелых случаях — поднять ножной конец операционного стола. Коллоиды в качестве средства профилактики гипотензии не имеют преимущества перед кристаллоидами.
С целью сокращения матки после извлечения внутривенно дробно или в составе инфузии вводится 10-15 ед. окситоцина. Применение метилэргометрина нежелательно из-за возможности рвоты на фоне регионарной анестезии и гиперстимуляции сердечно-сосудистой системы, что опасно при скрытой сердечной патологии и нефропатии (преэклампсии).
Эпидуральная анестезия в 1-2% случаев может сопровождаться непредвиденной пункцией твердой мозговой оболочки. При этом у 70% пациенток развивается головная боль, очевидной причиной которой является утечка ликвора. Интенсивность болевого синдрома прямо зависит от диаметра иглы и формы дефекта. В качестве объяснения природы головных болей при уменьшении объема спинномозговой жидкости были предложены компенсаторное расширение сосудов головного мозга и натяжение чувствительных структур головного мозга.
Сильные боли в шее, затылочной, лобной областях ортостатического характера обычно возникают через 1-3 дня и прекращаются через 1-6 недель после пункции твердой мозговой оболочки. Возможны и атипичные проявления.
Консервативная терапия заключается в постельном режиме, приеме достаточного количества жидкости, анальгетиках и седативных препаратах. Облегчает боль внутривенное введение 500 мг кофеина бензоата натрия.
При неэффективности консервативной терапии в течение 2 суток показана эпидуральная пломба аутокровью, которая эффективна в 90%, а повторная в 98% случаев и должна проводиться не ранее 1 суток после пункции dura mater. Экстренное ее проведение может быть необходимо при тяжелой форме синдрома, сопровождающейся тошнотой, рвотой, двоением в глазах, снижением слуха или шумом в ушах.
Эпидуральная пломба аутокровью должна выполняться опытным анестезиологом c помощью ассистента по возможной методике:
Внутривенно — кристаллоиды 1 л, седативные, наркотики; кислород через маску 5-6 л в минуту.
Пункция на боку в том же промежутке, тест потери сопротивления с жидкостью или минимальным количеством воздуха.
В стерильных условиях забор 20 мл крови из руки, противоположной внутривенной линии.
Введение 10-20мл аутокрови эпидурально со скоростью 1 мл за 3-4 сек. При появлении боли или давления в спине, ногах, ягодицах до 15 мл необходимо остановиться и дать ощущениям пройти. При инъекции более 15 мл выполнение процедуры можно прекратить.
Поворот пациентки на спину с валиком под коленями на 30 минут.
Далее — постельный режим 24 часа. В последующие 5 дней нельзя тужиться, сгибать спину и поднимать тяжести.
Эпидуральная анестезия — наиболее "мягкая" методика, особенно при постепенном развитии блока. Это делает ее приемлемой для случаев осложненного течения беременности и сопутствующей экстрагенитальной патологии. Наличие эпидурального катетера позволяет обезболить операции с возможным расширением объема вмешательства. В то же время для проведения анестезии требуется определенное время.
Преимуществами являются скорость и простота выполнения, минимальное угнетающее воздействие на плод. По сравнению с эпидуральной анестезией глубже релаксация, более надежна блокада сакральных сегментов, менее выражен озноб.
В то же время влияние на гемодинамику, проявляющееся артериальной гипотензией выражено больше, чем при эпидуральной анестезии. Продолжительность действия ограничена.
Условия проведения те же, что и при эпидуральной анестезии. Для осуществления спинальной анестезии необходима пункция твердой мозговой оболочки ниже уровня L2. Применение режущих игл 27 G или атравматичных 25, 26 G позволяет снизить до минимума выраженность послепункционных головных болей. Более высоким требованиям к качеству спинальных препаратов, чем при эпидуральной анестезии соответствуют спинальный маркаин 0,5% и тяжелый спинальный маркаин 0,5%. Наиболее удобно и безопасно применение "тяжелого" бупивакаина, в этом случае верхний сенсорный уровень блока легко регулируется наклоном операционного стола. Спинальный лидокаин перестает быть популярным из-за данных о его нейротоксичности.
Доза вводимого "тяжелого" бупивакаина может быть ориентировочно определена в зависимости от роста пациентки: 150 см — 1,6 мл, 165 см — 2,0 мл, 180 см — 2,4 мл.
Спинальная анестезия значительно быстрее эпидуральной. Время от поступления в операционную до начала операции оценивается как 19 мин и 46 мин соответственно. При начале проведения спинальной анестезии одновременно с подготовкой к операции, она может быть сравнима по скорости с общей анестезией. В то же время по данным Marx et al., при проведении кесарева сечения по поводу дистресса (гипоксии) плода спинальная анестезия может иметь преимущество, так как улучшает кислотно — основное состояние плода в большей степени, в 84% по сравнению с 63% при общей анестезии.
Основные проблемы при проведении спинальной анестезии связаны с обеспечением стабильности материнской гемодинамики. Артериальная гипотензия встречается чаще и протекает тяжелее, чем при эпидуральной анестезии. Это связывают с более быстрым развитием симпатического блока. Для профилактики артериальной гипотензии применяются предварительная инфузия кристаллоидов, смещение матки влево, профилактическое введение эфедрина. Болюс эфедрина 10-20 мг вводится внутривенно одновременно со спинальной инъекцией анестетика. Дальнейшее введение эфедрина — в зависимости от артериального давления. В случае расхода эфедрина более 40 мг следует проверить адекватность смещения матки влево. Применение внутривенной преднагрузки в качестве единственной профилактической меры не способно полностью предотвратить артериальную гипотензию.
Более совершенна внутривенная инфузия 0,01% раствора эфедрина через вторую внутривенную линию с началом развития спинального блока. При этом первоначально вводится примерно 5 мг/мин, далее скорость введения эфедрина регулируется таким образом, чтобы поддерживать систолическое артериальное давление в пределах 90-100% от исходного уровня. При этой методике прединфузия кристаллоидов не имеет принципиального значения. В работе Jackson et al., 1995 показатели гемодинамики были одинаковы при инфузии 200 и 1000 мл кристаллоидов до блока.
При проведении спинальной анестезии на фоне родовой деятельности артериальная гипотензия менее выражена, а расход эфедрина значительно снижается. Это можно объяснить аутотрансфузией крови при сокращении матки и более высоким уровнем эндогенных катехоламинов. Спинальная анестезия может проводиться при экстренных и плановых операциях без расширения объема и удлинения времени, пациенткам без тяжелой сердечно-сосудистой и неврологической патологии.
Комбинированная спинально-эпидуральная анестезия является новым популярным методом регионарной анестезии. Она позволяет соединить быстроту и надежность спинальной анестезии с возможностью продлить действие блока при помощи эпидурального компонента. В то же время в случае неадекватности спинального блока может быть проведена его коррекция. При этом вводимые эпидуральные болюсы частично оказывают объемное действие. Наличие эпидурального катетера позволяет продолжить послеоперационное обезболивание. Выраженность послепункционных головных болей заметно снижается по сравнению с однократной спинальной анестезией.
Недостатком комбинированной спинально — эпидуральной анестезии является невозможность проведения адекватной тест-дозы через эпидуральный катетер. Поэтому, как и при эпидуральной анестезии необходима аспирационная проба, а местный анестетик через катетер должен вводиться дробно, с оценкой эффекта.
акушерство анестезия обезболивание регионарный
При случайном внутривенном введении местного анестетика отмечается быстрое развитие гипертонуса матки и острой гипоксии плода. Редко гипертонус матки может наблюдаться при эффективном регионарном обезболивании родовой деятельности вследствие резкого снижения уровня циркулирующих катехоламинов и повышения тонуса матки за счет преобладащего влияния на этом фоне парасимпатической нервной системы. Это состояние может потребовать проведения токолитической терапии.
Прямое токсическое действие местного анестетика на плод вследствие проникновения в фетальный кровоток не имеет клинического значения из-за большего его связывания с белками материнской плазмы.
1. Анестезиология. Национальное руководство. Краткое издание. Под ред. А.А. Бунятяна, В.М. Мизикова. Москва "ГЭОТАР-Медиа", 2017г.
2. Анестезиология-реаниматология. Клинические рекомендации. Под ред. И.Б. Заболотских, Е.М. Шифмана. Москва "ГЭОТАР-Медиа",2016 г.
3. Клиническая анестезиология. П.Бараш, Б.Куллен, Р.Стэлтинг. Москва. "Медицинская литература",2010 г.
4. Анестезия и интенсивная терапия в акушерстве и неонатологии. Куликов А.В. Н. Новгород: "НГМА", 2008г.
5. Анестезия, интенсивная терапия и реанимация в акушерстве. Руководство для врачей. Е.А. Ланцев, В.В. Абрамченко. Москва. "МЕДпресс-информ",2013г.
Размещено на Allbest.ru
Подобные документы
Интраспинальное введение местных анестетиков в сочетании с опиоидами. Тактика общей анестезии при родоразрешении через естественные родовые пути и при кесаревом сечении. Показания к экстренному кесареву сечению, преимущества регионарной анестезии.
реферат [18,0 K], добавлен 07.01.2010
Техника выполнения эпидуральной и спинальной анестезии, достижение обезболивания за счет блокады корешков спинного мозга. Неудачи, осложнения и их профилактика, резорбтивное действие местных анестетиков, показания к эпидуральной и спинальной анестезии.
реферат [29,8 K], добавлен 21.05.2010
Методика выполнения спинальной анестезии. Характеристика местных анестетиков. Влияние спинальной и эпидуральной анестезии на функциональное состояние систем организма. Распространение анестетика по спинномозговому каналу. Осложнения и их профилактика.
реферат [18,4 K], добавлен 27.10.2009
Специфика физиологии организма женщины во время беременности и связанные с этим особенности обезболивания родов и анестезии. Действие препаратов для анестезии на роженицу, плод и новорожденного, проникновение через плаценту, влияние на моторику матки.
реферат [24,3 K], добавлен 30.10.2009
Изменения функций сердца, легких, желудочно-кишечного тракта, паренхиматозных органов у беременных, их учет при проведении анестезиологического пособия. Влияние анестезии на состояние плода и новорожденного. Причины родовой боли и ее последствия.
реферат [16,4 K], добавлен 20.03.2010
Безопасность эпидуральной анестезии. Иглы для эпидуральной пункции. Идентификация эпидурального пространства. Методика эпидуральной анестезии. Стратегия инъекции местного анестетика в эпидуральное пространство. Факторы, влияющие на эпидуральную анестезию.
реферат [23,4 K], добавлен 15.12.2009
Особенности проведения проводниковой анестезии, этапы блокады плечевого сплетения и нервов на уровне лучезапястного сустава. Осуществление проводниковой анестезия при операциях на бедре, голени и стопе. Внутрикостная и внутривенная регионарная анестезии.
реферат [25,8 K], добавлен 21.05.2010
Показания к местной анестезии и оценка ее главных преимуществ. Имеющиеся противопоказания. Виды местного обезболивания. Инфильтрационная анестезия по А.В. Вишневскому. Техники проведения данного вида анестезии, возможные осложнения и применение.
презентация [602,3 K], добавлен 03.03.2014
История возникновения и развития проводниковой анестезии. Показания и противопоказания к применению регионарного обезболивания. Осложнения проводниковой анестезии, механические повреждения сосудов и нервных стволов. Обязанности медицинского персонала.
реферат [34,3 K], добавлен 21.09.2010
Методы регионарной анестезии в родах. Эпидуральная и спинальная анестезия — преимущества и недостатки. Влияние обезболивающих средств на плод и новорожденного. Фармакологическое обезболивание. Механико-хирургическое воздействие. Нелекарственные методы.
презентация [822,4 K], добавлен 02.04.2016

Работы в архивах красиво оформлены согласно требованиям ВУЗов и содержат рисунки, диаграммы, формулы и т.д.
PPT, PPTX и PDF-файлы представлены только в архивах.
Рекомендуем скачать работу.
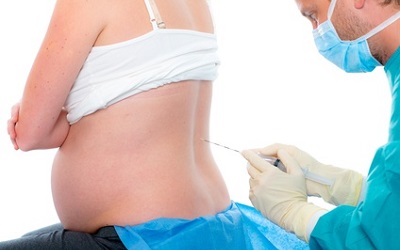 Анестезиологическая практика в акушерстве очень консервативна, использует спинальную анестезию, эпидуральную анестезию и общий наркоз.
Анестезиологическая практика в акушерстве очень консервативна, использует спинальную анестезию, эпидуральную анестезию и общий наркоз.
В практике столкнулась с тем, что пациенты часто путают спинальную и эпидуральную анестезии, неправильно трактуют общий наркоз, сильно испуганы и недоверчивы.
Спинальная и эпидуральная анестезии предполагают введение местного анестетика в непосредственной близости от спинного мозга. Хотя эти виды анестезий принципиально близки, каждый из них имеет свои анатомические, физиологические и клинические особенности.
Спинной мозг находится в центре позвоночного столба и окружен спино-мозговой жидкостью; и все это в свою очередь, окружено твердой мозговой оболочкой, далее Т.М.О.(pia dura). Отсюда, эпидуральная- поверх твердой мозговой оболочки, субдуральная — под Т.М.О.
Спинальная анестезия
Спинальная анестезия — самая быстрая по технике выполнения. В позвоночник на уровне поясницы проводится укол длинной и тонкой иглой. Толщина иглы чуть больше волоса, поэтому прокол практически безболезненный (все болезненные ощущения при проколе только с кожного покрова). Игла проходит почти до спинного мозга (за Т.М.О.). правильность постановки иглы врач определяет по появившейся капле спино-мозговой жидкости из иглы.
” Препарат вводится однократно. Игла удаляется. Так как местный анестетик попадает непосредственно к спинному мозгу, то клинические ощущения развиваются уже через 1-2 минуты.
О них надо обязательно говорить своему анестезиологу, так как по ощущениям анестезиолог будет определять уровень развившейся анестезии, её глубину и, возможные осложнения, которые могут развиться.
Что должно быть?
- тепло, которое появляется в ягодицах и бедрах и постепенно снижается к ступням;
- тяжесть в ногах;
- «мурашки»;
- покалывание;
- может быть общая слабость, головокружение, тошнота и рвота — этого пугаться не надо.
Такие ощущения возникают из-за снижения артериального давления (АД), так как все сосуды в нижней части тела расслабляются и расширяются.
Спинальная анестезия блокирует все виды чувствительности. В зависимости от препарата действует от 30 минут до 3-х часов. Продлить её нельзя!
Условия, которые необходимо выполнять при использовании спинальной анестезии
Есть необходимые условия, которые надо обязательно выполнять, чтобы снизить риск возникновения осложнений. Самое простое и важное,- это горизонтальное положение без подушки до возвращения чувствительности и, с подушкой в течение 12 часов.
Для чего?- поскольку возникает прокол Т.М.О., то спино-мозговая жидкость при вертикальном положении может вытекать и, как следствие, возникают головные боли, которые трудно лечатся.
Про боли в спине.
Акушерских анестезиологов и нейроаксиальные методы обезболивания часто обвиняют в любой неврологической симптоматике, возникающей в послеродовом периоде. Однако следует помнить, что и беременность, и процесс родов сами по себе могут стать причиной неврологических нарушений. Нервы могут повреждаться опускающейся головкой плода или во время наложения акушерских щипцов. Также причиной неврологических нарушений могут быть длительные, затянувшиеся роды. Использование ранорасширителей во время операции кесарево сечение также может привести к неврологическим осложнениям.
Эпидуральная анестезия
Эпидуральная анестезия — более сложная и продолжительная по выполнению. Может выполняться как для лечения дискоординации родовой деятельности, так и для обезболивания 1 периода родов, операции кесарева сечения, для послеоперационного обезболивания.
” При эпидуральной анестезии препарат вводится в пространство, окружающее нервы, выходящие из спинного мозга, поэтому возможны варианты от обезболивания со слабой двигательной блокадой до глубокого с полной двигательной блокадой.
Эпидуральная анестезия технически сложнее, чем спинальная. Сначала проводится обезболивание кожи, затем, врач, работая длинной и толстой иглой, подходит к пространству, где идут нервы, и вводит по игле катетер, по которому и подается препарат. При этом препарат может вводиться сколь угодно долго (допустимый максимум 7 суток).
Ощущения развиваются через 5-20 минут и полностью схожи с клиникой спинальной анестезии. Разница состоит в том, что при спинальной анестезии чувствительности нет вообще, а эпидуральная анестезия снимает исключительно болевые импульсы на определенном заданном уровне. Женщина при этом может ощущать прикосновение, растяжение, давление,- это норма.
” При спинальной и эпидуральной анестезии женщина остается в сознании (при операции кесарева сечения в том числе); все слышит, видит своего анестезиолога и может с ним общаться. После извлечения ей сразу же покажут малыша, дадут поцеловать, приложат к груди.
Общий наркоз
Самое страшное слово — общий наркоз. Его проводят при операции кесарева сечения только при состояниях, угрожающих жизни матери или ребенка.
” Все препараты вводятся внутривенно. Происходит мгновенная потеря сознания. Женщина ничего не видит, не слышит, не чувствует. Для общей анестезии используются наркотические анальгетики. При внутривенном введении они очень быстро попадают к плоду, поэтому акушеры работают быстро.
После операции, если все в порядке, мама увидит малыша только у себя в палате, через 2 часа. Один из обсуждаемых вопросов среди пациентов — показания и противопоказания. С показаниями разобрались.
Теперь, почему «нельзя». . .
Противопоказания к применению анестезии
Нельзя абсолютно:
• Отказ роженицы
• Отсутствие необходимых условий и оснащения
• Выраженная гиповолемия и реальный риск массивного кровотечения (отслойка плаценты, разрыв матки, гипотоническое кровотечение)
• Коагулопатия (нарушение свертываемости крови)
• Признаки аорто-ковальной компрессии (чтобы их избежатьна столе женщину поворачивают на левый бок, при этом сосуды освобождаются от давления беременной матки)
• Лечение антикоагулянтами
• Сепсис
• Инфекция кожи в месте пункции
• Повышенное внутричерепное давление
• Аллергия к анестетикам
• АВ-блокады и др. сердечные проблемы
• Выраженный дистресс плода (выпадение пуповины, брадикардия)
• Обострение герпетической инфекции
Нельзя относительно:
• Экстренность ситуации и отсутствие времени на подготовку роженицы и выполнения манипуляций
• Наличие пороков развития плода, антенатальная гибель плода
• Эмоциональная неустойчивость роженицы
• Некоторые заболевания сердца
• Существующая возможность расширения объема операции
• Периферическая нейропатия
• Психические заболевания
• Низкий уровень интеллекта (олигофрения)
• Лечение гепарином
• Несогласие хирургической бригады
• Деформация позвоночника
• Перенесенные ранее повреждения позвоночника.
Как влияет анестезия и препараты на плод
Вопрос, который задают все — как влияет анестезия и препараты на плод?
НИКАК — если это спинальная или эпидуральная анестезия.
ВЛИЯЮТ — если это общий наркоз.
Препараты для спинальной и эпидуральной анестезии (лидокаин, бупивакаин, ропивакаин) используются во всем мире, и лучше еще не придумали. При введении они разлагаются «там же». У них большая молекула, и в кровь матери они попадают в крайне незначительном количестве. Если плацента зрелая и нормальная (к 32-40 неделям беременности), то она не пропустит препарат. В других случаях в кровоток плода попадут лишь единичные молекулы, которые не разрушились в крови. НО,. . . пока препарат дойдет до крови малыша женщина станет матерью. Проще говоря, не успевает препарат дойти до ребенка.
При общем наркозе всё по-другому и зависит от скорости работы акушеров — «чем быстрее, тем лучше». Используемые наркотические анальгетики во всем своем объеме проникают через плаценту к плоду и, соответственно, вызывают те же эффекты, что и у женщины. Это — угнетение сознания, дыхания, сердцебиения. Рожденные малыши часто спят и плохо дышат…они в наркозе. Но,…и эти прапараты бывают разные. Их использование зависит от исходной конкретной ситуации, причин оперативного родоразрешения. Фентанил, промедол, морфин- опиаты, проникают везде, угнетают всё. Кетамин- синтетический наркотик. Единственный препарат, который вызывает обратные реакции. Он поднимает давление, возбуждает дыхательный и сердечно-сосудистый центры. Малыш хоть и будет спать, но дыхание и сердцебиение сильно не нарушатся. Следует помнить, что для каждого препарата есть четкие и строгие показания! Применение какого-либо препарата зависит от конкретной ситуации, сложности, тяжести мамы и малыша.
В заключении хочу сказать, что при любом виде анестезии очень важно взаимопонимание между врачом и пациентом, насколько велико ваше доверие к врачу. От этого зависит как быстро, безболезненно и эффективно пройдет наркоз. Прежде всего, успокойтесь, спросите у врача всё, что вас интересует. Врач обязан вам рассказать обо всем процессе анестезии.
Я — врач-анестезиолог, перед операцией стараюсь рассказывать все про анестезию, в процессе — проговариваю, что и как буду делать. Во время операции стараюсь беседовать с женщинами, держать за руку. Весь процесс анестезии проходит более гладко, если сама женщина спокойна и уверенна.
Я — пациент. В своей жизни сама не раз оказывалась на операционном столе.
Я — мама. Моё материнство началось с операции кесарево сечение под эпидуральной анестезией.
