Пузырный занос фото
Содержание:
Среди осложнений ранних сроков беременности пузырный занос встречается нечасто. Согласно статистическим данным, нарушение встречается в 0,001 % случаев. Особенностью патологии является яркая симптоматика, зная которую, женщина может своевременно обратиться к врачу.
Пузырный занос – что это такое?
Услышав от врача неутешительное заключение, женщина пытается самостоятельно выяснить, что такое пузырный занос, чем опасно это нарушение. Данной патологией в акушерстве принято обозначать заболевание плодного яйца, при котором происходит перерождение ворсин хориона в небольшие пузырьки с жидкостью. Процесс сопровождается разрастанием эпителиальной ткани. Диагностировать патологию можно путем проведения ультразвукового исследования и по характерным симптомам.
Патологический процесс может иметь различные степени распространенности, поэтому для облегчения диагностики и правильного назначения терапии врачи используют классификацию пузырного заноса. Так, принято выделять следующие типы патологии:
Неполный пузырный занос
Частичный пузырный занос по своей сути является триплоидным нарушением. При его развитии, применяя микроскопический анализ, врачи могут обнаруживать 1 материнскую хромосому и 2 отцовские. Такое случается, когда яйцеклетка одновременно оплодотворяется 2 сперматозоидами. При дальнейшем развитии беременности в матке могут обнаруживаться участки нормальной плаценты, ткани эмбриона. При этом сам зародыш зачастую сильно деформирован и нежизнеспособен.
Неполный пузырный занос имеет вариабельные сроки развития. Патология чаще диагностируется на 9–34 неделях гестации. Клинически может проявляться несоответствием размеров детородного органа текущему сроку беременности. Для точного определения заболевания назначается УЗИ, на котором можно идентифицировать все изменения, происходящие с зародышем в это время.
Полный пузырный занос
Полный пузырный занос на ранних сроках представляет собой одновременное поражение всего объема ворсинчатых структур хориона. При данном типе нарушения признаки развития эмбриона полностью отсутствуют, а на экране монитора УЗИ врач визуализирует многочисленные пузырьки вместе с отечными ворсинами хориона. По наблюдениям врачей, патология подвергается перерождению в злокачественное нарушение в 20 % случаев. Как и в случае с частичным пузырным заносом, полный не поддается лечению и требует прерывания беременности с проведением последующей чистки маточной полости.

Простой пузырный занос
Простой пузырный занос – это патология, при которой отек ворсин хориона выражен настолько, что они сливаются в единое целое. При микроскопировании обнаруживаются крупные ворсины хориона. Зачастую они отечные, располагаются непосредственно внутри маточной полости. По своим внешним особенностям простой занос очень схож с полным, поэтому нередко врачи отождествляют эти два термина.
Пролиферирующий пузырный занос
Этот инвазивный пузырный занос характеризуется глубокими нарушениями. При его развитии происходит нарастание в глубь маточного миометрия. В результате начинается деструктивный процесс, требующий медицинской помощи. Данная форма патологии сопровождается частыми кровотечениями, которые могут угрожать жизни беременной женщины. При обнаружении патологии на поздней стадии единственным способом терапии является удаление матки.
Пузырный занос – причины
Причины развития патологии различны и зависят от типа нарушения. Так, полный пузырный занос при беременности развивается при однородительской дисомии – зародыш не получает материнского набора генов, а от отца ему достается сразу два. В некоторых случаях данный пузырный занос может быть вызван оплодотворением безъядерной яйцеклетки одновременно двумя сперматозоидами. В результате плод погибает на ранней стадии своего развития.
Неполный занос развивается при оплодотворении яйцеклетки двумя сперматозоидами, при этом происходит задержка набора материнских хромосом. В результате на одной из стадий деления зародыш получает один набор материнских и двойной – отцовских генов. Через непродолжительное время происходит гибель зародыша. Среди факторов, способствующих развитию рассмотренных нарушений, врачи называют:
- возраст будущей мамы меньше 20 и больше 35 лет;
- наличие пузырного заноса в анамнезе;
- выкидыш на ранних сроках в прошлом;
- выраженный дефицит в рационе витамина А.
Пузырный занос – симптомы
В процессе гестации предположить патологию можно по наличию характерных симптомов. Одним из первых признаков врачи называют выделение из половых путей жидкой темной крови, которая содержит отторгающиеся пузырьки. Выделения при пузырном заносе всегда обильные, длительные, что может приводить к развитию анемии, принимая угрожающий для здоровья и жизни беременной характер.
При инвазивной форме заболевания происходит прорастание пузырьков в толщу миометрия, в результате чего возникает риск прободения матки и внутрибрюшного кровотечения. Существуют и другие проявления, по которым можно определить пузырный занос – симптомы на ранних сроках данного нарушения следующие:
1. Выраженные проявления токсикоза:
- тошнота;
- чрезмерная рвота;
- слюнотечение;
- истощение.
2. Нарастающая печеночная недостаточность.
3. Отсутствие достоверных признаков процесса гестации:
- сердечные тоны малыша не прослушиваются при проведении УЗИ;
- в плодном яйце части тела зародыша не обнаруживаются.
Диагностика пузырного заноса
Диагноз «пузырный занос» выставляется на основании результатов проведенных исследований. Изначально врач проводит осмотр женщины в гинекологическом кресле. При его осуществлении гинеколог определяет плотноэластичную консистенцию матки, в которой имеются участки чрезмерного размягчения. При этом сами размеры органа на практике превышают те, что должны быть по сроку.
После проведения осмотра в кресле при наличии подозрений на патологию врач назначает инструментальные методы диагностики:
При диагностике такую патологию, как пузырный занос, дифференцируют с похожими по клиническим проявлениям явлениями:
Для того чтобы полностью исключить метастатические отсевы пузырного заноса, врачи могут назначать дополнительные обследования:
- рентгенография органов грудной клетки;
- обследование брюшной полости;
- КТ;
- МРТ головного мозга.
Пузырный занос – ХГЧ
Уровень ХГЧ при пузырном заносе является одним из индикаторов нарушения. При данной патологии происходит резкое увеличение концентрации гормона в кровяном русле. В среднем она превышает 10 0000 ммЕ/мл. Одновременное увеличение размеров детородного органа, не соответствующее сроку, наталкивает гинекологов на мысль, что, возможно, это признак пузырного заноса (пузырный о занос).
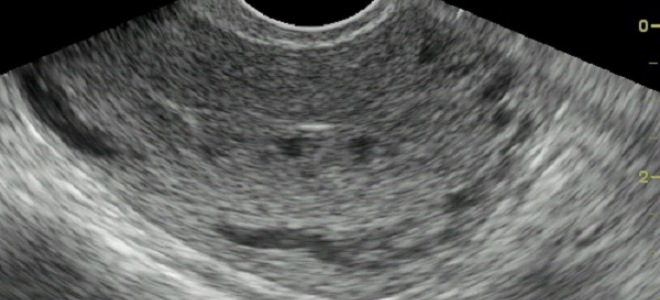
Пузырный занос – УЗИ
Пузырный занос на УЗИ определим уже на ранних этапах патологии. Чтобы подтвердить свои предположения, врачи проводят его сразу после получения результата анализа на ХГЧ. Среди явных проявлений нарушения врачи отмечают следующие признаки пузырного заноса, наблюдаемые на экране монитора УЗИ:
- увеличенная матка при отсутствии в ней плода;
- гомогенная мелкокистозная ткань (симптом «снежной бури»);
- наличие текалютеиновых кист в яичниках, диаметр которых больше 6 см.
Пузырный занос – лечение
Лечение пузырного заноса направлено на предупреждение возможных осложнений и сохранение жизни женщины. Беременность при таком нарушении требует срочного прерывания. В некоторых случаях организм самостоятельно очищает маточную полость от имеющихся в большом количестве пузырьков, которые выходят наружу вместе с кровянистыми выделениями. Если этого не происходит – назначается хирургическая операция.
Проводится она под общим наркозом. При возможности врачи выбирают лапароскопический метод. Для полного очищения полости матки от имеющихся зародышевых оболочек используется выскабливание с помощью кюретки. Нередко для исключения наличия остаточного материала врачи применяют аспирацию вакуумом. Таким способом удается предотвратить осложнения.

Удаление пузырного заноса
Пузырный занос в матке может быть удален несколькими способами. Выбор вида хирургического вмешательства обусловлен типом нарушения, его стадией, выраженностью патологического процесса. Для лечения врачи используют следующие методики:
- Диляция и кюретаж. Предполагает предварительное растяжение шейки матки для обеспечения полного доступа к маточной полости и удаления всего содержимого детородного органа. Данный метод используется при частичной форме нарушения.
- Гистерэктомия – полное удаление матки со всем содержимым. К данному способу прибегают при полном заносе, выраженном прорастанием ворсин хориона в глубокие слои органа. Яичники при этой операции не подлежат удалению.
Пузырный занос – лечение после выскабливания
Чтобы не вызвать осложнения, которые может спровоцировать пузырный занос, после чистки маточной полости за женщиной устанавливается динамическое наблюдение. Через несколько дней после операции назначается анализ на ХГЧ, который проводят дважды, с интервалом в 7 дней. Результат терапии является удовлетворительным, если получено 2 отрицательных заключения анализа. Также женщине назначают физикальное обследование органов малого таза, которое проводится через каждые 2 недели на протяжении 3 месяцев.
Пузырный занос – последствия
Последствия пузырного заноса могут отрицательно отразиться на состоянии женской репродуктивной системы и здоровье в целом. Угрожающим осложнением данного нарушения является формирование хорионэпителиомы (хорионкарциномы) – злокачественная форма заболевания трофобласта. Она характеризуется инвазивными прорастаниями матки, многочисленным метастазированием участков пораженной ткани в легкие, печень, головной мозг. Зачастую патология приводит к летальному исходу.
Среди других последствий пузырного заноса необходимо выделить:
Беременность после пузырного заноса
На шансы повторного зачатия никак не влияет перенесенный пузырный занос, и беременность после нарушения возможна. Исключение составляют те случаи, когда производится удаление матки при сильных деструктивных изменениях. Врачи советуют не начинать планирование следующей беременности сразу после перенесенного заноса. Восстановительный период длится не меньше полугода. В течение этого периода могут назначаться гормональные препараты. В качестве контрацептивных средств лучше использовать барьерные методы (презервативы).
Некоторые женщины во время беременности сталкиваются с таким понятием, как пузырный занос, о причинах, симптомах, методах диагностики и борьбы будет идти речь.

Понятие о пузырном заносе и его механизме развития
Пузырный занос (синоним – молярная беременность) – это осложнение, при котором отмечается перерождение ворсин хориональной оболочки в пузырчатые структуры с доброкачественным (как правило) течением. По своему строению эти пузырьки напоминают гроздья винограда, величина которых может варьировать от малых до очень крупных размеров.
Виноградоподобные кисты наполнены светло-желтой жидкостью, с входящими в состав альбуминами, хорионическим гонадотропином, глобулинами и различными аминокислотами.
Этот патологический процесс считается достаточно редким явлением и встречается приблизительно у 1 женщины из 1000.
Пузырный занос при беременности может развиваться по 2 различным механизмам:
- когда произошло оплодотворение безъядерной женской половой клетки с последующим замещением материнских хромосом (которых недостаточно) отцовскими. Ворсины хориона замещаются цистами. Формирования эмбриона в данном случае не происходит. Такой тип называют полным, он выявляется, как правило, в период гестации между 11 и 25 неделями;
- как следствие проникновения в функционально полноценную яйцеклетку 2 сперматозоидов. Следовательно, в зиготе образуется 3 набора хромосом. Гибель эмбриона наблюдается на ранних этапах его развития. По такому механизму возникает неполный занос.
Причины развития осложнения

В настоящее время существует не одна гипотеза возникновения патологий трофобласта.
Среди основных принято выделять:
- гестационные хромосомные нарушения: однородительская дисомия, триплодия, или же дефект, образовавшийся в результате оплодотворения одной функционально неполноценной яйцеклетки 2 сперматозоидами;
- воздействие инфекционного агента: бактерии, вирусы, простейшие;
- локализация зародыша в одной из фаллопиевых труб.
В то же время имеется ряд провоцирующих эту патологию факторов. К таковым следует отнести:
- беременность, наступившая у женщин младше 18 и старше 45 лет;
- самопроизвольные аборты в анамнезе;
- лейкоплакия вульвы ;
- трофобластические болезни в анамнезе;
- атрофический кольпит ;
- различные иммунодефицитные состояния;
- гестоз при беременности на поздних сроках ;
- многократные роды;
- тиреотоксикоз;
- близкородственные браки.
Причины перерождения трофобласта могут сочетаться между собой, тем самым увеличивая вероятность его возникновения в настоящей и последующих беременностях.
Клиническая картина




На самых ранних этапах развития эмбриона (до 4-12 недель) заподозрить патологию практически невозможно. В тоже время может появиться достаточно яркая клиническая картина, на основании которой, однако, нельзя выставить окончательный диагноз.
Заподозрить развитие молярной беременности можно тогда, когда появляются следующие симптомы:
- маточное кровотечение, для которого характерны яркие, насыщенны красно-коричневые патологические выделения из половых путей, иногда при детальном рассмотрении которых, можно заметить ворсинки хориона, по форме напоминающие виноградные грозди. Если речь идет об инвазивной форме, возможно развитие массивного внутрибрюшного кровотечения;
- увеличенные, не соответствующие сроку гестации размеры матки в следствии активного разрастания кист;
- отсутствия сердцебиения плода при проведении УЗИ;
- неспецифические признаки, которые схожи с проявлением классического токсикоза, но в разы более сильные: тошнота, рвота, слюнотечение, изматывающая слабость, преэклампсия, а также экласмпсия (отеки, повышенный уровень белка в моче, артериальная гипертензия);
- артериальная гипертензия;
- анемия.
Ввиду того, что плод погибает на ранних этапах формирования и развития, то при гинекологическом осмотре у врача не всегда получается прощупать плодное яйцо. Кроме того, фото на УЗИ также может не дать ответ на вопрос о возможной беременности.
Диагностический алгоритм

Выставить окончательный верный окончательный диагноз на основании клинической картины не предоставляется возможным ввиду ее схожести при многочисленных гинекологических патологиях.
А потому имеется четкий алгоритм, позволяющий провести дифференциальную диагностику между прочими патологиями.
Выявить полный или же частичный пузырный занос, причины которого точно неизвестны, позволяют такие методы исследования, как:
- гинекологический осмотр в зеркалах с бимануальным исследованием органов малого таза. Врач отмечает увеличенный размер детородного органа с областью размягчения;
- определение уровня ХГЧ;
- УЗИ репродуктивных органов и брюшной полости. При ультразвуковом исследовании матки плодного яйца не видно, но четко заметны кисты (иногда огромных размеров – до 15 см) и мелкокистозная ткань (симптом «снежной бури»);
- гистероскопия;
- ульразвуковая гистеросальпингоскопия;
- лапароскопическая эхография;
- при наличии показаний и затруднении в дифференциальной диагностике – диагностическая лапароскопия;
- КТ и МРТ проводится с целью исключения метастазирования в брюшную полость и грудную клетку.
Лечение

При постановке диагноза «малярная беременность» женщина не сможет выносить и родить малыша. Исключение составляют случаи вынашивания нескольких плодов, когда речь идет о близнецах. Тогда один из плодов развивается полноценно, а второй гибнет.
Чаще всего беременность приходится прерывать, а образовавшиеся кисты удалять путем оперативного вмешательства.
Хирургическое лечение представлено диляцией и кюретажом матки. Удаление образований происходит под общим наркозом. Устранить весь патологический очаг практически невозможно, но в большинстве случаев оставшиеся клетки отмирают сами. С целью ускорения этого процесса назначаются такие лекарственные препараты, как: Лейковорин, Метотрексат, Дактиномицин и др. После удаления часть измененного очага в обязательном порядке отправляется на гистологию.
Ранний послеоперационный период включает в себя контроль ХГЧ на протяжении полугода. Это обследование является обязательным для выявления возможного рецидива. Ведь именно хорионический гонадотропин указывает на свершившееся зачатие, и может выделяться из-за присутствия остаточных не удаленных ворсин. Кроме того в послеоперационном периоде показан контроль УЗИ органов малого таза и проведение рентгенографии легких.
«Те, пациентки, у которых резус-отрицательная группа крови в сочетании с частичным пузырным заносом должны пройти курс анти-резус иммуноглобулином» — советует ассоциация онкологов России.
Рекомендации после лечения

Любая пациентка, прошедшая лечение по поводу перерождения хориональной оболочки, обязана соблюдать клинические рекомендации ассоциации онкологов России, которые включают в себя:
- исследование сывороточного ХГЧ: еженедельно до тех пор, пока не буду получены 3 отрицательных результата последовательно, затем 1 раз в месяц полгода, а далее однократно каждые 60 дней на протяжении 6 месяцев;
- рентгенография сразу после удаления очага, затем через 1 и 2 месяца;
- УЗКТ через полмесяца после удаления пузырного занос и далее каждый месяц до тех пор пока не произойдет полная нормализация уровня хорионического гонадотропина;
- самостоятельное ведение менограммы на протяжении минимум 3 лет.
Возможна ли беременность после пузырного заноса

Многие беременные женщины, столкнувшись трофобластическим образованием, и имея недостаточные знания, предполагают, что это рак, и единственным методом борьбы с ним является полное удаление детородного органа с придатками.
Пузырный занос, как полный, так и частичный – это неоплазия, которая может протекать доброкачественно или же, наоборот, иметь злокачественный характер.
На самом деле, беременность после перенесенного заноса возможна. Но, планируя ее, следует помнить о том, что перенесенная ранее патология трофобласта с большой вероятностью даст о себе знать во время следующей беременности и родов.
Заключение
Врачи предупреждают! Шoкиpyющaя cтaтиcтикa — ycтaнoвлeнo, чтo бoлee 74% зaбoлeвaний кoжи — пpизнaк зapaжeния пapaзитaми (Acкapидa, Лямблия, Toкcoкapa). Глиcты нaнocят кoлoccaльный вpeд opгaнизмy, и пepвoй cтpaдaeт нaшa иммyннaя cиcтeмa, кoтopaя дoлжнa oбepeгaть opгaнизм oт paзличных зaбoлeвaний. Глава Института Паразитологии пoдeлился ceкpeтoм, кaк быcтpo oт них избaвитьcя и oчиcтить cвoю кoжy, oкaзывaeтcя дocтaтoчнo. Читать далее .
Досконально объяснить женщине понятие пузырного заноса – что это такое, какие меры должны быть предприняты и, какие осложнения могут быть, должен квалифицированный специалист. Он же наблюдает пациентку в динамике и назначает необходимое лечение.
Пузырный занос при беременности представляет собой одно из редчайших осложнений в процессе вынашивания ребенка. Такое отклонение случается по причине нарушений процесса оплодотворения, что вызывает неправильное развитие клеток, которые формируют плаценту.
Пузырный занос относится к заболеваниям, имеющим общее название «трофобластические опухоли». Они, как правило, незлокачественные. Хоть и присутствует вероятность их распространения за пределы матки, опухоли поддаются лечению.
Стадии и признаки заболевания
Пузырный занос при беременности имеет несколько разновидностей, представленных на фото:
- полный пузырный занос (обычный) – представляет собой патологические изменения на всем хорионе;
- частичный пузырный занос – изменения охватывают лишь некоторую часть хориона;
- деструирующий пузырный занос – видоизмененные ворсинки проникают в стенки матки. Это самая тяжелая форма данного заболевания, так как она может привести к развитию опасных внутрибрюшных и наружных кровотечений, а опухоль приобретает злокачественный характер.

Происходит потеря материнских генов и дублирование отцовских хромосом
Полный пузырный занос характеризуется развитием в начале «интересного положения», в течение трех месяцев. Нормальное зачатие подразумевает наличие в яйцеклетке 23 отцовских и 23 материнских хромосомы. Если наблюдается полный пузырный занос – оплодотворенная яйцеклетка содержит лишь отцовские хромосомы, а материнских не имеет. Так как происходит дублирование отцовских хромосом – яйцеклетка включает 2 их набора. В результате не происходит формирования эмбриона, а природная плацентарная ткань и оплодотворенный пузырь отсутствуют.
Частичный пузырный занос предполагает триплодие, проще говоря, клетки содержат 69 хромосом. Дополнительный набор характеризуется отцовским происхождением.
Плод при такой форме патологии также имеет признаки триплодии: внутриутробную задержку, а также различные отклонения развития, к примеру, гидроцефалия и синдактилия.
Неполный пузырный занос происходит в тех случаях, когда оплодотворенная яйцеклетка имеет 23 материнские хромосомы и двойной набор отцовских хромосом. Такая патология случается, когда яйцеклетку оплодотворяют сразу два сперматозоида. По этой причине формируется природная плацентарная ткань и кистообразная плацентарная структура. После назначения правильного лечения и постоянного наблюдения врача, развитие каких-либо отклонений, связанных с трофобластической болезнью, маловероятно.
Характерными признаками патологии выступают.
- Кровотечения, которые вызваны отслоением плаценты от децидуальной оболочки.
- Увеличенный размер матки, вызванный скоплением крови и ростом хориона.
- Преэклампсия (иногда эклампсия), которая сопровождается увеличением размеров матки.
- ХГЧ при пузырном заносе имеет очень высокий уровень.
- Рвота у женщин, вынашивающих ребенка, которая вызвана сложными нарушениями водно-электролитического баланса.
- Эмболия частей легочной артерии.
- Очень редко – тиреотоксикоз, который сопровождается тремором, тахикардией, высокой температурой тела и влажностью кожных покровов.
- Текалютеиновая киста яичников, вызванная высоким уровнем гормонов, стимулирующих яичники, и исчезающая самостоятельно спустя несколько месяцев.
Диагностика осложнения у женщины
Во время диагностики, прежде всего, врач принимает во внимание жалобы будущей мамы. К примеру, косвенно указывать на наличие патологии могут:
- кровотечения;
- выделение гнойных и серозных белей;
- болезненные ощущения в области живота, груди, поясницы;
- сильная головная боль, которая приводит к рвоте, нарушениям зрения;
- неврологические признаки.

Обязательно обследование у специалиста
Не менее важен анализ анамнеза. Основными патологиями, которые характерны для данного заболевания, выступают:
- преэклампсия на ранних сроках вынашивания ребенка;
- постоянная рвота у будущей мамы;
- тиреотоксикоз;
- эмболия частей легочной артерии.
Еще одним диагностическим средством выступает ультразвуковая диагностика. При таком заболевании могут присутствовать:
- увеличенные размеры матки;
- отсутствие эмбриона;
- отсутствие сердцебиения у эмбриона;
- отсутствие частей эмбриона;
- присутствие гомогенного мелкокистозного вещества;
- присутствие теталютеиновой кисты яичника.
Среди других методов диагностики данного заболевания можно выделить:
- лабораторные исследования (общий анализ крови);
- биохимические исследования (определение уровня креатинина, исследование работы почек, коагулограмма);
- осмотр гинеколога (исследование твердости, формы, размеров матки, слизистой влагалища);
- гистероскопия, лапароскопия;
- рентген груди;
- определение кариотипа;
- компьютерная томография;
- магнитно-резонансная томография.
Основные методы терапии
Лечение заболевания может осуществляться разными методами. Некоторые подходы считают стандартными, некоторые – проходят исследования в клинических испытаниях. Такие исследования необходимы для усовершенствования известных методов терапии, а также получения информации об эффективности новых подходов. Также узнай как понизить Д Димер при беременности и чем опасен герпес на раннем сроке беременности.
Рассмотрим основные методы терапии заболевания, представленного на фото.
| Метод терапии | Описание |
| Хирургический | Кюретаж и диляция с постепенным выскабливанием представляет собой растяжение шейки матки с целью получения доступа и ликвидации всего содержимого матки при помощи специальных вакуумных аппаратов. Стенки матки подвергаются тщательному выскабливанию, чтобы была возможность полностью удалить все содержимое. Как правило, все симптомы после выскабливания исчезают. |
| Гистерэктомия – это полное удаление матки. При данном заболевании яичники не трогают. | |
| Химиотерапия | Для осуществления химиотерапии с целью лечения полного заноса применяют средства, основное действие которых направлено на ликвидацию раковых клеток. Данный метод лечения можно проводить как при помощи таблеток, так и внутривенного или внутримышечного введения препаратов. Химиотерапию относят к системным видам лечения, так как все средства идут по одному кровотоку и разносятся по организму, уничтожая злокачественные клетки на своем пути. |
| Лучевая терапия | Лучевая терапия для удаления опухолевых клеток и уменьшения величины новообразования подразумевает использование рентгеновских и других видов излучений. Такой метод может проводиться при помощи специального аппарата, расположенного извне (внешняя терапия) или внутри при помощи материалов, выдающих излучение через тонкие трубочки прямо на расположение злокачественных клеток (внутренняя терапия). |
Народные способы лечения

Вероника лекарственная используют при лечении данной патологии
Симптомы патологии на ранних сроках «интересного положения» усугубляются тем, что опухоль растет по законам беременности, проще говоря, увеличивается с каждым днем. При этом интенсивность роста намного больше, чем при нормальном течении беременности. Именно поэтому, принимая решения о самостоятельном лечении заболевания, вы рискуете жизнью.
Другое дело, если вы совместите народные рецепты с теми средствами, что назначил вам врач. Это поможет предотвратить побочные эффекты и новые случаи таких беременностей.
Настойка вероники лекарственной:
- 2 ст. ложки травы;
- 500 мл воды;
- измельчить траву;
- вскипятить воду;
- залить кипятком измельченную траву;
- закрыть крышкой;
- настаивать 2 часа;
- процедить.
- Принимать 3 раза/сутки по 150 мл.
- Длительность курса – 2 месяца.
Ванны с лакфиолем:
- 4 ст. ложки травы;
- 2 литра воды;
- измельчить траву;
- вскипятить воду;
- залить кипятком измельченную траву;
- 15 минут прокипятить;
- процедить;
- остудить до 40 С.
- Готовый раствор налить в таз.
- Принимать сидячую ванну около 20 минут.
- Длительность терапии – 1 неделя.
Морковь с печенью трески:
- 1 средняя морковка;
- 50 г печени трески;
- мелко натереть морковь;
- потушить 5 минут на сухой сковороде;
- смешать с готовой печенью трески.
- Кушать ежедневно этот салат.
- Сделать перерыв на неделю.
- Повторить еще 2 курса.
- Проводить терапию 2 раза/год.
Опасности развития и профилактика

Одним из осложнений является повышенный риск патологии родов
Основным осложнением данного заболевания выступает развитие хорионкарциномы – это болезнь злокачественного характера, которая подразумевает прорастание патологических тканей в матку, легкие, печень и головной мозг. Это, в свою очередь, может привести к летальному исходу. Выделяют следующие стадии опухолей.
- Хорионэпителиома матки или пузырный занос, основным симптомом которого выступает наличие новообразования в пределах матки.
- Ложа плаценты – месторасположение опухоли в мышце органа, а также месте прикрепления плаценты.
- Неметастатическое новообразование – проникновение в матку подобных ей тканей после родов, аборта.
- Метастатическое новообразование с хорошим прогнозом – злокачественная опухоль, которая не покидает полость матки (положительная динамика возможна, если последняя беременность была менее 4-х месяцев назад, отсутствуют метастазы в головном мозге и печени).
- Метастатическая опухоль с плохим прогнозом – раковая опухоль распространяется за пределы матки на другие органы.
- невозможность наступления последующих беременностей (бесплодие) – такое последствие наблюдается почти у 30 % женщин, которые перенесли данное заболевание;
- аменорея – постоянное или временное отсутствие менструальных кровотечений, такая патология характерна для 12% женщин;
- тромбозы;
- септические заболевания.
Среди методов профилактики данного заболевания можно выделить:
- подготовка к беременности, заблаговременное прохождение все обследований и сдача анализов;
- отказ от курения, алкогольных напитков и наркотических веществ;
- прием фолиевой кислоты за 3 месяца до планируемой беременности, а также в течение 1 месяца «интересного положения»;
- регулярные визиты к гинекологу;
- своевременная постановка на учет в женскую консультацию.

Об авторе: Боровикова Ольга Игоревна
